|
تضامنًا مع حق الشعب الفلسطيني |
تشمع الكبد
| تشمع الكبد | |
|---|---|
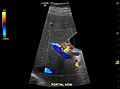
مقطع عرضي لكبد مصاب بتليف
| |
| النطق | /sɪˈroʊsɪs/ |
| معلومات عامة | |
| الاختصاص | طب الجهاز الهضمي |
| تعديل مصدري - تعديل | |
تشمع الكبد[1] (أو التليف الكبدي[2] أو التليف فحسب) يحدث نتيجة الإصابة بمرض كبدي مزمن؛ حيث يتم استبدال نسيج الكبد السليم بنسيج ليفي (ندبة) وعُقيدات متجددة (كتل تنشأ نتيجة عملية يتم فيها تجدد النسيج التالف)،[3][4][5] مما يؤدي إلى توقف الكبد عن أداء وظائفه. ومن أكثر الأسباب شيوعًا للإصابة بتشمع الكبد هي إدمان الكحول والالتهاب الكبدي الوبائي B وC ومرض الكبد الدهني، ولكن هناك العديد من الأسباب الأخرى التي يمكن أن تؤدي إلى تشمع الكبد. وهناك بعض الحالات التي تكون مجهولة السبب.
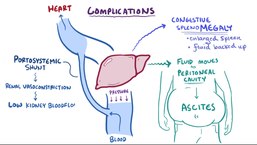
الاستسقاء (احتباس السوائل في التجويف البطني) من أكثر المضاعفات شيوعًا لمرض تشمع الكبد والذي يرتبط بسوء نوعية الحياة وزيادة احتمالات الإصابة بالمرض وتفاقم الأعراض على المدى الطويل. وهناك مضاعفات أخرى محتملة قد تهدد حياة المريض، مثل الاعتلال الدماغي الكبدي (تشوش وغيبوبة) ونزيف في دوالي المريء. وعمومًا تشمع الكبد مرض لا يمكن الشفاء منه، وعادةً ما يركز العلاج على منع تفاقم المرض وزيادة مضاعفاته. ويكون الخيار الوحيد المتاح في المراحل المتقدمة من تشمع الكبد هو عملية زرع الكبد.
أصاب تليف الكبد حوالي 2.8 مليون شخص وأسفر عن 1.3 مليون حالة وفاة عام 2015.[6][7]
إن كلمة cirrhosis «تشمع الكبد» مشتقة من الكلمة اليونانية κίρῥος بمعنى بني مصفر (إشارة إلى اللون الأصفر البرتقالي للكبد المتشمع). على الرغم من أن مرض تشمع الكبد كان معروفًا من قبل إكلينيكيًا، فإن العالم الفرنسي رينيه لينك هو الذي أعطاه اسم "cirrhosis" في بحثه عام 1819 حيث وصف أيضًا سماعة الطبيب.[8]
العلامات والأعراض


لتليف الكبد العديد من المظاهر المرضية المحتملة، قد تكون هذه العلامات والأعراض إما نتيجة مباشرة لفشل خلايا الكبد، أو ثانوية لفرط ضغط الدم البابي الناتج. هناك أيضًا بعض المظاهر الأخرى التي تكون أسبابها غير محددة ولكنها قد تحدث في تليّف الكبد. وبالمثل، فإن عدم وجود أي علامات أو أعراض لا يستبعد احتمال الإصابة بتليف الكبد،[9] فتليّف الكبد يتطوّر بشكل بطيء وتدريجي، وعادة ما يكون في مرحلة متقدمة جيداَ قبل أن تبدأ أعراضه بالظهور وتصبح ملحوظة بما يكفي لتدق ناقوس الخطر. قد يكون الضعف وفقدان الوزن من الأعراض المبكرة.
الأعراض
- فقدان الشهية.
- انخفاض الوزن والتعب.
- زيادة قابلية النزف بالإضافة لزيادة سهولة ظهور الكدمات على الجسم، والتي تنتج عن حدوث نزف تحت الجلد وتنجم عن زيادة قابلية الشخص للنزف بشكل عام.
- اليرقان.
- بول غامق اللون.
- التعب.
- حكة في الجلد، وتنتج عن تراكم السموم التي لا تقوم الكبد بإزالتها من الجسم في الجلد.
- الاستسقاء، وهو تجمع السوائل في البطن.
- تجمع السوائل في القدمين.
اختلال وظيفي
- الورم الوعائي العنكبوتي (Spider angiomata) أو الوحمة العنكبوتية (spider nevi) وهي آفات وعائية تتكون من شرايين مركزية صغيرة محاطة بالعديد من الأوعية الدموية الأصغر منها بسبب زيادة نسبة هرمون الإستراديول في الجسم.[11] ويظهر هذا العرض في حوالي 1/3 حالات الإصابة بتشمع الكبد.[12]
- احمرار راحة اليد (Palmar erythema) زيادة في النقاط الحمراء الموجودة في راحة اليد بشكل طبيعي، وذلك نتيجة تغيرات في عمليات الأيض للهرمونات الجنسية في الجسم.[13] يظهر هذا في حوالي 23٪ من حالات تليف الكبد.[14]
- تثدي الرجال، وهو تضخم حميد في الأنسجة الغدية للثدي لدى الذكور ويكون في شكل كتل مطاطية أو صلبة تمتد بدءًا من الحلمات بشكل مركزي. ويرجع ذلك إلى زيادة هرمون الإستراديول،[15] وهو ما يمكن أن يصيب حوالي 66% من مرضى تشمع الكبد.[16]
- قصور الغدد التناسلية (Hypogonadism) وهو يشير إلى انخفاض وظائف الغدد التناسلية.[17] ويظهر ذلك في صورة عجز جنسي وعقم وفقدان الدافع الجنسي وضمور الخصية بسبب تأثر الهرمون التناسلي بدرجة أولية أو تثبيط عمل الغدد الوطائية أو النخامية.[18]
- حجم الكبد: يمكن أن يتضخم الكبد أو يظل طبيعيًا أو ينكمش.[19] مع تقدم المرض، يتقلص الكبد عادة نتيجة التندب.[20]
- الاستسقاء، ونقصد به تجمع السوائل في التجويف البريتوني للبطن.[21]
- مرض الصفرة أو اليرقان، اصفرار الجلد والعين والأغشية المخاطية بسبب زيادة نسبة البيليروبين بالدم (على الأقل 2-3 ملليجرام/ديسيلتر أو 30 ملليمول/لتر). وقد يبدو لون البول داكنًا أيضًا.[22]
فرط ضغط الدم البابي
يجعل تليف الكبد من الصعب على الدم أن يتدفق في الجهاز الوريدي البابي.[23] هذه المقاومة تخلق احتياطيًا للدم وتزيد من الضغط.[23] هذا يؤدي إلى فرط ضغط الدم البابي. تشمل آثار فرط ضغط الدم البابي ما يلي:
- تضخم الطحال وهو زيادة حجم الطحال. ويحدث ذلك بسبب احتقان اللب الأحمر في الطحال نتيجة ارتفاع ضغط الدم في الوريد البابي. ويمثل من 35 إلى 50% من الحالات.[24]
- الدوالي المريئية والمعدية ينتج عن الدورة الدموية الجانبية في المريء والمعدة.[25]
- لغط كروفايلهير-باومگارتن [English] (Cruveilhier-Baumgarten murmur) حيث يُسمع صوت همهمة وريدي في المنطقة الشراسيفية أي في أعلى منتصف البطن (عند الكشف بسماعة الطبيب)،[26] وذلك بسبب الاتصال الجانبي بين الجهاز البابي وبقية الوريد السري عند ارتفاع ضغط الدم في الوريد البابي.[27]
علامات أخرى غير محددة
- تغيرات في الأظافر.
- خطوط موهرك - خطوط أفقية مزدوجة يفصل بينها لون الجلد الطبيعي، وذلك بسبب نقص الألبومين بالدم (إنتاج كمية غير كافية من الألبومين في الدم).
- أظافر تيري - تبدو ثلثي الناحية القريبة من صفيحة الظفر بيضاء اللون ويكون الثلث البعيد أحمر اللون، وذلك أيضًا بسبب نقص الألبومين في الدم.
- تعجر الأظافر - وهو حالة مرضية تكون فيه الزاوية بين صفيحة الظفر والطية الظفرية الدانية أكبر من 180 درجة
- الاعتلال العظمي المفصلي الضخامي (Hypertrophic osteoarthropathy). وهو التهاب سمحاقي مزمن في العظام الطويلة يمكن أن يسبب ألمًا شديدًا.
- تقلصات دوبويترن (Dupuytren's contracture). تتسم تلك الحالة بزيادة سمك لفافة راحة اليد وقصرها مما يؤدي إلى انثناء أصابع اليد. وُيعتقد أن ذلك بسبب تكاثر الخلايا الليفية وحدوث اضطراب في ترسيب مادة الكولاجين في اليد. وهو من العلامات الشائعة نسبيًا (33% من المرضى يصابون به).
- رأس المدوسة (Caput medusa). عند ارتفاع ضغط الدم في الوريد البابي، يمكن أن يتمدد الوريد السري. ويمكن أن يتحول الدم من الجهاز الوريدي البابي من خلال الأوردة حول السرة إلى الوريد السري وأخيرًا إلى أوردة جدار البطن، وتُعرف هذه الحالة باسم رأس المدوسة.
- نتن كبدي (Fetor hepaticus). رائحة النفس تكون عفنة بسبب زيادة مادة ثنائي ميثيل الكبريتيد.
- الارتعاش الخافق أو اللاثباتية (Asterixis). حركات لاإرادية غير متزامنة في اليدين وذلك عند بسطها وانثناءها للخلف، وذلك في المرضى الذين يعانون من الاعتلال الدماغي الكبدي.
- أعراض أخرى: الضعف والتعب وفقدان الشهية وفقدان الوزن.
المضاعفات
كلما تقدم المرض، زادت احتمالات ظهور المضاعفات. بالنسبة لبعض الأشخاص، قد تكون هذه هي أولى علامات المرض.
- كدمات ونزيف نتيجة انخفاض إنتاج عوامل تجلط الدم.
- مرض الصفرة بسبب نقص معالجة البيليروبين في الجسم.
- حكة (هرش) بسبب أملاح الصفراء التي يفرزها الكبد وتترسب في الجلد.
- الاعتلال الدماغي الكبدي - لا يقوم الكبد بتنقية الدم من الأمونيا والمواد النيتروجينية العالقة به والتي يتم نقلها إلى المخ وتؤثر على وظائف الدماغ للمريض: إهمال المظهر الشخصي أو عدم الاستجابة للمؤثرات أو النسيان أو صعوبة التركيز أو تغيرات في عادات النوم.
- الحساسية من الأدوية بسبب انخفاض أيض المركبات النشطة.
- سرطان خلايا الكبد هو سرطان الكبد الأولي، ويعتبر من المضاعفات الشائعة لتشمع الكبد. ويتسم بارتفاع معدلات الوفيات.
- ارتفاع ضغط الدم في الوريد البابي - عادةً ما يتدفق الدم المنقول من الأمعاء والطحال عبر الوريد البابي الكبدي (الوريد الرئيسي للكبد) ببطء ويزيد معدل ضغط الدم، وهذا يؤدي بدوره إلى المضاعفات التالية:
- الاستسقاء - تسرب السوائل من خلال الجهاز الوعائي إلى التجويف البطني.
- دوالي المريء - تدفق الدم البابي الجانبي عبر الأوعية الدموية في المعدة والمريء. وقد تتضخم هذه الأوعية الدموية ويحتمل أن تنفجر.
- مضاعفات في أعضاء أخرى بالجسم.
- يمكن أن يتسبب تشمع الكبد في حدوث خلل في جهاز المناعة، مما يؤدي إلى زيادة احتمالات حدوث عدوى أو الإصابة بأمراض أخرى. إن علامات وأعراض الإصابة بالمرض يمكن أن تكون غير مميزة والتي تكون أكثر صعوبة في التعرف عليها (مثلاً، تفاقم مشكلة الاعتلال الدماغي، ولكن دون الإصابة بالحمى).
- يمكن أن تصبح السوائل في البطن (الاستسقاء) ملوثة بنوع من البكتيريا الموجودة بشكل طبيعي في الأمعاء (التهاب الغشاء البريتوني العفوي).
- المتلازمة الكبدية الكلوية (Hepatorenal syndrome) - نقص إمداد الدم إلى الكلى مما يتسبب في حدوث فشل كلوي حاد. وترتفع معدلات الوفيات بشكل كبير من جراء الإصابة بهذا المرض (أكثر من 50% من المرضى).
- المتلازمة الكبدية الرئوية (Hepatopulmonary syndrome) - عدم سريان الدم في دورته الطبيعية عبر الرئة (تحويلة)؛ مما يؤدي إلى حدوث ازرقاق بالجلد وصعوبة في التنفس (ضيق التنفس) والذي يكون في أسوأ حالاته في وضع الوقوف.[28]
- ارتفاع الضغط الرئوي البابي (Portopulmonary hypertension) - ارتفاع ضغط الدم في الرئتين بسبب ارتفاع ضغط الدم في الوريد البابي.[28]
- اعتلال المعدة لارتفاع ضغط الدم في الوريد البابي (Potral hypertensive gastropathy) والذي يحدث فيه تغيرات في الغشاء المخاطي في المعدة لدى المرضى الذين يعانون من ارتفاع ضغط الدم في الوريد البابي، ويرتبط هذا المرض بشدة تشمع الكبد.[29]
أسباب الإصابة
هناك العديد من الأسباب التي من الممكن أن تؤدي إلى الإصابة بتشمع الكبد، وأحيانًا قد يجتمع أكثر من سبب واحد في المريض نفسه. للسيرة المرضية أهمية حقيقية في محاولة تحديد السبب الأكثر احتمالا. على الصعيد العالمي، يُعزى 57% من حالات تليف الكبد إما إلى التهاب الكبد بي (30%) أو التهاب الكبد سي (27%).[30][31] يعد اضطراب تعاطي الكحول سببًا رئيسيًا آخر، حيث يمثل حوالي 20-40% من الحالات.[16][31]
الأسباب الشائعة
- مرض الكبد الكحولي (ALD). يصاب بمرض تشمع الكبد الكحولي ما بين 10% و20% من متعاطي الكحوليات بكثرة لمدة عشر سنوات أو أكثر.[32] ويبدو أن الكحول يؤذي الكبد عن طريق تثبيط عملية الأيض الطبيعية للبروتينات والدهون والكربوهيدرات.[33] وقد يصاحب التهاب الكبد الكحولي ارتفاع في درجة الحرارة وتضخم بالكبد ويرقان وفقدان للشهية.[33] وترتفع معدلات إنزيم أسبرتات أمينو ترانسفيراز (AST) وإنزيم ألانين أمينو ترانسفيراز (ALT)، ولكن بنسبة أقل من 300 وحدة دولية/لتر، وتكون النسبة بين إنزيم أسبرتات أمينو ترانسفيراز وإنزيم ألانين أمينو ترانسفيراز أكبر من 2.0، وهي نسبة نادرًا ما نراها في أمراض الكبد الأخرى.[34] ويمكن أن يظهر من خلال عينة الكبد وجود نخر في خلايا الكبد وأجسام مالوري وتخلل عدلي (neutrophilic infiltration) مع وجود التهاب حول الشرايين. ترتبط 40% من الوفيات في الولايات المتحدة بتشمع الكبد ناتجة عن الكحول.[16]
- مرض الكبد الدهني اللاكحولي (NAFLD)، حيث تتراكم الدهون في الكبد وتتسبب في النهاية في تكوين نسيج ندبي.[35] ويبدو أن هذا النوع من التهاب الكبد الوبائي يصاحبه مرض السكر وسوء التغذية الناجم عن نقص البروتين والسمنة ومرض الشريان التاجي والعلاج بالأدوية الكورتيكوستيرويدية (الكورتيزون).[35][36] جدير بالذكر أن هذا المرض مماثل لأمراض الكبد الكحولية، ولكن المريض في هذه الحالة ليس له تاريخ مع تعاطي الكحوليات. وفي هذه الحالة، تصبح هناك حاجة إلى أخذ عينة من الكبد لتشخيص المرض.[21]
- الالتهاب الكبدي الوبائي C المزمن. إن فيروس التهاب الكبد الوبائي C يتسبب في التهاب الكبد، كما يمكن أن تؤدي الأضرار التي لحقت بالكبد على مدار عدة عقود إلى تشمعه.[37] جدير بالذكر أن تشمع الكبد الناتج عن الالتهاب الكبدي الوبائي C من أكثر الأسباب المؤدية إلى زرع الكبد.[16]
- الالتهاب الكبدي الوبائي B المزمن. يتسبب فيروس التهاب الكبد الوبائي B في التهاب الكبد وتضرره وهو ما يمكن أن يؤدي على مدار عدة عقود من الإصابة بتشمع الكبد.[37] ويعتمد التهاب الكبد الوبائي D على وجود التهاب الكبد الوبائي B، ولكنه عند الإصابة بالاثنين معًا يحدث تشمع الكبد بسرعة.[37]
الأسباب الأقل شيوعًا
- التهاب الأقنية الصفراوية الأولي (Primary biliary cirrhosis). وهي تلف القنوات الصفراوية بسبب عملية المناعة الذاتية.[37] وهذا يؤدي إلى تلف الكبد.[35] قد لا يصاحب هذا المرض أية أعراض أو يشكو المريض من الإعياء والحكة وفرط تصبغ الجلد دون اصفرار، هذا بالإضافة إلى تضخم الكبد.[38] وهناك ارتفاع كبير في نسبة إنزيم الفوسفاتيز القلوي، وكذلك الكوليسترول والبيليروبين في الدم. ويكون المعيار الذهبي للتشخيص هو وجود أجسام مضادة للميتوكوندريا في عينة الكبد كتأكيد على الإصابة، وذلك إذا ظهرت آفات وردية اللون في القناة المرارية.[38]
- التهاب القنوات الصفراوية المتصلب الأساسي (Primary sclerosing cholangitis). إن التصلب الالتهابي الأولي للقنوات المرارية ركود العصارة الصفراوية التقدمي والذي يصاحبه حكة وإسهال دهني ونقص شديد في الفيتامينات القابلة للذوبان في الدهون ومرض العظام الأيضي. ويوجد ارتباط قوي بين هذا المرض والإصابة بمرض التهاب الأمعاء (IBD)، وخاصةً التهاب القولون التقرحي. ويكون التشخيص ممتازًا باستخدام التصوير الصبغي للقنوات المرارية حيث تظهر تضيقات متعددة البؤر منتشرة وتوسع بؤري في القنوات المرارية؛ مما يجعلها تشبه في شكلها السبحة أو العقد. ويمكن أن ترتفع أيضًا مستويات الجلوبيولينات المناعية غير النوعية في مصل الدم.
- التهاب الكبد المناعي الذاتي (Autoimmune hepatitis). ينتج هذا المرض عن إصابة مناعية بالكبد تؤدي إلى التهابه وفي النهاية تندب الكبد وتشمعه. وتتضمن نتائج الاختبارات ارتفاع في بروتين الجلوبيولين المصلي، وخاصةً جاما جلوبيولين. ويفيد في هذه الحالة العلاج بدواء بريدنيزون و/أو آزاثيوبرين. بالنسبة لمرضى تشمع الكبد الناتج عن التهاب الكبد المناعي الذاتي، يقُدر معدل البقاء على قيد الحياة بـ 10 سنوات وذلك بالنسبة لأكثر من 90% من المرضى. وجدير بالذكر أنه ليست هناك طريقة معينة لتشخيص الإصابة بهذا المرض، ولكن قد يكون من المفيد البدء في استخدام الأدوية الكورتيكوستيرويدية.
- داء ترسب الأصبغة الدموية الوراثي (Hereditary hemochromatosis). عادةً ما يصاحب هذا المرض وجود تاريخ عائلي من الإصابة بتشمع الكبد و/أو فرط تصبغ الجلد و/أو داء السكري و/أو النقرس الكاذب و/أو ضعف عضلة القلب، وكلها بسبب علامات زيادة نسبة الحديد في الدم. وسوف تُظهر النتائج المعملية للتحليل - بشرط أن يكون المريض صائمًا - أن نسبة تشبع الترنسفرين بالدم أكبر من 60% ونسبة تشبع الفيريتين أكبر من 300 نانوجرام/ملليلتر. ويمكن استخدام الاختبارات الجينية لتحديد الطفرات التي تحدث في جين HFE. إذا كانت هذه الاختبارات متاحة، فلن تكون هناك حاجة لأخذ عينة من الكبد. ويتم العلاج عن طريق الفصادة أي سحب الدم من الأوردة لتقليل مستويات الحديد بشكل عام في الجسم.
- داء ويلسون: اضطراب جسدي متنحي يتميز بانخفاض إنزيم سيرولوبلاسمين المصلي وزيادة محتوى النحاس في عينة الكبد. ويمكن أن يعاني المريض أيضًا من حلقات كايزر فلايشر في القرنية وتغير في الحالة العقلية.
- نقص إنزيم ألفا-1 أنتي تربسين في الدم (AAT). وهو عبارة عن اضطراب جسدي متنحي. ويمكن أن يعاني المرضى من الانسداد الرئوي المزمن أيضًا، وخاصةً إذا كانوا من المعتادين على تدخين التبغ. وتكون مستويات إنزيم ألفا-1 أنتي تربسين المصلي منخفضة. ويتم استخدام إنزيم ألفا-1 أنتي تربسين المأشوب لمنع الإصابة بأمراض الرئة الناتجة عن نقص مستويات إنزيم ألفا-1 أنتي تربسين في الجسم.
- التشمع الناتج عن فشل قلبي (cardiac cirrhosis). يحدث نتيجة فشل قلبي مزمن في الجانب الأيمن؛ مما يؤدي إلى احتقان الكبد.
- مرض الجلاكتوزيميا (Galactosemia) (مرض وراثي نادر)
- النوع الرابع من مرض تخزين الجليكوجين
- التشمع الكيسي
- الأدوية أو المواد السامة المسببة لتسمم خلايا الكبد
- العدوى بأنواع معينة من الطفيليات (مثل البلهارسيا)
- متلازمة أجيناس.
الفيزيولوجيا المرضية لتشمع الكبد
يلعب الكبد دورًا حيويًا في تصنيع البروتينات (مثل، الألبومين وعوامل تجلط الدم والبروتينات المكملة) وإزالة السموم وتخزين الفيتامينات (مثل، فيتامين A). بالإضافة إلى ذلك، فإنه يساهم في أيض الدهون (اللبيدات) والكربوهيدرات.
كثيرًا ما يسبق تشمع الكبد الإصابة بالالتهاب الكبدي والكبد الدهني، وذلك بغض النظر عن سبب المرض. وحتى إذا تم التخلص من سبب الإصابة في هذه المرحلة، فإن الضرر الذي لحق بالكبد لا يمكن إصلاحه.
إن السمة المرّضية المميزة لمرض تشمع الكبد هي تكون نسيج ندبي يحل محل الأنسجة البرنشيمية السليمة، مما يتسبب في إعاقة تدفق الدم من خلال الوريد البابي ويؤثر على الأداء الطبيعي للكبد. وقد أظهرت الأبحاث الحديثة الدور المحوري الذي تلعبه الخلية النجمية، نوع من الخلايا عادةً ما تقوم بتخزين فيتامين A، في حدوث تشمع الكبد. جدير بالذكر أن الأضرار التي تلحق بالأنسجة البرنشيمية الكبدية تؤدي إلى تنشيط الخلية النجمية التي تصبح قابلة للانقباض (تسمى خلايا أرومية ليفية عضلية) وتعوق تدفق الدم في دورته الدموية الطبيعية. وبالإضافة إلى ذلك، فإن هذه الخلية تفرز مادة تعرف باسم عامل النمو التحويلي بيتا1 TGF-β1 وهي مادة تؤدي إلى استجابة تشمعية وتكاثر في النسيج الضام. علاوةً على ذلك، فإنها تخل بالتوازن بين مركب الإنزيم المعدني الهادم للبروتينات والأنسجة المثبطة بصورة طبيعية (TIMP 1 وTIMP 2)، وهو ما يتسبب في تحلل مادة النسيج بين الخلوية واستبدالها بمادة يفرزها النسيج الضام.[39]
تقوم حزم النسيج الليفي (حواجز) بفصل عقيدات خلايا الكبد، والتي تحل في نهاية المطاف محل التركيب النسيجي الكامل للكبد؛ مما يؤدي إلى انخفاض معدل تدفق الدم في جميع أعضاء الجسم. ويصبح الطحال محتقنًا؛ مما يؤدي إلى فرط نشاط الطحال وزيادة تشظي الصفائح الدموية؛ أي نقص عددها نتيجة لتضخم الطحال. جدير بالذكر أن ارتفاع ضغط الدم في الوريد البابي هو السبب وراء أكثر المضاعفات حدة لتشمع الكبد.
التشخيص
يعتمد تشخيص تليف الكبد لدى الفرد على عدة عوامل.[16] قد يشتبه في تليف الكبد من النتائج المعملية والفحص الجسمي وتاريخ المريض، وبالتصوير العام للكبد.[16] وأخذ عينة من الكبد يُؤكد التشخيص، لكنه غير ضروري.[37] وتشمع الكبد نفسه قد يجعل المريض عرضة للإصابة بمضاعفات ناتجة عن أخذ عينة من الكبد.[40]
نتائج الفحوصات المعملية
عادةً ما يتم التوصل إلى النتائج التالية عند الإصابة بتشمع الكبد:
- نقص الصفيحات في الدم - عادةً ما تكون متعددة العوامل حيث تحدث بسبب كبت النخاع الكحولي والإنتان ونقص الفولات وعزل الصفائح الدموية من الطحال بالإضافة إلى نقص هرمون الثرومبوبويتين من الكبد.[9] ومع ذلك، نادرًا ما يؤدي ذلك إلى انخفاض عدد الصفائح الدموية لأقل من 50.000 صفيحة دموية/ملليلتر.
- إنزيم ناقلة الأمين - ترتفع نسبة إنزيم أسبرتات أمينو ترانسفيراز (AST) وإنزيم ألانين أمينو ترانسفيراز (ALT) بشكل طفيف، وتكون نسبة إنزيم أسبرتات أمينو ترانسفيراز أكبر من إنزيم ألانين أمينو ترانسفيراز. ومع ذلك، فإن النسب الطبيعية للإنزيمات الناقلة لمجموعة الأمين لا تمنع الإصابة بتشمع الكبد.[9]
- الفسفاتاز القلوية - عادةً ما ترتفع قليلاً ولكن تكون نسبته أقل من 2-3 مرات من الحد الأعلى الطبيعي.
- ناقلة الغاما-غلوتاميل - ترتبط بمستويات إنزيم الفوسفاتيز القلوي (AP) في الدم، وعادةً ما تكون نسبته أعلى في أمراض الكبد المزمنة الناتجة عن تعاطي الكحول.
- البيليروبين - تبقي مستوياته طبيعية في حالة تعويضه ويمكن أن ترتفع نسبته كلما زاد تشمع الكبد.
- ألبيومين - تنخفض مستويات هذا البروتين نظرًا لأن قدرة الكبد على تصنيعه تنخفض مع زيادة تشمعه؛ حيث إن بروتين الألبومين لا يتم تصنيعه إلا في الكبد.
- زمن البروثرومبين (زمن تجلط بلازما الدم) - يطول هذا الزمن وذلك لأن الكبد يقوم بتصنيع عوامل التجلط.
- الغلوبولين - تزداد النسبة بسبب نقل المستضدات الجرثومية من الكبد إلى النسيج الليمفاوي.
- نسبة الصوديوم في الدم - نقص صوديوم الدم بسبب عدم القدرة على إخراج الماء نتيجة لارتفاع مستويات الهرمون المضاد لإدرار البول(ADH) وهرمون الألدوستيرون.
- قلة الكريات البيض ونقص البيض المتعادلات - بسبب تضخم الطحال وتهامشه.
- اضطرابات تجلط الدم - يقوم الكبد بإنتاج معظم عوامل تجلط الدم، ومن ثم يتلازم مرض تجلط الدم مع تفاقم مرض الكبد.
- الغلوكاغون - يزداد في حالة تشمع الكبد.[41]
- الببتيد المعوي الفعال في الأوعية - يزداد حيث يت تحويل الدم في الجهاز المعوي بسبب ارتفاع ضغط الدم البابي
- موسع للأوعية - يزداد (مثل أكسيد النيتريك وأول أكسيد الكربون) مما يقلل من الحمل الزائد مع زيادة تعويضية في النتاج القلبي وتشبع الأكسجين الوريدي المختلط.[42]
- انزيم الرنين - يزداد (وكذلك احتباس الصوديوم في الكلى) بنسبة ثانوية ليقع في مقاومة الأوعية الدموية الجهازية.[43]
يعتبر فايبروتست علامة حيوية للتليف يمكن القيام به بدلاً من الخزعة.
يمكن أن تتضمن الدراسات المعملية الأخرى التي تُجرى على تشمع الكبد المشخص حديثًا ما يلي:
- تحليل الأمصال لفيروسات التهاب الكبد الوبائي والأجسام المضادة الذاتية (الأجسام المضادة لنواة الخلية والأجسام المضادة للعضلات الملساء والأجسام المضادة للميتوكوندريا والأجسام المضادة للميكروزومات)
- قياس نسبة تشبع الفيريتين وتشبع الترانسفيرين (مؤشرات على زيادة نسبة الحديد)، هذا بالإضافة إلى قياس نسبة النحاس وإنزيم السيرولوبلازمين (مؤشرات على زيادة نسبة النحاس)
- مستويات الجلوبيولينات المناعية (من نوع IgG وIgM وIgA) - وهي مؤشرات غير مميزة للمرض، ولكن يمكن أن تساعد في التعرف على أسباب متعددة للإصابة بتشمع الكبد
- الكوليسترول والجلوكوز
- مستويات إنزيم ألفا-1 أنتيتربسين
الأشعة التشخيصية

تستخدم أشعة الموجات فوق الصوتية بشكل روتيني في تقييم مدى تشمع الكبد، حيث إنها قد تظهر الكبد المتشمع في مراحله المتقدمة في شكل كبد صغير وعقيدي الشكل، بالإضافة إلى زيادة ارتجاع الصدى في الأشعة وظهور أجزاء غير منتظمة الشكل. كذلك من الممكن أن تُظهر أشعة الموجات فوق الصوتية وجود سرطان بخلايا الكبد وارتفاع ضغط الدم في الوريد البابي ومتلازمة بود-كياري (من خلال تقييم معدل تدفق الدم في الوريد الكبدي).
والجدير بالذكر أنه ظهر نوع جديد من الأجهزة، جهاز فايبروسكان (الإيلاستويد العابر)، يستخدم الموجات المرنة لتحديد مدى تيبس الكبد والذي يمكن تحويله نظريًا إلى درجة توضح مدى تشمع الكبد على أساس مقياس ميتافير METAVIR. ويعطي جهاز فايبروسكان صورة بالموجات فوق الصوتية للكبد (من 20-80 ملليمتر) إلى جانب قراءة الضغط (بالكيلو باسكال). ويمكن إجراء هذا الاختبار أسرع من أخذ العينة (عادةً ما يستغرق 2.5-5 دقائق) وهو غير مؤلم بالمرة. هذا بالإضافة إلى أن هذه الطريقة في التشخيص تعطي نتيجة منطقية لها علاقة بدرجة تشمع الكبد.[44]
تتضمن الاختبارات الأخرى التي يتم إجراؤها في ظروف معينة التصوير بالأشعة المقطعية CT للبطن والتصوير بالرنين المغناطيسي MRI للكبد والقنوات المرارية (تصوير البنكرياس والقنوات المرارية بالرنين المغناطيسي MRCP).
الفحص بالمنظار
يتم عمل منظار للمعدة (الفحص بالمنظار للمريء والمعدة والاثني عشر) للمرضى الذين يعانون من تشمع الكبد لاستبعاد احتمالات الإصابة بدوالي المريء. أما إذا حدثت الإصابة بدوالي المريء، فإنه يمكن تطبيق العلاج الوقائي الموضعي (المعالجة التصليبية أو باستخدام الرباطات) ويمكن بدء العلاج باستخدام مثبطات مستقبلات بيتا.
قد تكون الأمراض النادرة التي تصيب القنوات المرارية، مثل التهاب الأوعية الصفراوية المصلب الابتدائي، من أسباب الإصابة بتشمع الكبد. ويساعد تصوير القنوات المرارية، مثل تصوير البنكرياس والأقنية الصفراوية بالتنظير الباطني بالطريق الراجع (ERCP) أو تصوير البنكرياس والأقنية الصفراوية بالرنين المغناطيسي (MRCP)، في توضيح المشكلات التي يعاني منها هؤلاء المرضى، كما يمكن أن يساعد في التشخيص.
باثولوجيا المرض

عند الفحص بالميكروسكوب، يبدو في البداية أن الكبد متضخم، ولكن مع تقدم المرض يصبح الكبد أصغر من حيث الحجم. ويكون سطحه متعرجًا وقوامه متماسك وغالبًا ما يكون لونه أصفر (إذا كان مصاحبًا لحالات التنكس الدهني الكبدي. يعتمد التقسيم الباثولوجي للمرض على حجم العقيدات الموجودة على سطح الكبد حيث ينقسم إلى ثلاثة أنواع: تشمع العقيدات الصغيرة وتشمع العقيدات الكبيرة وتشمع الكبد المختلط. في تشمع العقيدات الصغيرة (تشمع لاينيك أو تشمع الكبد نتيجة ارتفاع ضغط الدم في الوريد البابي)، يكون حجم العقيدات المتجددة أقل من 3 ملليمتر. أما في تشمع العقيدات الكبيرة (تشمع الكبد بعد النخر post-necrotic cirrhosis) يكون حجم العقيدات أكبر من 3 ملليمتر. في حين يشتمل تشمع الكبد المختلط على مجموعة متنوعة من العقيدات ذات أحجام مختلفة.
ومع ذلك، فإنه يتم تعريف تشمع الكبد بناءً على خصائصه المرّضية في النوع صغير العقيدات على أنه يتسم بـ: (1) وجود عقيدات خلايا الكبد المتجددة و (2) وجود تشمع أو ترسب في النسيج الضام بين هذه العقيدات. ويمكن أن يعتمد شكل التشمع على حجم الضرر الذي أصاب الكبد؛ ويمكن أن ينتشر التشمع حتى بعد القضاء على السبب الأساسي الذي تسبب في هذا التشمع. ومن الممكن أن يؤدي التشمع إلى تدمير الأنسجة السليمة الأخرى في الكبد، بما في ذلك الجيوب الدموية الكبدية ومسافة ديس والبنيات الوعائية الأخرى؛ وهو ما يؤدي إلى تغير مقاومة تدفق الدم في الكبد وارتفاع ضغط الدم في الوريد البابي.[45]
حيث إنه يمكن الإصابة بتشمع الكبد نتيجة العديد من الأسباب التي تضر الكبد بطرق مختلفة، من الممكن رؤية أنماط مختلفة ومحددة السبب من تشمع الكبد وغيرها من التشوهات محددة السبب أيضًا. فعلى سبيل المثال، في التهاب الكبد الوبائي المزمن B، يحدث ارتشاح للأنسجة البرنشيمية للكبد مع الخلايا اللمفية الكبدية.[45] بينما في التشمع الناتج عن فشل قلبي، فإنه توجد خلايا دم حمراء وكمية التشمع تكون أكبر في الأنسجة المحيطة بما تسمى الأوردة الكبدية.[46] أما في التشمع الأولي بالحوصلة المرارية، فيوجد تشمع حول القناة المرارية، هذا بالإضافة إلى وجود أورام حبيبية وتجميع الصفراء،[47] وفي التشمع الكبدي الكحولي يكون هناك ارتشاح في الكبد في خلايا النيتروفيل (خلايا الدم البيضاء).[45]
درجات تشمع الكبد
عادةً ما يتم تصنيف شدة تشمع الكبد من خلال سجل تشايلد بو. يستخدم هذا المقياس مادة البيليروبين والألبومين وزمن البروثرومبين (النسبة المعيارية الدولية) ودرجة الاستسقاء والاعتلال الدماغي الكبدي لتصنيف المرضى إلى الفئة «أ» أو «ب» أو «ج»؛ والجدير بالذكر أن الفئة «أ» يكون التكهن بالمردود العلاجي فيها جيدًا، في حين أن المرضى الذين يندرجون تحت الفئة «ج» تزداد احتمالات وفاتهم. وقد وضع هذا المقياس العالمان «تشايلد» و«توركوت» في عام 1964 وقام العالم «بوج» وآخرون بتعديله عام 1973.[48]
وتجدر الإشارة إلى أن هناك مقاييس حديثة تستخدم في تحديد المرضى الذين يحتاجون لعمليات زرع الكبد حسب الأولوية، ولكنها تستخدم في أغراض أخرى أيضًا، ومن أمثلة هذه المقاييس مقياس تحديد المراحل النهائية لمرض الكبد واختصاره (MELD) ونظيره في الأطفال Pediatric End-Stage Liver Disease واختصاره (PELD).
هذا بالإضافة إلى أن الضغط الوريدي الكبدي المتدرج، أي الاختلاف في الضغط الوريدي بين الدم الوارد إلى الكبد والصادر منه، يساعد أيضًا في تحديد درجة تشمع الكبد، ذلك على الرغم من صعوبة قياسه. وتشير قيمة 16 ملليمتر أو أكثر في الضغط الوريدي إلى زيادة احتمالات الوفاة بدرجة كبيرة.[49]
العلاج
بشكل عام، لا يمكن علاج الضرر الذي يلحق بالكبد من جراء تشمعه، ولكن يمكن للعلاج أن يوقف أو يؤخر المزيد من تطور المرض ويقلل من المضاعفات الناجمة عنه. ويُنصح المرضى باتباع نظام غذائي صحي؛ حيث إن تشمع الكبد يمكن أن يكون مرضًا مستهلكًا لطاقة الجسم. وغالبًا ما تكون المتابعة المستمرة للمريض ضرورية. وسيصف الطبيب المعالج المضادات الحيوية لعلاج العدوى البكتيرية، ويمكن أن تساعد أدوية كثيرة في علاج الحكة. هذا، وتساعد الملينات، مثل اللاكتولوز، في تقليل احتمالات الإصابة بالإمساك، في حين أن دورها في الوقاية من الاعتلال الدماغي محدود.
علاج الأسباب المؤدية لتشمع الكبد
يتم علاج تشمع الكبد الكحولي الناجم عن تعاطي الكحول من خلال امتناع المريض عن تناول الكحوليات. يتضمن علاج تشمع الكبد الناتج عن التهاب الكبد الوبائي إعطاء المريض أدوية تستخدم في علاج أنواع مختلفة من التهاب الكبد، مثل دواء إنترفيرون لعلاج التهاب الكبد الفيروسي والأدوية الكورتيكوستيرويدية لعلاج التهاب الكبد المناعي الذاتي. في حين أنه يتم علاج تشمع الكبد الناتج عن داء ويلسون؛ حيث يترسب النحاس في أعضاء الجسم، عن طريق المعالجة بالاستخلاب (مثلاً، دواء البنسيلامين) لإزالة النحاس من الجسم.
منع المزيد من تشمع الكبد
بغض النظر عن السبب الأساسي المؤدي للإصابة بتشمع الكبد، فإنه يحظر على المريض تعاطي الكحوليات ودواء الباراسيتامول، بالإضافة إلى المواد الأخرى التي قد تضر بالكبد. والجدير بالذكر أنه ينبغي تلقيح الأشخاص المعرضين للإصابة بمرض التهاب الكبد الوبائي A والتهاب الكبد الوبائي B. إن علاج سبب تشمع الكبد يمنع المزيد من الضرر؛ فعلى سبيل المثال، إعطاء الأدوية المضادة للفيروسات عن طريق الفم مثل إينتيكافير وتينوفوفير لمرضى تشمع الكبد الناتج عن التهاب الكبد ب يمنع تطور تليف الكبد. وبالمثل، فإن التحكم في الوزن ومرض السكري يمنع تدهور تليف الكبد الناتج عن مرض الكبد الدهني اللاكحولي.
الوقاية من المضاعفات
الاستسقاء
من الضروري التقليل من تناول الأملاح؛ حيث إن تشمع الكبد يؤدي إلى تراكم الأملاح في الجسم (اختزان الصوديوم). ويمكن أن يكون من الضروري استخدام مدرات البول للتخلص من الاستسقاء. وتشمل خيارات مدر للبول لعلاج المرضى الداخليين ضادة الألدوستيرون (سبيرونولاكتون) ومدر بول عروي. من الأفضل للأشخاص الذين يمكنهم تناول الأدوية عن طريق الفم ولا يحتاجون إلى تقليل حجمها بشكل عاجل أن يأخذوا مضادات الألدوستيرون. ويمكن أن تضاف مدرات البول الحلقية كعلاج إضافي.[50]
إذا كان من المطلوب التخفيض السريع للحجم، فإن البزل هو الخيار الأفضل. ويتطلب هذا الإجراء إدخال أنبوب بلاستيكي في التجويف البريتوني، وعادة ما يتم إعطاء محلول الزلال البشري لمنع المضاعفات الناتجة عن تقليل الحجم السريع. بالإضافة إلى كونه أسرع من مدرات البول، فإن 4 إلى 5 لترات من بزل تعتبر أنجح مقارنةً بعلاج مدرات البول.
نزيف دوالي المريء
لعلاج ارتفاع ضغط الدم في الوريد البابي، يشيع استخدام دواء البروبرانولول لخفض ضغط الدم على الجهاز البابي. عند حدوث مضاعفات خطيرة من جراء ارتفاع ضغط الدم في الوريد البابي، يتم أحيانًا التدخل الجراحي وذلك من خلال إجراء التحويلة البابية المجموعية داخل الكبد عبر الوريد الوداجي (TIPS) لتخفيف الضغط على الوريد البابي. وبما أن هذه العملية يمكن أن تزيد من الاعتلال الدماغي، فإنه لا يتم إجراؤها إلا في حالة المرضى الذين تنخفض احتمالات إصابتهم بالاعتلال الدماغي، هذا بالإضافة إلى أنه يتم اعتبارها في الغالب جسر فقط لزراعة الكبد أو إجراء مسكن للألم.
الاعتلال الدماغي الكبدي
تزيد الأطعمة الغنية بالبروتين من توازن النيتروجين في الدم والذي من شأنه أن يزيد نظريًا من الاعتلال الدماغي، ولهذا السبب كان يتم تجنب مثل تلك الأطعمة في الماضي في النظام الغذائي قدر الإمكان. وقد أظهرت الدراسات الحديثة أن هذا الافتراض كان خاطئًا، حتى أنه أصبح يتم تشجيع مرضى تشمع الكبد على تناول الأطعمة الغنية بالبروتينات من أجل الحفاظ على التغذية المناسبة لحالاتهم المرضية.[51]
المتلازمة الكبدية الكلوية
تُعرف المتلازمة الكبدية الكلوية بأنها انخفاض نسبة الصوديوم في البول لأقل من 10 ملليمول/لتر وتكون نسبة كرياتينين مصل الدم أكبر من 1.5 ملليجرام/ديسيلتر (أو معدل تصفية الكرياتينين خلال 24 ساعة يكون أقل من 40 ملليلتر/دقيقة) وذلك بعد احتباس السوائل في الكلى دون استخدام الأدوية المدرة للبول.[52]
التهاب الصفاق الجرثومي العفوي
إن مرضى تشمع الكبد الذين يعانون من الاستسقاء عرضة للإصابة بمرض التهاب الصفاق الجرثومي العفوي.
اعتلال المعدة التالي لارتفاع توتر وريد الباب
هذا يشير إلى التغيرات في الغشاء المخاطي في المعدة لدى الأشخاص الذين يعانون من ارتفاع ضغط الدم البابي، ويرتبط بتليف الكبد.
العدوى
يمكن لتليف الكبد أن يسبب خلل في الجهاز المناعي مما يؤدي إلى العدوى. وقد تكون علامات وأعراض العدوى غير محددة وأكثر صعوبة في التعرف عليها (على سبيل المثال، تفاقم اعتلال الدماغ ولكن بدون حمى).
سرطانة الخلايا الكبدية
يعتبر سرطانة الخلية الكبدية سرطان الكبد الأساسي وهو أكثر شيوعا في الأشخاص الذين يعانون من تليف الكبد. وغالبًا ما يتم فحص الأشخاص الذين يعانون من تليف الكبد بشكل متقطع بحثًا عن العلامات المبكرة لهذا الورم، وقد أظهر الفحص أنه قد تحسنت النتائج.
زراعة الكبد
في حالة عدم القدرة على السيطرة على مضاعفات تشمع الكبد أو عندما يتوقف الكبد عن أداء وظائفه، فإن عملية زراعة الكبد تصبح ضرورية. وقد زادت فرص البقاء على قيد الحياة بعد عمليات زراعة الكبد في التسعينيات من القرن العشرين، كما أن معدل البقاء على قيد الحياة وصل حاليًا إلى خمس سنوات بالنسبة لحوالي 80% من المرضى؛ وهو ما يعتمد بدرجة كبيرة على شدة المرض وغيرها من المشكلات الصحية لدى المريض المتبرَع له بالكبد.[53] وفي الولايات المتحدة الأمريكية، يستخدم مقياس تحديد المراحل النهائية لمرض الكبد (MELD) لتحديد المرضى الذين تستلزم حالاتهم إجراء عملية زراعة كبد على حسب الأولوية.[54] وتستلزم عملية زراعة الكبد استخدام الأدوية المثبطة لجهاز المناعة (سيكلوسبورين أو تاكروليموس).
التشمع غير المعوض
تشمل مظاهر عدم المعاوضة في تليف الكبد النزف الهضميوالاعتلال الدماغي الكبدي واليرقان والاستسقاء البطني. وبالنسبة للمرضى الذين عانوا من حالات تشمع كبد مستقرة سابقًا، فإن انهيار المعاوضة الكبدية (قصور الكبد المزمن) يمكن أن تحدث لأسباب عديدة، منها الإمساك أو العدوى (من أي مصدر) أو زيادة تعاطي الكحوليات أو الأدوية أو نزيف دوالي المريء أو الجفاف. ويمكن أن يأخذ هذا الانهيار أي شكل من مضاعفات تشمع الكبد المذكورة سابقًا.
إن المرضى الذين يعانون من التشمع غير المعوض يحتاجون عادةً إلى الاحتجاز في المستشفى ومتابعة توازن السوائل في الجسم وسلامة الحالة العقلية والتشديد على التغذية المناسبة والعلاج الطبي، الذي كثيرًا ما يكون من خلال مدرات البول والمضادات الحيوية والملينات و/أو الحقن الشرجية والثيامين وأحيانًا المنشطات ودواء أسيتيل سيستين وبنتوكسيفللين. ويتم عمومًا عدم استخدام محلول ملحي في حقن المريض لأنه سيزيد من نسبة الصوديوم العالية بالفعل في الجسم الذي يعتبر من المضاعفات الشائعة عادةً في مرضى تشمع الكبد.
علم الأوبئة

كان تشمع الكبد وأمراض الكبد المزمنة السبب العاشر الرئيسي للوفاة لدى الرجال والسبب الثاني عشر للوفاة لدى السيدات في الولايات المتحدة الأمريكية عام 2001، وقد أسفر عن وفاة حوالي 27.000 شخص سنويًا.[55] هذا بالإضافة إلى أن مرض تشمع الكبد كان يتسبب في معاناة كبيرة للمرضى وتكبد تكاليف هائلة في المستشفى وانخفاض الإنتاجية بسبب كثرة حالات الوفيات.
يتسبب تشمع الكبد في وفاة 34-66% من المرضى خلال عشر سنوات من بداية تشخيص الإصابة به، وتعتمد هذه النسبة بشكل كبير على سبب التشمع، في حين أن المردود العلاجي المتوقع لتشمع الكبد الكحولي يكون أسوأ من المردود العلاجي المتوقع لكل من التشمع الأولي بالحوصلة المرارية والتشمع الناتج عن الالتهاب الكبدي الوبائي. لقد ارتفعت احتمالات الوفاة نتيجة جميع الأسباب المؤدية لتشمع الكبد اثنى عشر مرة، أما إذا استبعدنا النتائج المباشرة المترتبة على أمراض الكبد، فإننا سنجد أن احتمالات الوفاة ما زالت مرتفعة خمس مرات في جميع فئات المرض.[56]
إننا لا نعرف سوى القليل عن الأدوية والعقاقير المستخدمة في علاج تشمع الكبد أو التي تقلل احتمالات الإصابة به، وذلك بصرف النظر عن الأمراض الأخرى التي تُحدث أضرارًا بالكبد (مثل مجموعة أمراض الكبد الكحولية والالتهاب الكبدي الفيروسي المزمن التي يمكن أن تؤدي الإصابة بهما معًا إلى تشمع الكبد). وقد أشارت الدراسات مؤخرًا إلى أن تناول القهوة يمكن أن يقي من تشمع الكبد، وخاصةً تشمع الكبد الكحولي.[57]
معرض صور
مراجع
- ^ Q98547939، ص. 247، QID:Q98547939
- ^ قاموس المورد، البعلبكي، بيروت، لبنان.
- ^ "Cirrhosis – MayoClinic.com". مؤرشف من الأصل في 2013-12-09.
- ^ "Liver Cirrhosis". Review of Pathology of the Liver. مؤرشف من الأصل في 2018-10-17.
- ^ "Pathology Education: Gastrointestinal". مؤرشف من الأصل في 2010-06-15.
- ^ Vos، Theo؛ وآخرون (أكتوبر 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. ج. 388 ع. 10053: 1545–1602. DOI:10.1016/S0140-6736(16)31678-6. PMC:5055577. PMID:27733282.
- ^ Wang H، Naghavi M، Allen C، Barber RM، Bhutta ZA، Carter A، وآخرون (GBD 2015 Mortality and Causes of Death Collaborators) (أكتوبر 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. ج. 388 ع. 10053: 1459–1544. DOI:10.1016/s0140-6736(16)31012-1. PMC:5388903. PMID:27733281.
- ^ Roguin A (2006). "Rene Theophile Hyacinthe Laënnec (1781-1826): the man behind the stethoscope". Clinical medicine & research. ج. 4 ع. 3: 230–5. DOI:10.3121/cmr.4.3.230. PMC:1570491. PMID:17048358.
- ^ أ ب ت Friedman LS (2014). Current medical diagnosis and treatment 2014. [S.l.]: Mcgraw-Hill. ص. Chapter 16. Liver, Biliary Tract, & Pancreas Disorders. ISBN:978-0071806336.
- ^ تشمّع الكبد نسخة محفوظة 05 يونيو 2014 على موقع واي باك مشين.
- ^ Samant H، Kothadia JP (2022). "Spider Angioma". StatPearls. Treasure Island (FL): StatPearls Publishing. PMID:29939595. اطلع عليه بتاريخ 2022-03-14.
- ^ Li CP, Lee FY, Hwang SJ؛ وآخرون (1999). "Spider angiomas in patients with liver cirrhosis: role of alcoholism and impaired liver function". Scand. J. Gastroenterol. ج. 34 ع. 5: 520–3. DOI:10.1080/003655299750026272. PMID:10423070.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Serrao R، Zirwas M، English JC (2007). "Palmar erythema". American Journal of Clinical Dermatology. ج. 8 ع. 6: 347–56. DOI:10.2165/00128071-200708060-00004. PMID:18039017. S2CID:33297418.
- ^ "Palmar Erythema: Symptoms, Causes, Treatment ,and More". Healthline. 20 يوليو 2017. مؤرشف من الأصل في 2022-03-16. اطلع عليه بتاريخ 2022-03-16.
- ^ Feingold KR، Anawalt B، Boyce A، Chrousos G، de Herder WW، Dhatariya K، وآخرون (2000). "Gynecomastia: Etiology, Diagnosis, and Treatment". Endotext. South Dartmouth (MA): MDText.com, Inc. PMID:25905330. اطلع عليه بتاريخ 2022-03-16.
- ^ أ ب ت ث ج ح Loscalzo J، Fauci AS، Kasper DL، Hauser SL، Longo DL، Jameson JL (2022). Harrison's principles of internal medicine (ط. 21st). New York. ISBN:978-1-264-26849-8. OCLC:1282172709.
{{استشهاد بكتاب}}: صيانة الاستشهاد: مكان بدون ناشر (link) - ^ Kim SM، Yalamanchi S، Dobs AS (2017). "Male Hypogonadism and Liver Disease". Male Hypogonadism. Cham: Springer International Publishing. ص. 219–234. DOI:10.1007/978-3-319-53298-1_11. ISBN:978-3-319-53296-7.
- ^ Qi X، An S، Li H، Guo X (24 أغسطس 2017). "Recurrent scrotal edema in liver cirrhosis". AME Medical Journal. ج. 2: 124. DOI:10.21037/amj.2017.08.22. مؤرشف من الأصل في 2021-03-02.
- ^ Plauth M، Schütz ET (سبتمبر 2002). "Cachexia in liver cirrhosis". International Journal of Cardiology. ج. 85 ع. 1: 83–87. DOI:10.1016/s0167-5273(02)00236-x. PMID:12163212.
- ^ Jeffrey G (7 أكتوبر 2021). "Cirrhosis of the Liver". emedicinehealth. مؤرشف من الأصل في 2022-03-16. اطلع عليه بتاريخ 2022-03-15.
- ^ أ ب "Diagnosis of NAFLD & NASH | NIDDK". National Institute of Diabetes and Digestive and Kidney Diseases. مؤرشف من الأصل في 2021-03-04. اطلع عليه بتاريخ 2021-03-09.
- ^ "Jaundice - Hepatic and Biliary Disorders". Merck Manuals Professional Edition. مؤرشف من الأصل في 2022-03-16. اطلع عليه بتاريخ 2022-03-16.
- ^ أ ب "Portal Hypertension". www.hopkinsmedicine.org. مؤرشف من الأصل في 2022-03-16. اطلع عليه بتاريخ 2022-03-16.
- ^ "Cirrhosis". nhs.uk. 29 يونيو 2020. مؤرشف من الأصل في 2017-10-05. اطلع عليه بتاريخ 2021-02-08.
- ^ Meseeha M، Attia M (2022). "Esophageal Varices". StatPearls. Treasure Island (FL): StatPearls Publishing. PMID:28846255. اطلع عليه بتاريخ 2022-03-16.
- ^ Masoodi I، Farooq O، Singh R، Ahmad N، Bhat M، Wani A (يناير 2009). "Courveilhier baumgarten syndrome: a rare syndrome revisited". International Journal of Health Sciences. ج. 3 ع. 1: 97–99. PMC:3068787. PMID:21475517.
- ^ "What is Cruveilhier-baumgarten Syndrome | Medindia". www.medindia.net. مؤرشف من الأصل في 2020-09-19. اطلع عليه بتاريخ 2022-03-17.
- ^ أ ب Rodríguez-Roisin R, Krowka MJ, Hervé P, Fallon MB (2004). "Pulmonary-Hepatic vascular Disorders (PHD)". Eur. Respir. J. ج. 24 ع. 5: 861–80. DOI:10.1183/09031936.04.00010904. PMID:15516683.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Kim MY, Choi H, Baik SK؛ وآخرون (أبريل 2010). "Portal Hypertensive Gastropathy: Correlation with Portal Hypertension and Prognosis in Cirrhosis". Dig Dis Sci. DOI:10.1007/s10620-010-1221-6. ISBN:1062001012216. PMID:20407828.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة) وتأكد من صحة|isbn=القيمة: بادئة غير صالحة (مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Samji NS، Buggs AM، Roy PK (17 أكتوبر 2021). "Viral Hepatitis: Background, Pathophysiology, Etiology". MedScape. WebMD LLC. مؤرشف من الأصل في 2022-04-01.
- ^ أ ب Perz JF، Armstrong GL، Farrington LA، Hutin YJ، Bell BP (أكتوبر 2006). "The contributions of hepatitis B virus and hepatitis C virus infections to cirrhosis and primary liver cancer worldwide". Journal of Hepatology. ج. 45 ع. 4: 529–538. DOI:10.1016/j.jhep.2006.05.013. PMID:16879891.
- ^ Alcohol-Induced Liver Disease; http://www.liverfoundation.org/education/info/alcohol/ نسخة محفوظة 2017-10-23 على موقع واي باك مشين.
- ^ أ ب Stickel F، Datz C، Hampe J، Bataller R (مارس 2017). "Pathophysiology and Management of Alcoholic Liver Disease: Update 2016". Gut and Liver. ج. 11 ع. 2: 173–188. DOI:10.5009/gnl16477. PMC:5347641. PMID:28274107.
- ^ Friedman LS (2014). Current medical diagnosis and treatment 2014. [S.l.]: Mcgraw-Hill. ص. Chapter 16. Liver, Biliary Tract, & Pancreas Disorders. ISBN:978-0071806336.
- ^ أ ب ت Machado MV، Diehl AM (2018). "Pathogenesis of Nonalcoholic Fatty Liver Disease". Zakim and Boyer's Hepatology. ص. 369–390. DOI:10.1016/c2013-0-19055-1. ISBN:9780323375917.
- ^ Golabi P، Paik JM، Arshad T، Younossi Y، Mishra A، Younossi ZM (أغسطس 2020). "Mortality of NAFLD According to the Body Composition and Presence of Metabolic Abnormalities". Hepatology Communications. ج. 4 ع. 8: 1136–1148. DOI:10.1002/hep4.1534. PMC:7395070. PMID:32766474.
- ^ أ ب ت ث ج Friedman L (2018). Handbook of Liver Disease, 4e. Elsevier. ISBN:9780323478748.
- ^ أ ب "Primary Biliary Cholangitis: Symptoms, Causes, Treatments". Cleveland Clinic. مؤرشف من الأصل في 2022-03-17. اطلع عليه بتاريخ 2022-03-17.
- ^ Iredale JP (2003). "Cirrhosis: new research provides a basis for rational and targeted treatments". BMJ. ج. 327 ع. 7407: 143–7. DOI:10.1136/bmj.327.7407.143. PMC:1126509. PMID:12869458. مؤرشف من الأصل في 2006-05-28.
- ^ Grant، A (1999). "Guidelines on the use of liver biopsy in clinical practice". Gut. ج. 45 ع. Suppl 4: 1–11. DOI:10.1136/gut.45.2008.iv1. PMC:1766696. PMID:10485854. مؤرشف من الأصل في 2009-02-08.
The main cause of mortality after percutaneous liver biopsy is intraperitoneal haemorrhage as shown in a retrospective Italian study of 68,000 percutaneous liver biopsies in which all six patients who died did so from intraperitoneal haemorrhage. Three of these patients had had a laparotomy, and all had either cirrhosis or malignant disease, both of which are risk factors for bleeding.
{{استشهاد بدورية محكمة}}: الوسيط author-name-list parameters تكرر أكثر من مرة (مساعدة) - ^ Masters، Barry R. (25 مايو 2012). "Harrisons's Principles of Internal Medicine, 18th Edition, two volumes and DVD. Eds: Dan L. Longo, Anthony S. Fauci, Dennis L. Kasper, Stephen L. Hauser, J. Larry Jameson and Joseph Loscalzo, ISBN 9780071748896 McGraw Hill". Graefe's Archive for Clinical and Experimental Ophthalmology. ج. 250 ع. 9: 1407–1408. DOI:10.1007/s00417-012-1940-9. ISSN:0721-832X. مؤرشف من الأصل في 2018-06-08.
{{استشهاد بدورية محكمة}}:|archive-date=/|archive-url=timestamp mismatch (مساعدة) - ^ Mathew. Essential Practice Guidelines in Primary Care. Totowa, NJ: Humana Press. ص. 317–321. ISBN:9781588295088. مؤرشف من الأصل في 2018-06-03.
{{استشهاد بكتاب}}:|archive-date=/|archive-url=timestamp mismatch (مساعدة) - ^ Van Thiel، David؛ Gavaler، Judith؛ Schade، Robert (1985-02). "Liver Disease and the Hypothalamic Pituitary Gonadal Axis". Seminars in Liver Disease. ج. 5 ع. 01: 35–45. DOI:10.1055/s-2008-1041756. ISSN:0272-8087. مؤرشف من الأصل في 2019-12-15.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ=(مساعدة) - ^ Foucher J, Chanteloup E, Vergniol J؛ وآخرون (2006). "Diagnosis of cirrhosis by transient elastography (FibroScan): a prospective study". Gut. ج. 55 ع. 3: 403–8. DOI:10.1136/gut.2005.069153. PMC:1856085. PMID:16020491.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب ت Brenner، David (2003). "Pathogenesis of Hepatic Fibrosis". في Tadataka Yamada (المحرر). Textbook of Gastroenterology (ط. 4th). Lippincott Williams & Wilkins. ج. 2. ISBN:978-0781728614.
{{استشهاد بكتاب}}: الوسيط author-name-list parameters تكرر أكثر من مرة (مساعدة) - ^ Giallourakis CC, Rosenberg PM, Friedman LS (نوفمبر 2002). "The liver in heart failure". Clin Liver Dis. ج. 6 ع. 4: 947–67, viii–ix. DOI:10.1016/S1089-3261(02)00056-9. PMID:12516201.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Heathcote EJ (نوفمبر 2003). "Primary biliary cirrhosis: historical perspective". Clin Liver Dis. ج. 7 ع. 4: 735–40. DOI:10.1016/S1089-3261(03)00098-9. PMID:14594128.
- ^ Pugh RN, Murray-Lyon IM, Dawson JL, Pietroni MC, Williams R (1973). "Transection of the oesophagus for bleeding oesophageal varices". Br J Surg. ج. 60 ع. 8: 646–9. DOI:10.1002/bjs.1800600817. PMID:4541913.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Patch D, Armonis A, Sabin C؛ وآخرون (1999). "Single portal pressure measurement predicts survival in cirrhotic patients with recent bleeding". Gut. ج. 44 ع. 2: 264–9. DOI:10.1136/gut.44.2.264. PMC:1727391. PMID:9895388. مؤرشف من الأصل في 2008-10-29.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Moore، K P (1 أكتوبر 2006). "Guidelines on the management of ascites in cirrhosis". Gut. ج. 55 ع. suppl_6: vi1–vi12. DOI:10.1136/gut.2006.099580. ISSN:0017-5749. مؤرشف من الأصل في 2019-12-15.
- ^ Sundaram V, Shaikh OS (يوليو 2009). "Hepatic encephalopathy: pathophysiology and emerging therapies". Med. Clin. North Am. ج. 93 ع. 4: 819–36, vii. DOI:10.1016/j.mcna.2009.03.009. PMID:19577116.
- ^ Ginés P, Arroyo V, Quintero E؛ وآخرون (1987). "Comparison of paracentesis and diuretics in the treatment of cirrhotics with tense ascites. Results of a randomized study". Gastroenterology. ج. 93 ع. 2: 234–41. PMID:3297907.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "E-medicine liver transplant outlook and survival rates". Emedicinehealth.com. 9 يونيو 2009. مؤرشف من الأصل في 2016-10-24. اطلع عليه بتاريخ 2009-09-06.
- ^ Kamath PS, Kim WR (مارس 2007). "The model for end-stage liver disease (MELD)". Hepatology. ج. 45 ع. 3: 797–805. DOI:10.1002/hep.21563. PMID:17326206.
- ^ Anderson RN, Smith BL (2003). "Deaths: leading causes for 2001". National vital statistics reports: from the Centers for Disease Control and Prevention, National Center for Health Statistics, National Vital Statistics System. ج. 52 ع. 9: 1–85. PMID:14626726.
- ^ Sørensen HT, Thulstrup AM, Mellemkjar L؛ وآخرون (2003). "Long-term survival and cause-specific mortality in patients with cirrhosis of the liver: a nationwide cohort study in Denmark". Journal of clinical epidemiology. ج. 56 ع. 1: 88–93. DOI:10.1016/S0895-4356(02)00531-0. PMID:12589875.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Klatsky AL, Morton C, Udaltsova N, Friedman GD (2006). "Coffee, cirrhosis, and transaminase enzymes". Archives of Internal Medicine. ج. 166 ع. 11: 1190–5. DOI:10.1001/archinte.166.11.1190. PMID:16772246.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link)
انظر أيضًا
وصلات خارجية
- Cirrhosis of the Liver البيانات متاحة على موقع اللجنة القومية للمعلومات حول أمراض الجهاز الهضمي (NDDIC). دراسة لمعاهد الصحة الوطنية الأمريكية رقم 04-1134، ديسمبر 2003.
| في كومنز صور وملفات عن: تشمع الكبد |