|
تضامنًا مع حق الشعب الفلسطيني |
داء القربيات
| داء القِربيات | |
|---|---|
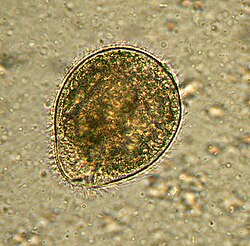
القربية القولونية كما يمكن مشاهدتها في عينة من الغائط. الكائن محاط بالشعيرات.
| |
| معلومات عامة | |
| الاختصاص | أمراض معدية |
| تعديل مصدري - تعديل | |
داء القِربيات هو مرض يسببه الإصابة بالقربية القولونية.[1]
الأعراض والعلامات
تمر الإصابة عادةً بدون أعراض لدى الأفراد المؤهلين مناعيًا. وبشكل عام، تشمل أعراض داء القربيات ما يلي:
- إسهال متقطع.
- إمساك.
- إقياء.
- ألم بطني.
- فقدان شهية.
- فقدان وزن.
- صداع.
- التهاب قولون.
- فقدان سوائل مهم.
أشيع هذه الأعراض هو الإسهال المتقطع والإمساك أو التهاب القولون المصحوب بتشنجات بطنية وبراز مدمى.
طرق الانتقال
القربيات هو النوع الوحيد من الأوالي المهدبة المعروف بإصابته للبشر. داء القربيات هو مرض حيواني المصدر ينتقل إلى البشر عن طريق السبيل البرازي الفموي من المستضيف الطبيعي غير العرضي –الخنزير. تعتبر المياه الملوثة أكثر آليات انتقال العدوى شيوعًا. ومع ذلك، يملك تناول الأطعمة الملوثة خطورة مماثلة.[2]
المورفولوجيا
تشاهد القربيات القولونية بأحد مرحلتي النمو إما كأتروفات وككيسات. قد تكون الأتروفة مستطيلة أو كروية، ويتراوح طولها عادةً من 30 إلى 150 ميكرومتر وعرضها من 25 إلى 120 ميكرومتر. يسمح حجم القربيات في هذه المرحلة بوصفها كأكبر طفيلي من الأوالي يصيب الإنسان. تمتلك أتروفات نواة كبيرة ونواة صغيرة، ويكون كلاهما عادةً مرئي. تكون النواة الكبيرة كبيرة الحجم وتشبه النقانق شكلًا بينما تكون النواة الصغيرة أقل بروزًا. في هذه المرحلة، لا يكون الكائن الحي معدي ولكن يمكنه التكاثر عن طريق الانشطار الثنائي المستعرض.[3]
في مرحلة الكيسات، يتخذ الطفيلي شكلًا كرويًا صغيرًا يبلغ قطره حوالي 40 إلى 60 ميكرومتر. تملك الكيسات جدار صلب مكون من طبقة واحدة أو أكثر، على عكس الأتروفات التي تملك سطح مغطى بالأهداب فقط. يختلف شكل الكيسات عن الأتروفات لأنها غير متحركة ولا تخضع للتكاثر. عوضًا عن ذلك، تكون الكيسات الشكل المعدي من الطفيلي.
التشخيص
قد يكون تشخيص داء القربيات عملية معقدة، ويرجع ذلك جزئيًا إلى أن الأعراض المرتبطة به لا تكون موجودة في كل الحالات. ومع ذلك، يمكن التفكير بداء القربيات عندما يكون المريض المصاب بالإسهال يملك قصة تعرض محتمل للخنازير (لأن الخنازير هي المستضيف الأساسي) أو قصة اتصال بأشخاص مصابين أو قصة جماع شرجي. بالإضافة إلى ذلك، يمكن تشخيص داء القربيات عن طريق الفحص المجهري للبراز بحثًا عن أتروفات أو كيسات أو عبر تنظير القولون أو التنظير السيني للحصول على خزعة من الأمعاء الغليظة التي قد تحتوي أتروفات.[4]
الوقاية
تتطلب التدابير الوقائية نظافة شخصية ومجتمعية فعالة. تتضمن بعض الإجراءات الوقائية ما يلي:
- تنقية مياه الشرب.
- تنظيف الطعام.
- التخلص الدقيق من فضلات الإنسان.
- مراقبة المخالطين لمرضى داء القربيات.
العلاج
يُعالج داء القربيات باستخدام التيتراسايكلن أو الكاربارسون أو المترونيدازول أو ثنائي أيود هيدروكسي الكينولين.[5]
نبذة تاريخية
أُجريت أول دراسة لتوليد داء القربيات لدى البشر بواسطة كاساغراندي وبارناجالو في عام 1896. ومع ذلك، لم تنجح هذه التجربة في خلق عدوى ولم يكن واضحًا ما إذا كان القربيات القولونية هو الطفيلي المستخدم فعليًا. سُجِّلت أول حالة إصابة بداء القربيات في الفلبين –حيث تشيع الإصابة- في عام 1904. حاليًا، تنتشر القربيات القولونية في جميع أنحاء العالم ولكن أقل من 1% من السكان مصابون بها. تعد الخنازير مستودعًا رئيسيًا للطفيلي، ويُصاب البشر عادةً بالمرض في المناطق التي تختلط فيها الخنازير بالبشر. يشمل ذلك أماكن مثل: الفلبين -كما ذكرنا سابقًا- وبوليفيا وبابوا غينيا الجديدة. مع ذلك، لا تعتبر الخنازير الحيوان الوحيد الذي يحمل الطفيلي. على سبيل المثال، تنتشر القربيات القولونية لدى الجرذان أيضًا. حللت دراسة يابانية عينات براز 56 نوع من الثدييات، ووجدت أن القربيات القولونية موجودة في جميع الخنازير البرية المُختَبرة (مع اعتبار الخنازير البرية والخنازير نفس النوع) وفي خمسة أنواع من الرئيسيات غير البشرية أيضًا، وهم: الشيمبانزي الشائع والجيبون ذو الأيدي البيضاء والسعدان السنجابي وقرد البابون والقرد الياباني. في دراسات أخرى، عُثِر على القربيات القولونية لدى القوارض واللواحم.[6][7]
المراجع
- ^ Schuster FL, Ramirez-Avila L (أكتوبر 2008). "Current World Status of Balantidium coli". Clin. Microbiol. Rev. ج. 21 ع. 4: 626–38. DOI:10.1128/CMR.00021-08. PMC:2570149. PMID:18854484. مؤرشف من الأصل في 2019-12-18.
- ^ Dwight D.، Bowman (December 9, 2013). Georgi's Parasitology For Veterinarians. St. Louis, MO: Elsevier Saunders.: Saunders; 10 edition.
{{استشهاد بكتاب}}: تحقق من التاريخ في:|سنة=لا يطابق|تاريخ=(مساعدة) - ^ Roberts, Larry S., and John Janovy Jr. Gerald D. Schmidt & Larry S. Roberts' Foundations of Parasitology. 8th ed. New York: McGraw-Hill, 2009.
- ^ Walzer PD، Judson FN، Murphy KB، Healy GR، English DK، Schultz MG (يناير 1973). "Balantidiasis outbreak in Truk". Am. J. Trop. Med. Hyg. ج. 22 ع. 1: 33–41. DOI:10.4269/ajtmh.1973.22.33. PMID:4684887.
- ^ "Balantidiasis: Treatment & Medication - eMedicine Infectious Diseases". مؤرشف من الأصل في 2009-02-25. اطلع عليه بتاريخ 2009-02-24.
- ^ Nakauchi, Kiyoshi. "The Prevalence of Balantidium coli Infection in Fifty-Six Mammalian Species." Journal of Veterinary Medical Science 61 (1999): 63-65.
- ^ Parasites and Health: Balantidiasis Balantidium coli. نسخة محفوظة 2013-12-03 على موقع واي باك مشين. DPDx - Balantidiasis. 5 Dec. 2008. CDC Division of Parasitic Diseases. 16 May 2009 >.