|
تضامنًا مع حق الشعب الفلسطيني |
فقاع (مرض)
| فقاع | |
|---|---|
| تعديل مصدري - تعديل |
الفقاع هو مجموعة من أمراض المناعة الذاتية النادرة التي تمتاز بوجود تبثر يؤثر على الجلد والأغشية المخاطية.[1]
في الفقاع، تتكون أضداد ذاتية ضد الدزموغلين. يكون الدزموغلين المادة اللاصقة التي تربط بين خلايا البشرة في نقاط تسمى بالدزموسومات. لذلك عندما تستهدف الأضداد الذاتية الدزموغلين، فإن خلايا البشرة تصبح غير متلاصقة ويحدث ما يسمى بانحلال الأشواك. هذا يتسبب بتبثر ويؤدي إلى تقرح. قد يغطى هذا التبثر مناطق واضحة من الجلد.[2]
في الأصل، إن سبب الفقاع غير معلوم. وقد استعملت تسمية الفقاع لوصف أي مرض تبثر يصيب الجلد والطبقة المخاطية. لكن في عام 1964، وجد باحثون أن دم المرضى يحتوي على أجسام مضادة في طبقات الجلد المصاب بالتبثر.[3][4] وفي عام 1971، نشرت مقالة تتحدث عن الكشف عن الأجسام المضادة في هذا المرض.[5][6]
الأنواع
تختلف في شدتها الأنواع العديدة من الفقاع (الفقاع الشائع، والفقاع الفقاعي، والفقاع الجلدي IgA المتعلق بالعدلات، والفقاع الورمي). يمكن أن تؤدي الآفات الجلدية التي يسببها الفقاع إلى التهابات قاتلة، لذا فإن العلاج مهم للغاية.
- الفقاع الشائع (PV - ICD-10 L10.0) هو الشكل الأكثر شيوعًا للاضطراب ويحدث عندما تهاجم الأجسام المضادة الديسموغلين 3. غالبًا ما تنشأ القروح في الفم، ما يجعل تناول الطعام صعبًا وغير مريح. على الرغم من أن الفقاع الشائع قد يحدث في أي عمر، إلا أنه أكثر شيوعًا بين الأشخاص الذين تتراوح أعمارهم بين 40 و60. وهو أكثر شيوعًا بين اليهود الأشكناز. نادرًا ما يرتبط بالوهن العضلي الشديد. قد يكون مرض الأظافر هو النتيجة الوحيدة وله قيمة تنبؤية في الإدارة.[7]
- الفقاع القرطاسي أو المتوطن (PF) هو الأقل شدة من بين الأنواع الثلاثة. الديسموغلين 1، وهو البروتين الذي تستهدفه الأجسام المضادة الذاتية، يتوضع في طبقات الجلد العليا. يتميز الفقاع القرطاسي أو المتوطن بقرح قشرية تبدأ غالبًا في فروة الرأس وقد تنتقل إلى الصدر والظهر والوجه. لا تحدث تقرحات الفم. هذا الشكل شائع أيضًا بين اليهود الأشكناز. إنه ليس مؤلمًا مثل الفقاع الشائع، وغالبًا ما يشخص خطأ على أنه التهاب الجلد أو الأكزيما.
- يتسم مرض الغلوبولين المناعي أ (IgA) داخل الجلد من الناحية النسيجية بفقاعات داخل الجلد تحتوي على العدلات، وبعض الحمضات، وانحلال الأكانثولوس.
- النوع الأقل شيوعًا والأكثر شدة من الفقاع هو الفقاع المصاحب للأورام (PNP). هذا الاضطراب هو أحد مضاعفات السرطان، وعادة ما يكون سرطان الغدد الليمفاوية أو مرض كاسلمان. قد يسبق تشخيص الورم. تظهر تقرحات مؤلمة على الفم والشفتين والمريء. في هذا النوع من الفقاع، غالبًا ما تشمل عملية المرض الرئتين، ما يتسبب في التهاب القصيبات المسد (التهاب القصيبات التضيقي). على الرغم من أنه أقل تكرارًا، إلا أنه ما يزال موجودًا أكثر بين السكان اليهود الأشكناز. قد تؤدي الإزالة الكاملة للورم و / أو الشفاء منه إلى تحسين المرض الجلدي، لكن تلف الرئة لا يمكن إصلاحه عمومًا.
- يشمل الفقاع المستوطن أو الفقاع البرازيلي، وهو النوع الجديد من الفقاع المستوطن في إلباغر، كولومبيا، والفقاع التونسي المتوطن في شمال إفريقيا.[8]
مرض هايلي هيلي، المعروف أيضًا باسم الفقاع الحميد العائلي، هو مرض جلدي موروث، وليس من أمراض المناعة الذاتية، لذلك فهو لا يعد جزءًا من مجموعة أمراض الفقاع.[9]
التشخيص
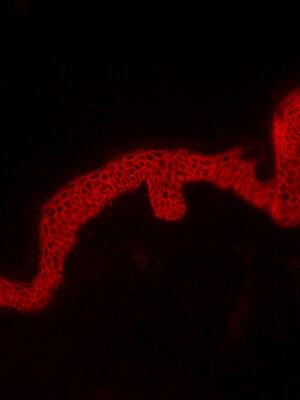
يُعرِّف الفقاع مجموعة من أمراض فقاعات المناعة الذاتية داخل الظهارة التي تتميز بفقدان التصاق الخلايا الخلوية الطبيعي (انحلال الأكانثولوس)، ووجود الأجسام المضادة الذاتية المسببة للأمراض (في الغالب IgG) التي تتفاعل مع جزيئات الالتصاق الظهارية. ينقسم الفقاع أيضًا إلى نوعين فرعيين رئيسيين: الفقاع الشائع (PV) والفقاع الفقاعي (PF). ومع ذلك، توجد العديد من الاضطرابات الأخرى مثل الفقاع المتعلق بـ IgA والفقاع المتعلق بـIgE والفقاع المتعلق بمرض الهربس والفقاع الناجم عن الأدوية ومتلازمة سينير أوشر والفقاع المتوطن الفقاعي، ويتعرف عليها طبيب الأمراض الجلدية من مظهر وتوزيع الآفات الجلدية. يشخص أيضًا بشكل شائع من قبل المتخصصين الذين يمارسون طب الأنف والأذن والحنجرة وجراحة الرأس والرقبة وأخصائيو أمراض اللثة وجراحي الفم والوجه والفكين وأطباء العيون، حيث يمكن أن تؤثر الآفات على العين والأغشية المخاطية في تجويف الفم. داخل الفم، يشبه الأمراض الأكثر شيوعًا الحزاز المسطح والفقاع المخاطي الغشاء المخاطي. يتطلب التشخيص النهائي فحص خزعة من الجلد أو الغشاء المخاطي من قبل أخصائي أمراض الجلد أو أخصائي أمراض الفم. تؤخذ خزعة الجلد من حافة البثرة، وتحضر من أجل التشريح المرضي وفحصها بالمجهر. يبحث اختصاصي علم الأمراض عن حويصلة داخل الجلد ناتجة عن تمزق خلايا البشرة (انحلال الأكانثولوس). وهكذا، ينسلخ الجزء السطحي (العلوي) من البشرة، تاركًا الطبقة السفلية من الخلايا على أرضية أو قاع البثرة. ويقال أن هذه الطبقة السفلية من الخلايا لها مظهر يعرف بـ شاهد القبر.[10]
كما يعتبر التألق المناعى[11] من أهم الوسائل لتشخبص مرض ذو الفقاع. يتم صباغة عينة الجلد بصبغة تحتوى على الجلوبين المناعى (IgG) و فحصها بواسطة الميكروسكوب الفلوريسينى. و يتم تحديد ترسبات الجلوبين المناعى على عينة الجلد.
يتم قياس مستوى المضادات لديسموجليين 3 و 1 عن طريق تحليل الإليزا (مقايسة امتصاصية مناعية للإنزيم المرتبط) [12]
الأنواع
- فقاع شائع[13]
- فقاع تنبتي
- الفقاع التنبتي نمط نيومان
- الفقاع التنبتي نمط هالوبو
- فقاع تنبتي
- فقاع قرطاسي[14]
- فقاع حمامي أو متلازمة سينيار أوشر
- الفقاع القرطاسي المتوطن[8]
- فقاع الغلوبولين المناعي أ
- جلاد بثري تحت الطبقة المتقرنة
- جلاد الغلوبولين المناعي أ بالعدلات داخل البشرة[14]
- فقاع محدث بالأدوية
- فقاع الأباعد الورمية
لاحظ أن مرض هيلي- هيلي أو الفقاع الحميد العائلي هو مرض جلدي وراثي لكنه ليس مرض مناعة ذاتية، لذلك لا يعد ضمن مجموعة أمراض الفقاع.[15]
الفقاع في الوطن العربى
يقع العالم العربي جغرافياً بين سواحل المحيط الأطلسي لشمال إفريقيا والخليج العربي. تحتوي هذه المنطقة على اختلافات واسعة في خطوط العرض بالإضافة إلى الظروف البيئية المتغيرة التي تتراوح من الصحاري إلى الغابات. يعيش في هذه المنطقة حوالي 370 مليون شخص يتشاركون اللغة العربية. ذو الفقاع الشائع Pemphigus vulgaris (PV) و ذو الفقاع القرطاسى pemphigus foliaceus (PF) هي الأنواع الرئيسية لمرض الفقاع. كلا النوعين من الفقاع موجودان في العديد من البلدان العربية. ومع ذلك ، هناك تباين في النوع الفرعي السائد بين البلدان. ذو الفقاع الشائع هو النوع الفرعي الأكثر شيوعًا في مصر والسودان والمغرب وسوريا والكويت والمملكة العربية السعودية واليمن. من ناحية أخرى ، فإن ذو الفقاع القرطاسى أكثر انتشارًا في ليبيا ومتوطنًا في تونس.[16]
علاج مرض ذو الفقاع
يعتمد علاج مرض ذو الفقاع على الكورتيزون ومثبطات المناعة.[17] الريتوكسيماب هو عقار بيولوجى يستخدم حالياً في علاج مرض ذو الفقاع[18]
طالع أيضا
المصادر
- ^ Yeh SW، Ahmed B، Sami N، Ahmed AR (2003). "Blistering disorders: diagnosis and treatment". Dermatologic Therapy. ج. 16 ع. 3: 214–23. DOI:10.1046/j.1529-8019.2003.01631.x. PMID:14510878.
- ^ International Pemphigus & Pemphigoid Foundation: What is Pemphigus? نسخة محفوظة 14 مارس 2020 على موقع واي باك مشين.
- ^ Beutner، EH؛ Jordon، RE (نوفمبر 1964). "Demonstration of skin antibodies in sera of pemphigus vulgaris patients by indirect immunofluorescent staining". Proc. Soc. Exp. Biol. Med. ج. 117: 505–510. DOI:10.3181/00379727-117-29622. PMID:14233481.
- ^ "Dermatology Foundation: BEUTNER, JORDAN SHARE 2000 DERMATOLOGY FOUNDATION DISCOVERY AWARD". مؤرشف من الأصل في 2012-02-20.
- ^ Jordon، Robert E.؛ Sams, Jr.، W. Mitchell؛ Diaz، Gustavo؛ Beutner، Ernst H. (1971). "NEGATIVE COMPLEMENT IMMUNOFLUORESCENCE IN PEMPHIGUS". Journal of Investigative Dermatology. ج. 57 ع. 6: 407–410. DOI:10.1111/1523-1747.ep12293273. PMID:4108416. مؤرشف من الأصل في 2014-04-07.
- ^ Serratos، BD؛ Rashid, RM (15 يوليو 2009). "Nail disease in pemphigus vulgaris". Dermatology online journal. ج. 15 ع. 7: 2. PMID:19903430. مؤرشف من الأصل في 2019-06-23.
- ^ Abreu Velez AM, Calle-Isaza J, Howard MS. Autoimmune epidermal blistering diseases. Our Dermatol Online. 2013; 4(Suppl.3): 631-646. DOI: 10.7241/ourd.20134.158
- ^ أ ب 1. Abréu Vélez AM, Hashimoto T, Tobón S, Londoño ML, Montoya F, Bollag, WB, Beutner, E., is a unique form of endemic pemphigus in Northern Colombia. J Am Acad Dermatol. Oct(49),4:609-614,2003
- ^ "Hailey Hailey Disease Society". مؤرشف من الأصل في 2012-10-14. اطلع عليه بتاريخ 2008-03-04.
- ^ 16. Abreu Velez AM, Calle-Isaza J, Howard MS. Autoimmune epidermal blistering diseases. Our Dermatol Online. 2013; 4(Suppl.3): 631-646. DOI: 10.7241/ourd.20134.158
- ^ "تألق مناعي". أرابيكا. 31 يوليو 2021.
- ^ Saleh, Marwah Adly (1 Jul 2018). "A prospective study comparing patients with early and late relapsing pemphigus treated with rituximab". Journal of the American Academy of Dermatology (بEnglish). 79 (1): 97–103. DOI:10.1016/j.jaad.2018.01.029. ISSN:0190-9622. Archived from the original on 2023-01-17.
- ^ Abreu-Velez AM, Calle-Isaza J, Howard MS. Autoimmune epidermal blistering diseases. Our Dermatol Online. 2013;4(Suppl.3):631-646
- ^ أ ب Abreu Velez AM, Calle-Isaza J, Howard MS. Autoimmune epidermal blistering diseases. Our Dermatol Online. 2013;4(Suppl.3):631-646. DOI: 10.7241/ourd.20134.158
- ^ Hailey Hailey Disease Society[وصلة مكسورة] نسخة محفوظة 14 أكتوبر 2012 على موقع واي باك مشين.
- ^ Saleh, Marwah A. (2015-01). "Pemphigus in the Arab world". The Journal of Dermatology (بEnglish). 42 (1): 27–30. DOI:10.1111/1346-8138.12676. Archived from the original on 2023-01-13.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ=(help) - ^ Murrell, Dedee F.; Peña, Sandra; Joly, Pascal; Marinovic, Branka; Hashimoto, Takashi; Diaz, Luis A.; Sinha, Animesh A.; Payne, Aimee S.; Daneshpazhooh, Maryam (1 Mar 2020). "Diagnosis and management of pemphigus: Recommendations of an international panel of experts". Journal of the American Academy of Dermatology (بEnglish). 82 (3): 575–585.e1. DOI:10.1016/j.jaad.2018.02.021. ISSN:0190-9622. Archived from the original on 2023-01-13.
- ^ Saleh, Marwah Adly; Saleh, Noha Adly (2020-11). "A randomized study comparing full dose and half dose of rituximab in relapsing pemphigus patients". Dermatologic Therapy (بEnglish). 33 (6). DOI:10.1111/dth.14349. ISSN:1396-0296. Archived from the original on 2023-01-13.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ=(help)
| في كومنز صور وملفات عن: فقاع |
