وتر أخيل
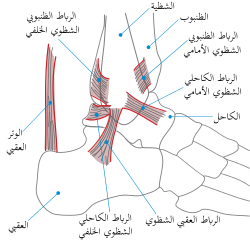
الوَتَر العَقِبِيّ[1] أو العُرْقُوب[1] أو وتر أخيل[2] أو وتر العُرقوب[2] أو وَتَرَة العُرْقُوب[3] (بالإنجليزية: Achilles tendon) هو وتر يوجد في مؤخرة الساق، وتتصل به كل من العضلة الأخمصية والعضلة التوأمية الساقية (عضلة بطن الساق) لتندغما من خلاله في عظمة العقب.
| وتر أخيل | |
|---|---|
| الاسم العلمي tendo calcaneus, tendo Achillis |
|
منظر جانبي للكاحل، حيث يظهر الوتر العقبي
| |
| تفاصيل | |
| معرفات | |
| غرايز | ص |
| ن.ف.م.ط. | A02.880.176 |
| تعديل مصدري - تعديل | |
سبب التسمية
سُمي بهذا الاسم نسبة للمحارب الشهير في القصص اليونانية أخيل، والذي أرادت أمه الإلهة تيتيس حمايته من الموت، فقامت بغمسه في نهر ستيكس الأسطوري، غير أنها (ولأنها كانت تمسكه من عرقوبه) لم تغمس هذا العرقوب في ماء نهر الخلود، وفي حرب طروادة أصيب أخيل بسهم في كعبه مما أدّى لسقوطه ثم قتله كما رُويت في القصص اليونانية القديمة الخيالية.
تمزق الوتر العقبي
تمزق الوتر العقبي هو انقطاع الوتر العقبي وهو واحد من الأوتار الشائعة إصابتها. يمكن أن يحدث التمزق عندما يتم إجراء عمل يتطلب فيه قدرة على التسارع والقدرة الانفجارية مثل الدفع مع الضغط أو القفز. تتراوح نسبة إصابة الذكور إلى الإناث بتمزق الوتر العقبي من 7 : 1 و 4 : 1 حسب دراسات مختلفة.
الأسباب
تحدث إصابة الوتر العقبي عادة بسبب ثني أخمصي أو انثناء ظهراني مفاجئ للكاحل، أو بسبب انثناء ظهراني قسري للكاحل خارج عن نطاق حركته الطبيعية. تشمل الآليات الأخرى لتمزق الوتر العقبي صدمة مباشرة مفاجئة للوتر، أو تحريك مفاجئ للوتر العقبي بعد ضمور بسبب عدم تحريكه لفترات مطولة. يمكن أن تحدث بعض التمزقات الشائعة الأخرى من الاستخدام المفرط أثناء ممارسة رياضات شديدة. يمكن أن تساهم الحركات الالتوائية أو الارتجاجية في إحداث الإصابة.
من المعروف عن المضادات الحيوية الفلروكينولون، ومن أشهرها السيبروفلوكساسين أنها تزيد من خطر تمزق الوتر بالأخص الوتر العقبي. تشمل ضحايا تمزق أو قطع الوتر العقبي الرياضيين الذين يمارسون الأنشطة الترفيهية، الكبار في السن، الأشخاص المصابين مسبقا بتمزق أو قطع الوتر العقبي، الاستخدام المسبق لحُقَن الوتر أو استعمال الكوينيلون، التغيرات الشديدة في حدة أو شدة التدريب أو مستوى النشاط، وممارسة أي نشاط جديد.
تنتج معظم حالات تمزق الوتر العقبي من إصابات رياضية رضحية. ويتراوح متوسط عمر المرضى من 29-40 سنة بنسبة إصابة الذكور إلى الإناث ما يقارب 20: 1. ارتبط المضاد الحيوي الفلوروكينولون مثل سيبروفلوكساسين، و القشراني السكري بزيادة خطر الإصابة بتمزق الوتر العقبي. و ارتبطت أيضاً الحقن الستيرويدية المباشرة في الوتر بالتمزق. ارتبط الكوينولون بالتهاب الوتر العقبي وتمزق الوتر العقبي لفترة من الزمن. يعد الكوينولون من المضادات البكتيرية التي تعمل على مستوى الحامض النووي عن طريق تثبيط عمل انزيم الغايريز. يعمل انزيم الغايريز على فك سلسلتي الحمض النووي وهو أمر أساسي لنسخ الحمض النووي. يختص الكوينولون بحقيقة إمكانيته مهاجمة الحامض النووي للبكتيريا ومنع نسخه بهذه العملية، وكثيراً ما يتم وصفه لكبار السن. يمكن أن يعود السبب لما يقارب 2% إلى 6% من كبار السن فوق سن الـ 60 من المصابين بتمزق الوتر العقبي إلى استخدام الكوينولون.[4]
التشريح
الوتر العقبي هو من أقوى وأسمك الأوتار في الجسم، فهو يربط عضلة الساق، العضلة النعلية والعضلة الأخمصية إلى الكعب. طول الوتر العقبي يقارب 15 سنتيميتر (5.9 إنش) و يبدأ قرب الجزء الأوسط من بطة الرجل. يعمل انقباض عضلة الساق النعلية الأخمصية على ثني القدم، مما يؤدي إلى إمكانية عمل نشاطات مثل المشي، القفز، والركض. يتزود الوتر العقبي بالدم من الوصلة العضلية الوترية مع العضلة ثلاثية الرؤوس الربلية وتتزود عصبيا من العصب الربلي وبدرجة أقل من العصب الظنبوبي.
التشخيص
يتم التشخيص من خلال عمل التاريخ الطبي السريري؛ يصف المصابون التمزق عادة وكأنه شعور بالتعرض للركل أو إطلاق النار خلف الكاحل. عند الفحص يمكن أن يكون هناك شعور بفجوة فوق الكعب مباشرة إلا إذا حدث تورم ليملأ الفجوة ويكون اختبار سيموندس [English] ( المعروف باختبار تومبسون]) إيجابي النتيجة؛ يعمل الاختبار على الضغط على عضلات بطة الرجل للجهة المصابة بينما يكون المصاب مستلقياً على البطن والوجه إلى الأسفل وتكون القدم متدلية ومرتخية من دون إحداث حركة (ثني أخمصي غير مفتعل) للقدم، في حين يتوقع أن يكون هنالك حركة في حالة الوتر العقبي السليم ويجب أن تُلاحظ هذه الحركة عند استعمال بطة الرجل الأخرى. عادة ما يكون هنالك إعاقة شديدة في المشي، حيث أن المريض لن يكون قادرا على بدء الخطو باستخدام الرجل المصابة. لن يكون المريض أيضا قادرا على الوقوف على أصابع القدم لتلك الساق، وإعاقة لحركة القدم للأسفل (ثني أخمصي). قد يكون الألم شديدا، والانتفاخ شائع الحدوث.
يمكن أيضاً أن يقام اختبار أوبرين الذي يستلزم وضع إبرة معقمة من خلال الجلد وإلى داخل الوتر. إذا كان محور الإبرة يتحرك في الاتجاه المعاكس للوتر وبنفس اتجاه أصابع القدم عندما تتحرك القدم إلى الأعلى والأسفل فبهذا يكون الوتر على الأقل سليما جزئياً. في بعض الأحيان من الممكن أن يكون هناك حاجة لطلب الأشعة فوق السمعية لتوضيح أو تأكيد التشخيص. يمكن أيضاً أن يستخدم التصوير بالرنين المغناطيسي لتأكيد التشخيص.
التصوير
يمكن أن يستخدم تخطيط الصدى العضلي الهيكيلي لتحديد سماكة الوتر، طبيعته، ووجود تمزق. يتم عن طريق إرسال ترددات صوت عالية شديدة خلال الجسم. تنعكس بعض من هذه الأصوات إلى الفراغات بين السائل بين الخلوي والنسيج الرخو أو العظم. هذه الصور المنعكسة يمكن أن تحلل وتتم حوسبتها إلى صورة. تلتقط هذه الصور في الزمن الحقيقي وتكون مفيدة جداً في تتبع حركة الوتر وتصور الإصابات أو التمزقات المحتملة. هذه الأداة تسهل عملية اكتشاف الأضرار الهيكلية للأنسجة الرخوة، وهي طريقة مناسبة لاكتشاف هذا النوع من الإصابات. هذه الوسيلة من التصوير غير مكلفة، ولا تشمتل على أي إشعاعات مؤينة، وهي موثوقة جداً إذا كانت بأيدي مهرة من أخصائيي تخطيط الصدى.
تصوير الرنين المغناطيسي يمكن أن يستخددم لتمييز التمزقات غير المكتملة من كونها اضمحلال للوتر العقبي، يمكن أيضاً للتصوير بالرنين المغناطيسي التمييز بين التهاب مجاورات الوتر، والتهاب الوتر المزمن، والالتهاب الكيسي. هذه التقنية تستخدم حقلا مغناطيسيا منتظما قويا لاصطفاف الملايين من البرتونات التي تمر عبر الجسم. هذه البروتونات يتم قذفها لاحقاً مع موجات الراديو التي تبعد بعض منها خارج الانتظام. عندما تعود هذه البروتونات تنبعث منها موجات راديو خاصة فريدة بها ويمكن أن تحلل من خلال الحاسوب إلى شكل ثلاثي الأبعاد لصنع صورة مقطعية عرضية حادة للمنطقة المعنية. يمكن أن يوفر التصوير بالرنين المغناطيسي تباينا فريدا للأنسجة الرخوة للصورة ذات الجودة العالية ليسهل على الاخصائيين اكتشاف الانقطاعات والتمزقات وغيرها من الإصابات.
التصوير الشعاعي يمكن أن يستخدم أيضاً لتعرف انقطاعات وتمزقات الوتر العقبي بشكل غير مباشر. التصوير الشعاعي يستخدم الأشعة السينية لتحليل نقطة الإصابة. لا تكون هذه الوسيلة فعالة جداً في تحديد إصابات النسيج الرخو. تنشأ الأشعة السينية عندما تصطدم الإلكترونات عالية الطاقية بمصدر معدني. يتم الحصول على صور الأشعة السينية من خلال استخدام خصائص التوهين المختلفة للأنسجة ذات الكثافة (مثال: الكالسيوم في العظم) و أنسجة أقل كثافة (مثال: العضلات) عندما تمر هذه الأشعة من خلال النسيج وتلتقط على فيلم. يتم اللجوء للأشعة السينية عامة لتحسين تصور الأجسام ذات الكثافة مثل العظم، وأما النسيج الرخو فيبقى نسبياً غير متمايز في الخلفية. التصوير الشعاعي لديه دور ضئيل في تقييم إصابة الوتر العقبي وذو فائدة أكثر لاستبعاد الإصابات الأخرى مثل الكسور العقبية.[5]
العلاج
تشمل الخيارات العلاجية لتمزق الوتر العقبي طرق جراحية وغير جراحية. تتباين آراء الأخصائيين الطبيين لما هو أفضل. كانت الإدارة غير الجراحية الخيار التقليدي للتمزقات الصغيرة، المرضى الأقل حركة ونشاطاً، ولمن يعاني من حالة مرضية طبية تمنعه من الخضوع للعمليات الجراحية. تقليدياً تشتمل على حدها في جبيرة من الجبص لمدة 6 إلى 8 أسابيع وتكون القدم موجهة إلى الأسفل (لتعاكس نهاية الوتر المتمزق). لكن الدراسات الحديثة أنتجت نتائج متفوقة مع إعادة تأهيل سريع باستخدام الأحذية الثابتة أو ذات المفاصل.
بعض الجراحين يشعرون بأن التدخل المبكر لإصلاح الوتر يكون ذا فائدة. كان يُظَن لفترة طويلة أن الخيار الجراحي يقدم مخاطر صغيرة لعودة التمزق مقارنةً بالإدارة التقليدية غير الجراحية (5% مقارنة بـ 15%).[6] وبطبيعة الحال فإن العملية تقرض مخاطر عالية نسبياً للحالات المرضية وحالات الوفيات في الفترة المحيطة بالعملية، على سبيل المثال: العدوى و تشمل الإصابة بالبكتيريا المكورة العنقودية الذهبية المقاومة للميثيسيلين MRSA، النزيف، خثار الأوردة العميقة، الآثار المتأخرة للتخدير.... الخ.
ومع ذلك فإن أربع دراسات مؤخرا اختَبرت علمياً فوائد الجراحة، باستخدام الاندفاع العشوائي للمرضى نحو البروتوكولات الجراحية وغير الجراحية، وتطبيق بروتوكولات إعادة تأهيل متطابقة (وعدوانية) تقريبا للنوعين من المرضى. كل الدراسات الأربعة المكتملة إلى الآن وجدت فوائد ضئيلة لكن ذات فوائد إحصائية ملحوظة من الجراحة، بعيدا عن المتغيرات الخارجية الأخرى. جميع الدراسات أنتجت نتائج مماثلة بشكل منطقي في معدلات عودة التمزق (إضافة ملحوظة تحذيرية في كل دراسة بشأن صغر حجم العينة، إحدى الدراسات أظهرت نسبة 12% في عودة التمزق في العلاج غير الجراحي مقارنة بـ 4% في العلاج الجراحي وهذا ليس مفيدا من الناحية الإحصائية)، القوة، ومجال الحركة، في حين أن الأغلبية أكدت المعدلَ الكبير للمضاعفات الناتجة من الجراحة.[7][8][9][10]
أظهرت دراستان اختلافا صغيرا لكنْ ذا دلالة إحصائية مهمة في قوة الثني الأخمصي. أظهرت مجموعة العلاج الجراحي نتائج أفضل بشكل ملحوظ في جهد رفع الكعب، ارتفاع رفع الكعب، القوة المتراكزة، واختبارات الوثب في تقييم لستة أشهر مقارنة بمجموعة العلاج غير الجراحي. ومع ذلك، فإن التقييم لـ 12 شهر أظهر اختلافا ملحوظا بين المجموعتين في اختبار جهد رفع الكعب فقط.[10][11]
الفوائد النسبية من العلاجات الجراحية وغير الجراحية لا تزال موضع نقاش؛ فمؤلفو الدراسات حذّروا بشأن اختيار العلاج المستحب.[11] و تجدر الإشارة بأن المراكز التي لا يتوفر لديها مجال لإعادة تأهيل الحركة المبكرة، فإن الإصلاح الجراحي هو المستحب لتخفيض معدلات عودة التمزق.[12]
الجراحة
هناك نوعان مختلفان للجراحة؛ الجراحة المفتوحة والجراحة التنظيرية (عن طريق الجلد). خلال الجراحة المفتوحة يتم عمل شق في الجزء الخلفي للساق ويتم تخييط الوتر العقبي في نفس الوقت. في حالات التمزق الكامل أو الخطير، فإن وتر العضلة الأخمصية أو أي عضلة أثارية أخرى يقطف ويُلف حول الوتر العقبي، وبهذا تزيد قوة الوتر الذي تم إصلاحه.[13] إذا كانت جودة النسيج ضعيفة، على سبيل المثال تم إهمال الإصابة، فقد يستخدم الجراح شبكة تعزيز (كولاجين، ارتيلون [English] أو أي مادة أخرى قابلة للتحلل). في العملية التنظيرية، فإن الجراح يقوم بعمل شقوق صغيرة متعددة عوضاً عن شق واحد كبير، ويتم خياطة الوتر مجدداً معاً من خلال الشقوق. يمكن أن يتم تأخير العملية الجراحية لحوالي أسبوع بعد التمزق للسماح للانتفاخ بأن يزول.[14] يمكن أن تكون الجراحة التنظيرية خياراً أفضل للعلاج عوضاً عن الجراحة المفتوحة للمرضى قليلي النشاط والحركة و من لديهم اعتلال وعائي أو لمن لديهم مخاطر لضعف الالتئام.[15]
إعادة تأهيل
العلاج غير الجراحي يستخدم ليشمل فترات طويلة لسلسلة من قوالب التجبير، ويأخذ وقتا أطول ليكتمل مقارنة بالعلاج الجراحي. لكن البروتوكولات لإعادة التأهيل الجراحي وغير الجراحي كليهما أصبحت مؤخراً أسرع، أقصر، أكثر عدوانية وشدة، وأكثر نجاحاً. كان من المعتاد أن تستعمل الجبيرة للمرضى الذين يخضعون للجراحة لمدة 4 إلى 8 أسابيع تقريباً بعد الجراحة وكان يسمح لهم بتحريك الكاحل فقط وبرفق لمرة واحدة خارج الجبيرة. أظهرت الدراسات الحديثة أن المرضى لديهم فرص تعافٍ سريعةً وأكثر نجاحاً عندما يسمح لهم بتحريك وتمديد الكاحل بيسر مباشرة بعد العملية الجراحية. للحفاظ على سلامة الكاحل يستخدم المرضى حذاءً سهل النزع للمشي وعمل الأنشطة اليومية. الدراسات الحديثة على مرضى العلاج غير الجراحي بشكل عام تشتمل على الحد من الأوزان غير المحتملة لمدة أسبوعين، واستخدام الأحذية سهلة النزع، إما الثابتة أو ذات المفاصل بدلاً من الجبيرة. و غالباً ما يبدأ العلاج الطبيعي في وقت مبكر بعد أسبوعين من البدء بأي نوع من أنواع العلاج.
هناك ثلاثة أشياءٍ ينبغي أن تؤخذَ بعين الاعتبار عند إعادة تأهيل تمزق الوتر العقبي: مجال الحركة، القوة الوظيفية، وأحيانا الدعم التقويمي للعظام. تعود أهمية مجال الحركة لكونه يأخذ بعين الاعتبار شدة الوتر الذي تم إصلاحه. عند بداية التأهيل يجب على المريض التمدد برفق وزيادة الشدة كلما سمح الوقت والألم. وضع جهد خطي على الوتر مهم جدا لأنه يحفز إصلاح النسيج الضامّ الذي يمكن تحقيقه أثناء تنفيذ «تمدد العدائين» ( وضع أصابع القدم على بضع بوصات فوق الجدار يبنما يكون الكعب على الأرض). عمل التمدد لكسب القوة الوظيفية مهم أيضاً لأنه يحسن الالتئام في الوتر، ويؤدي ذلك إلى عودة أسرع للقيام بالنشاطات. هذه التمددات يجب أن تكون أكثر شدة ويجب أن تشمل نوعا من تحمل الوزن، مما يساعد على إعادة توجيه وتعزيز ألياف الكولاجين في الكاحل المصاب. التمدد المعروف الذي يستخدم لهذه المرحلة من إعادة التأهيل هو رفع أصبع القدم على سطح مرتفع. على المريض أن يضغط باتجاه أصابع القدم وأن يخفض جسمه قدر الإمكان ويكرر ذلك عدة مرات. الجزء الآخر من عملية إعادة التأهيل هو الدعم التقويمي للعظام. وهذا لا علاقة له بالتمدد أو تقوية الوتر، بل هو لوضع وإبقاء المريض مرتاحا. وهو عبارة عن ملاحق مصنوعة حسب التوصية تنسجم مع أحذية المرضى وتساعد في الكب السليم للقدم (تدوير القدم إلى الخارج)، والذي قد يكون من ناحية أخرى مشكلة تؤدي إلى مشاكل مع الوتر العقبي. لإيجاز خطوات إعادة تأهيل تمزق الوترالعقبي يجب عليك البدء بمجال من التمدد الشبيه بحركة الكاحل. هذا يسمح للكاحل بأن يعتاد على الحركة مجدداً ويكون على استعداد للنشاطات التي تتطلب احتمال الوزن. و لاحقاً يكون هناك قوة وظيفية حيث أن تحمل الوزن يجب أن يبدأ من أجل البدء في تقوية الوتر لاحقا ويكون هناك استعداد لممارسة الأنشطة اليومية وفي النهاية في الحالات الرياضية.[16][17]
انظر أيضًا
المراجع
- ^ أ ب ترجمة Calcaneal tendon في القاموس الطبي الموحد.
- ^ أ ب Q112315598، ص. 29، QID:Q112315598
- ^ «والإٍبْرَة: عظم وترة العرقوب من أعلاه.» كراع النمل، المنجد في اللغة.
- ^ van der Linden، Paul D.؛ Sturkenboom، Miriam C. J. M.؛ Herings، Ron M. C.؛ Leufkens، Hubert M. G.؛ Rowlands، Sam؛ Stricker، Bruno H. Ch. (2003). "Increased Risk of Achilles Tendon Rupture With Quinolone Antibacterial Use, Especially in Elderly Patients Taking Oral Corticosteroids". Archives of Internal Medicine. ج. 163 ع. 15: 1801–7. DOI:10.1001/archinte.163.15.1801. PMID:12912715.
- ^ Achilles Tendon Injuries~differential في موقع إي ميديسين
- ^ Richter, J; Josten, C; Dàvid, A; Clasbrummel, B; Muhr, G (1994). "Sportfähigkeit nach konservativ-funktioneller versus operativer Behandlung von akuten Achillessehnenrupturen" [Sports fitness after functional conservative versus surgical treatment of acute Achilles tendon ruptures]. Zentralblatt Für Chirurgie (بالألمانية). 119 (8): 538–44. PMID:7975942.
- ^ Twaddle، B. C.؛ Poon، P. (2007). "Early Motion for Achilles Tendon Ruptures: Is Surgery Important?: A Randomized, Prospective Study". The American Journal of Sports Medicine. ج. 35 ع. 12: 2033–8. DOI:10.1177/0363546507307503. PMID:17885221.
- ^ Metz، R.؛ van der Heijden، G. J. M. G.؛ Verleisdonk، E.-J. M. M.؛ Tamminga، R.؛ van der Werken، C. (2009). "Recovery of Calf Muscle Strength Following Acute Achilles Tendon Rupture Treatment: A Comparison Between Minimally Invasive Surgery and Conservative Treatment". Foot & Ankle Specialist. ج. 2 ع. 5: 219–26. DOI:10.1177/1938640009348338. PMID:19825777.
- ^ Nilsson Helander، Katarina (17 أبريل 2009). Acute Achilles tendon rupture; Evaluation of Treatment and Complications (Thesis). University of Gothenburg. ISBN:978-91-628-7720-0. hdl:2077/19390.
{{استشهاد بكتاب}}: الوسيط غير المعروف|laysummary=تم تجاهله (مساعدة) - ^ أ ب Willits، Kevin؛ Amendola، Annunziato؛ Bryant، Dianne؛ Mohtadi، Nicholas G.؛ Giffin، J. Robert؛ Fowler، Peter؛ Kean، Crystal O.؛ Kirkley، Alexandra؛ وآخرون (ديسمبر 2010). "Operative versus nonoperative treatment of acute Achilles tendon ruptures: a multicenter randomized trial using accelerated functional rehabilitation". The Journal of Bone and Joint Surgery. ج. 92 ع. 17: 2767–75. DOI:10.2106/JBJS.I.01401. PMID:21037028.
- ^ أ ب Nilsson-Helander، K.؛ Silbernagel، K. G.؛ Thomee، R.؛ Faxen، E.؛ Olsson، N.؛ Eriksson، B. I.؛ Karlsson، J. (2010). "Acute Achilles Tendon Rupture: A Randomized, Controlled Study Comparing Surgical and Nonsurgical Treatments Using Validated Outcome Measures". The American Journal of Sports Medicine. ج. 38 ع. 11: 2186–93. DOI:10.1177/0363546510376052. PMID:20802094.
- ^ Soroceanu A, Sidhwa F, Aarabi S, Kaufman A, Glazebrook M (ديسمبر 2012). "Surgical versus nonsurgical treatment of acute Achilles tendon rupture: a meta-analysis of randomized trials". The Journal of Bone and Joint Surgery. American Volume. ج. 94 ع. 23: 2136–43. DOI:10.2106/JBJS.K.00917. PMC:3509775. PMID:23224384.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "Achilles tendon rupture". Mayo Clinic. 20 أغسطس 2014. مؤرشف من الأصل في 2017-07-18.
- ^ "Surgery for an Achilles Tendon Rupture". WebMD. 3 يناير 2013. مؤرشف من الأصل في 2017-09-17.
- ^ Khan-Farooqi، Waqqar؛ Anderson، Robert B. (28 أبريل 2010). "Achilles tendon evaluation and repair". Rheumatology Network. مؤرشف من الأصل في 2018-09-28.
- ^ Cluett، Jonathan (29 أبريل 2007). "Achilles Tendon Rupture: What is an Achilles Tendon Rupture". مؤرشف من الأصل في 2016-01-30.
- ^ Christensen، K.D. (20 يوليو 2003). "Rehab of the Achilles Tendon". مؤرشف من الأصل في 2017-10-27.
| في كومنز صور وملفات عن: وتر أخيل |