ما قبل الإرجاج
ما قبل تسمم الحمل، أو مقدمات الارتعاج (بالإنجليزية: Preeclampsia) هو حالة طبية يصاحب الحمل فيها ارتفاع ضغط الدم (وهي الحالة المعروفة باسم ارتفاع ضغط الدم الحملي)، ويصاحب هذه الحالة ظهور كميات ملحوظة من البروتين في البول. ويشير مصطلح ما قبل تسمم الحمل إلى مجموعة من الأعراض - وليس إلى أي عامل مسبب لهذه الحالة. توجد العديد من الأسباب المختلفة التي يمكن أن تؤدي إلى حدوث هذه الحالة. ويبدو أن هذه الحالة قد ترجع إلى وجود مواد من المشيمة يمكن أن تتسبب في وجود خلل وظيفي في الخلايا المبطنة للأوعية الدموية للأم التي لديها استعداد للإصابة بهذا المرض.[1] وبينما يكون ارتفاع ضغط الدم هو أكثر أعراض هذه الحالة وضوحًا، فإن هذه الحالة ترتبط بتدمير شامل يصيب الخلايا المبطنة للأوعية الدموية للأم والكلى والكبد، إلى جانب إطلاق عوامل مضيقة للأوعية كعرض ثانوي مصاحب لأعراض هذا التدمير الأساسي.
| Pre-eclampsia | |
|---|---|
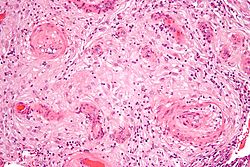 صورة مجهرية showing اعتلال وعائي ساقطي متضخم, a علم الأنسجة finding seen in ارتفاع ضغط الدم الحملي - a component of preeclampsia. صبغة الهيماتوكسيلين واليوزين.
| |
| تعديل مصدري - تعديل |
قد تبدأ أعراض حالة ما قبل تسمم الحمل في الظهور بدءًا من الأسبوع العشرين من بداية الحمل (وتعتبر بداية ظهور الحالة قبل الأسبوع الثاني والثلاثين بداية مبكرة حيث ترتبط هذه الفترة من الحمل بزيادة الأعراض المرضية). وتختلف مراحل تطور الحالة من مريضة لأخرى؛ ويتم تشخيص معظم الحالات على أنها حالات ولادة مبكرة. وقد تتم الإصابة بما قبل تسمم الحمل - أيضًا - حتى فترة تمتد إلى الأسبوع السادس بعد الوضع. ولا يوجد علاج معروف لحالة ما قبل تسمم الحمل بخلاف الولادة القيصرية والطلق الصناعي (ويتم إخراج المشيمة في الحالتين). ويمكن اعتبار حالة ما قبل تسمم الحمل أكثر مضاعفات الحمل الخطيرة شيوعًا؛ لأن هذا المرض قد يؤثر على كل من الأم والجنين معًا.[1]
التشخيص
يتم تشخيص الإصابة بحالة ما قبل تسمم الحمل لدى السيدة الحامل عندما يظهر ارتفاع ضغط الدم لديها (في قراءتين مختلفتين تسجلان 140/90 أو أكثر وتفصل بينهما ست ساعات - على الأقل) مع وجود 300 ملليجرام من البروتين في عينة بول 24 ساعة (وهو المرض المعروف باسم البيلة البروتينية). ويظل من المهم ملاحظة الارتفاع في القيمة القاعدية لضغط الدم (التي تتم الإشارة إليها اختصارًا بالحرفين BP) - ليصل ضغط الدم الانقباضي إلى 30 مللم زئبقي أو يصل ضغط الدم الانبساطي إلى 15 مللم زئبقي - حتى وإن كان ذلك في حالة عدم تحقق شرط وصول قياس ضغط الدم إلى 140/90. وعلى الرغم من ذلك، لا يكفي حدوث ذلك لتشخيص الإصابة بحالة ما قبل تسمم الحمل. وفي السابق، كان ظهور كل من التورم والأوديما (خاصةً في اليدين والوجه) من العلامات المهمة لتشخيص حالة ما قبل تسمم الحمل. ولكن حاليًا، تعتمد الممارسات الطبية في تشخيصها لحالة ما قبل تسمم الحمل على وجود ارتفاع في ضغط الدم مصحوبًا بمرض البيلة البروتينية كشرطين أساسيين لتشخيص الحالة.
ويعتبر ظهور حالة الأوديما الانطباعية (وهي عبارة عن تورم غير عادي يظهر بصفة خاصة في اليدين أو القدمين أو الوجه تتم ملاحظته عن طريق الفجوة التي يتركها في الجلد في هذه المناطق عند الضغط عليها) أمرًا جديرًا بالاهتمام ويجب إبلاغ مختص الرعاية الصحية به.
أما في "حالة ما قبل تسمم الحمل الشديد"، فتصل القيمة القاعدية لضغط الدم إلى ما يزيد عن 160/110،[2][3] ذلك بالإضافة إلى ظهور أعراض أخرى.
وقد يتطور ما قبل تسمم الحمل ليصل إلى مرحلة تسمم الحمل التي تتميز بظهور نوبات التشنج التوتري الارتعاشي. ونادرًا ما يصل الأمر إلى هذا الحد إذا تم علاج الحالة بالشكل السليم.
وعلى الرغم من الاحتمالية الكبيرة لأن يؤدي تسمم الحمل إلى الوفاة، فإن ما قبل تسمم الحمل عادةً ما يكون عديم الأعراض. لذا، يتوقف التعرف على المرض على ظهور العلامات التي تشير إليه أو إجراء الفحوصات للتأكد من إصابة الأم الحامل به. ومع ذلك، لأحد أعراض هذه الحالة أهمية خاصة لأنه - عادةً - ما يختلط تشخيصه مع أحد الأعراض المرضية الأخرى. فالألم الشرسوفي (منطقة أعلى البطن وتحت عظمة القص مباشرة) الذي يعكس الارتباط الكبدي بالإصابة بهذه الحالة، والذي يعتبر - أيضًا - عرضًا تقليديًا يرتبط بالمتلازمة المعروفة باسم متلازمة HELLP قد يختلط تشخيصه بسهولة مع حرقة الفؤاد؛ وهو مشكلة شائعة ترتبط بالحمل. ويمكن تمييز الإصابة بالألم الشرسوفي عن الإحساس بحرقة الفؤاد إذا كانت طبيعة الألم لا تنطوي على إحساس بالحرقة، وكان الألم لا ينتشر لأعلى في اتجاه الحلق، وكان مرتبطًا بالألم الكبدي. هذا بالإضافة إلى إمكانية توغل الألم ليصل إلى الظهر وعدم استجابته للعلاج باستخدام مضادات الحموضة. وعادةً ما يكون الألم شديد القسوة إلى درجة تجعل من يصبن به يصفنه بأنه الأسوأ من بين أنواع الآلام كلها التي انتابتهن. ومن الشائع أن يتم تحويل النساء المصابات بهذا الألم إلى أطباء الجراحة العامة بصفتهن تعانين من أحد أنواع الآلام الحادة في البطن (مثل التهاب المرارة الحاد).
وبشكل عام، لا يمكن تحديد أعراض معينة للإصابة بحالة ما قبل تسمم الحمل. وتعتبر الممارسات الطبية الحديثة أن التشنجات التي تنتاب السيدة الحامل تعود في الغالب لأسباب أخرى بخلاف تسمم الحمل. لذلك، يعتمد تشخيص الحالة على تزامن وجود أكثر من سمة من السمات التي تميزها، ويكون الدليل الحاسم على تشخيص الحالة هو انسحاب هذه الأعراض بعد الولادة.
وقد تصاب بعض السيدات بارتفاع ضغط الدم دون وجود البيلة البروتينية (ارتفاع نسبة البروتين في البول)؛ وهي الحالة المعروفة باسم ارتفاع ضغط الدم الناتج عن الحمل والتي يشار إليها اختصارًا بالحروف (PIH) أو ارتفاع ضغط الدم الحملي. وبمكن اعتبار كل من ما قبل تسمم الحمل وارتفاع ضغط الدم الحملي حالتين خطيرتين تستلزمان المراقبة الدقيقة للأم والجنين كليهما.
انتشار المرض
تحدث الإصابة بحالة ما قبل تسمم الحمل في %10 من حالات الحمل، وعادةً ما تحدث الإصابة في فترة الثلاثة أشهر الثانية أو الثالثة من الفترة الكلية للحمل، وبعد الأسبوع الثاني والثلاثين من بداية الحمل. وتتعرض بعض النساء للإصابة بحالة ما قبل تسمم الحمل مبكرًا في الأسبوع العشرين من بداية الحمل، على الرغم من ندرة حدوث ذلك. وتعتبر هذه المسألة أكثر شيوعًا في حالة الحمل الأول للسيدة،[4] ولكن تتراجع نسبة فرص الإصابة به بشكل ملحوظ في الحمل الثاني. وفي الوقت الذي يسود فيه الآن اعتقاد بأن تغيير الأب في مرات الحمل التالية للأم التي كانت تعاني من حالة ما قبل تسمم الحمل قد يؤدي إلى الحد من مخاطر تكراره - عدا في تلك الحالات التي تم تسجيل وجود حالات لارتفاع ضغط الدم أثناء الحمل في التاريخ الطبي للعائلة -[5] ولأن ارتفاع سن الأم يزيد من فرصة وجود هذه المخاطر[6]، فإنه من الصعب أن يتم تقييم التأثير الفعلي لتغيير الأب في مرات الحمل التالية للسيدة نفسها، حتى أن الدراسات قد قدمت بيانات متضاربة بشأن هذه النقطة.
وتكون الإصابة بحالة ما قبل تسمم الحمل أكثر شيوعًا في حالة السيدات اللاتي تعانين بالفعل من وجود ارتفاع ضغط الدم قبل الحمل أو من مرض السكري أو من أمراض المناعة الذاتية، مثل: الذئبة والأنواع الوراثية المتنوعة من الثرومبوفيليا (زيادة التجلط الخلقي) مثل: طفرة العامل الخامس لايدن وأمراض الكلى وكذلك السيدات اللاتي تنتمين لعائلات ينتشر وجود حالة ما قبل تسمم الحمل في تاريخها الطبي والسيدات البدينات والسيدات اللاتي يوجد لديهن إمكانية لحدوث الحمل المتعدد (إنجاب توائم أو تعدد المواليد). ويعتبر حدوث ما قبل تسمم الحمل في مرات حمل سابقة هو العلامة المميزة الوحيدة على إمكانية تعرض السيدة الحامل لخطر الإصابة بحالة ما قبل تسمم الحمل مرةً أخرى.
وقد تحدث الإصابة بحالة ما قبل تسمم الحمل في الفترة التالية للوضع مباشرةً. وتتم الإشارة لهذه الحالة باسم "حالة ما قبل تسمم الحمل التالية للولادة". وتكون أكثر الفترات خطورة التي يمكن أن تتعرض فيها الأم لهذه الحالة هي الفترة التي تتراوح بين الأربعة وعشرين إلى الثمانية وأربعين ساعة التالية للوضع. لذا، يجب أن تتم في هذه الفترة ملاحظة دقيقة لعلامات الإصابة بحالة ما قبل تسمم الحمل أو بأعراضه.[7]
الأسباب
بالنسبة للعديد من حالات ما قبل تسمم الحمل، يسود اعتقاد أن سبب الإصابة بهذه الحالة هو الانغراس الضحل للمشيمة مما يجعلها ناقصة الأكسجين، مما يؤدي إلى حدوث رد فعل مناعي يتصف بزيادة في إفراز الوسائط الالتهابية من المشيمة التي تؤثر بدورها على الخلايا المبطنة للأوعية الدموية. ومن المعتقد أن الانغراس الضحل للمشيمة يرجع إلى استجابة الجهاز المناعي للأم لدخول المشيمة عليه. وتؤكد هذه النظرية على الدور الذي يلعبه الجهاز المناعي للأم في الإصابة بهذه الحالة، كما توضح الدليل على نقص التحمل المناعي لجسم الأم أثناء الحمل؛ الأمر الذي يؤدي إلى حدوث استجابة مناعية في جسم الأم ضد وجودالمستضدات الأبوية الموجودة في الجنين والمشيمة الملتصقة به.[8] وفي حالات ما قبل تسمم الحمل أخرى، من المعتقد أن بعض الأمهات تفتقرن لوجود مستقبلات البروتين التي تستخدمها المشيمة من أجل القيام بعملية التنظيم التقليلي لاستجابة الجهاز المناعي للأم لهذه البروتينات.[9] ويتفق هذا الرأي مع الدليل الذي يثبت أن وجود العديد من حالات الإجهاض التلقائي ما هي إلا علامة على وجود خلل مناعي يقوم فيه الجهاز المناعي للأم "بإطلاق العنان لهجوم مدمر على الأنسجة الخاصة بالجنين الذي لا يزال في طور التكوين."[10]
وعلى الرغم من ذلك، فإنه في العديد من حالات ما قبل تسمم الحمل تسمح استجابة الأم للمشيمة بحدوث عملية انغراس طبيعية. ويمكن أن تكون السيدات اللاتي تتصفن بوجود مستويات قاعدية أعلى للتعرض للإصابة بالالتهابات نتيجة وجود عوامل أساسية لديهن تساعد في حدوث ذلك - مثل ارتفاع ضغط الدم المزمن أو الإصابة بأمراض المناعة الذاتية - لديهن تحمل مناعي أقل للعبء الذي يثقلهن به الحمل إذا كان مصحوبًا ببعض الأمراض الالتهابية.
أما بالنسبة للإصابة الشديدة بحالة ما قبل تسمم الحمل، ففيها تتطور الأمور لتصل إلى ما قبل تسمم الحمل المفاجئ ؛ وهي الحالة التي يصاحبها الشعور بآلام الصداع والاضطرابات البصرية والألم الشوسوفي لتتطور الأمور إلى متلازمة HELLP وتسمم الحمل. ويرتبط انفصال المشيمة بحالات الحمل التي يصاحبها ارتفاع في ضغط الدم. وكلها ظروف تهدد حياة الطفل الذي لا يزال في طور التكوين وكذلك الأم.
وقد حاولت العديد من النظريات أن تضع تفسيرات لأسباب حدوث حالة ما قبل تسمم الحمل، كما ربطت حدوث هذه المتلازمة بوجود الأسباب التالية:
- إصابة الخلايا البطانية
- رفض الجهاز المناعي في جسم الأم للمشيمة
- نقص الإرواء المشيمي
- تغير تفاعلات الأوعية الدموية
- حدوث حالة من عدم التوازن بين مادة بروستاسيكلين ومادة ثرومبوكسان
- انخفاض معدل الترشيح الكبيبي مع احتباس الأملاح والماء
- تقلص حجم الأوعية الدموية
- زيادة تهيج الجهاز العصبي المركزي
- التجلط المنتشر داخل الأوعية
- تمدد عضلة الرحم (نقص التروية)
- عوامل غذائية؛ وتتضمن نقص الفيتامينات
- عوامل وراثية[11]
- تلوث الهواء[12]
- السمنة[13]
ويتم النظر حاليًا إلى هذه المتلازمة على أنها عملية تتكون من مرحلتين؛ حيث تكون المرحلة الأولى منهما خاضعة للتغيير بشكل كبير وتؤدي إلى وضع المشيمة في حالة من التأهب لحدوث نقص الأكسجين. ويلي ذلك، إطلاق عوامل قابلة للذوبان تؤدي إلى ظهور العديد من الظواهر الأخرى التي تتم ملاحظتها في هذه المتلازمة. ويمكن تفسير العديد من النظريات الأقدم التي تختص بدراسة الإصابة بهذه الحالة من منطلق هذه النظرة الشاملة للحالة. ذلك لأنه قد تم إثبات أن هذه العوامل تؤدي إلى حدوث العديد من الأعراض، على سبيل المثال: إصابة الخلايا المبطنة للأوعية الدموية وتغير تفاعلات الأوعية الدموية. كذلك، تؤدي إلى الضرر التقليدي الناتج عن الداء البطاني الكبيبي وتقلص حجم الأوعية الدموية والالتهاب وغير ذلك من الأعراض الأخرى. كذلك، يكون الاستعداد الكامن للأم للإصابة بهذه الأضرار أمرًا يجب وضعه في الاعتبار.
نشأة المرض وتطوره
على الرغم من وجود العديد من الأبحاث التي تناولت الأسباب المرضية لحدوث متلازمة ما قبل تسمم الحمل وخطوات حدوثها، فلم يتم أبدًا التأكد من الخطوات المحددة التي يتم بها انتشار هذه المتلازمة. وتؤيد بعض الدراسات المفاهيم التي تقول بإن عدم حصول المشيمة على كمية الدم اللازمة يجعلها تقوم بإطلاق هرمونات معينة أو عوامل كيمائية تؤدي إلى تدمير البطانة(الخلايا التي تبطن الجدران الداخلية للأوعية الدموية) واضطرابات الأيض في الجسم والالتهاب وغيرها من ردود الأفعال؛ وذلك بالنسبة للسيدات الحوامل اللاتي يتوافر لديهن الاستعداد للإصابة.[1]
أما الأمور الخارجة عن المألوف التي يمكن أن تطرأ على الجهاز المناعي للأم وكذلك التحمل المناعي الحملي لجسمها، فيبدو أنها أمور تلعب دورًا رئيسيًا في الإصابة بحالة ما قبل تسمم الحمل. ومن أهم التغيرات التي تطرأ على حالة السيدة المصابة بمتلازمة ما قبل تسمم الحمل هو ذلك التغير الذي يطرأ على استجابات الخلايا التائية المساعدة Th1 وكذلك على إنتاج السيتوكين المعروف باسم انترفيرون جاما (IFN-γ). ولم يتم تحديد منشأ الانترفيرون بوضوح حتى الآن، وقد يكون منشؤه الخلايا القاتلة الطبيعية الموجودة في الرحم أو الخلايا الشجرية المشيمية التي تقوم بتعديل استجابات الخلايا التائية المساعدة. وقد يكون منشؤه التغيرات في تكوين الجزيئات المنظمة أو استجابتها أو التغيرات في وظيفة الخلايا التائية المنظمة، وذلك أثناء فترة الحمل.[14] أما استجابات الجهاز المناعي الخارجة عن المألوف والتي قد تؤدي إلى الإصابة بمتلازمة ما قبل تسمم الحمل، فقد ترجع إلى وجود عوائق تعترض طريق تعرف جسم الأم على جسم الجنين الغريب عن جسمها أو إلى وجود مثيرات للالتهاب.[14] وقد تم إثبات أن بعض أنواع الخلايا الجنينية مثل الأرومة الحمراء الجنينية، وكذلك الحامض النووي الخاص بالجنين الذي يخلو من الخلايا تزيد في الدورة الدموية الخاصة بالأم المصابة بحالة ما قبل تسمم الحمل. وقد دعمت هذه النتائج الافتراضات التي تقول بإن ما قبل تسمم الحمل ما هو إلا عملية مرضية يسمح فيها الضرر الذي يصيب المشيمة - مثل نقص الأكسجين - بزيادة المادة الجنينية داخل الدورة الدموية للأم؛ الأمر الذي يؤدي إلى حدوث استجابة مناعية وتضرر الخلايا البطانية بشكل كامل ليتطور إلى الإصابة بكل من حالتي ما قبل تسمم الحمل وتسمم الحمل.
وتقترح بعض الدراسات أن نقص الأكسجين الناتج عن التروية غير الكافية يزيد من القدرة على إفراز العوامل المضادة لكل من بروتين sFlt-1 وعامل نمو البطانة الوعائية (الذي تتم الإشارة إله اختصارًا بالحروف VEGF) وعامل نمو المشيمة (الذي تتم الإشارة إليه اختصارًا بالحروف PlGF)؛ الأمر الذي يؤدي إلى تدمير الخلايا المبطنة للأوعية الدموية للأم والحد من قدرة المشيمة على النمو.[15] علاوةً على ذلك، يرتفع مستوى الإندوجلين (endoglin)- وهو أحد العوامل المضادة لعامل النمو التحويلي بيتا (TGF-beta) - في جسم السيدة الحامل التي تعاني من متلازمة ما قبل تسمم الحمل.[16] ومن المرجح أن تزيد قدرة المشيمة على إفراز الإندوجلين القابل للذوبان كاستجابة لزيادة إفراز الإندوجلين الموجود على سطح الخلية والذي ينتجه الجهاز المناعي للأم، وذلك على الرغم من وجود احتمالية أن تقوم الخلايا المبطنة للأوعية الدموية الخاصة بالأم بإنتاج بروتين sEng. وترتفع معدلات إنتاج نوعي البروتين sFlt-1 وsEng بزيادة شدة المرض - ويزيد مستوى البروتين sEng عن مستوى البروتين sFlt-1 في حالات متلازمة HELLP. وتوضح أحدث البيانات أن إشارات الإجهاد الخاصة بالجين Gadd45a تقوم بتنظيم المعدل المرتفع لإنتاج بروتين sFlt-1 في حالة الإصابة بمتلازمة ما قبل تسمم الحمل.[17]
ويزداد كل من البروتين sFlt-1 والبروتين sEng في أجسام السيدات كلهن في حالة الحمل إلى حد ما، وهو أمر يدعم الاعتقال القائل بأن ارتفاع ضغط الدم أثناء الحمل ما هو إلا مجرد محاولة من الجسم للتأقلم مع وضع الحمل ولكنها انحرفت قليلاً عن مسارها المقصود. ولأن الخلايا القاتلة الطبيعية لها دور وثيق بعملية تكوين المشيمة، ولأن عملية تكوين المشيمة تحتاج إلى وجود درجة من درجات التحمل المناعي لجسم الأم لتساعد جسمها في تقبل المشيمة الغريبة عنه وهو أمر يجعل الأم بحاجة إلى وجود ما يعزز إتمام هذه العملية من موارد. لذا، لن يكون غريبًا أن يستجيب الجهاز المناعي للأم بشكل أكثر سلبية لدخول بعض المشيمات إليه تحت ظروف معينة ;كأن تحاول المشيمة الجديدة غزو جسم الأم واختراقه بطريقة تزيد عن الحدود المألوفة للقيام بذلك. وقد يكون الرفض المبدئي الذي يبديه جسم الأم للخلايا المشيمية الآكلة (placental cytotrophoblasts) هو سبب عدم القدرة على تغيير بنية الشرايين حلزونية الشكل إلى الدرجة الكافية، وذلك في حالات ما قبل تسمم الحمل المرتبطة بالانغراس الضحل للمشيمة؛ الأمر الذي يؤدي إلى نقص الأكسجين وظهور بعض الأعراض على الأم كاستجابة للإفراز غير المنتظم للبروتينين sFlt-1 وsEng.
التشخيصات التفريقية
يمكن أن تتشابه متلازمة ما قبل تسمم الحمل مع غيرها من العديد من الأمراض وتختلط معها. ومن الأمراض التي يمكن أن ينشأ نوع من الخلط بينها وبين حالة ما قبل تسمم الحمل: ارتفاع ضغط الدم المزمن وأمراض الكلى المزمنة واضطرابات التشنجات الأولية وأمراض المرارة وأمراض البنكرياس وفرفرية نقص خلايا التجلط (thrombotic thrombocytopenic purpura) أو فرفرية نقص خلايا التجلط المناعي (immune thrombocytopenic purpura) ومتلازمة الأجسام مضادات الفسفوليبيد ومتلازمة التحلل الدموي البولي. ويجب أن يتم وضع الإصابة بحالة ما قبل تسمم الحمل في الاعتبار عند التعامل مع أي سيدة حامل تخطت الأسبوع العشرين من بداية الحمل. ويمكن اعتبار أن أكثر حالات الإصابة صعوبة في التشخيص هي تلك الحالات التي تكون فيها السيدة الحامل مصابة بالفعل بأحد هذه الأمراض مثل: ارتفاع ضغط الدم.[18]
المضاعفات
يمكن أن يظهر تسمم الحمل بعد بداية الإصابة بحالة ما قبل تسمم الحمل. ويمكن اعتبار تسمم الحمل حالة طبية أكثر خطورة. وفي المملكة المتحدة، تتعقد الظروف الصحية لسيدة واحدة حامل لتصل بها إلى تسمم الحمل من بين كل ألفين سيدة، وتصل نسبة احتمالية وفاة الأم تأثرًا بالإصابة بهذه الحالة المرضية إلى 1.8 بالمائة.[19] وتعتبر الإصابة بمتلازمة HELLP أكثر شيوعًا بين السيدات الحوامل حيث تتعرض سيدة من بين كل 500 سيدة حامل للإصابة بهذه المتلازمة. ويمكن اعتبار الإصابة بهذه المتلازمة على نفس القدر من الخطورة من الإصابة بتسمم الحمل. غير أنه من الممكن ألا يتم التوصل للتشخيص الصحيح بإصابة السيدة الحامل بإحدى هاتين الحالتين الخطيرتين نتيجة لوجود الأعراض الأولى للإصابة بحالة ما قبل تسمم الحمل.
ويعتبر النزيف الدماغي أحد الأضرار التي يمكن أن تفتك بالسيدات المصابات بحالة ما قبل تسمم الحمل أو بتسمم الحمل. وعلى الرغم من أن النزيف الدماغي هو أحد المضاعفات المعروفة لارتفاع ضغط الدم الشديد في سياقات مرضية أخرى، إلا إنه يمكن اعتباره في صدد الحديث عن المضاعفات التي تصيب السيدة الحامل من العوامل الرئيسية التي يمكن أن تؤهبها للإصابة بمثل تلك المضاعفات؛ وذلك على الرغم من أنه لم يتم إثبات هذا الأمر بعد. ويبدو أن الإصابة بمتلازمة الضائقة التنفسية في البالغين (التي تتم الإشارة إليها اختصارًا بالحروف ARDS) قد أصبحت أكثر شيوعًا. ومن غير المعروف إذا كانت الإصابة بهذه المتلازمة نتاجًا للأساليب الحديثة التي يتم استخدامها للدعم التنفسي وليست نتاجًا للإصابة بالمرض في حد ذاته.
ويمكن أن يساعد قياس مستوى حامض اليوريك في الدم لدى السيدات المصابات بحالة ما قبل تسمم الحمل على التنبؤ بمضاعفات الحمل، وذلك في حالة إجراء فحص دوري للسيدة الحامل وتحليل القرارات الواجب اتخاذها في ضوء نتائج هذا الفحص.[20] وفي واحدة من الدراسات التي تم إجراؤها، كانت النسبة التي وصل إليها اختبار الحساسية هي %68 بينما كانت النسبة التي وصل إليها اختبار النوعية هي %68. وفي هذه الدراسة التي افترضت أن نسبة معدل انتشار إصابة السيدات الحوامل بمضاعفات الحمل تصل إلى %5، كانت القيمة التنبؤية الإيجابية هي %6.2 بينما كانت القيمة التنبؤية السلبية هي %98.6 (انقر هنا لتعديل هذه النتائج الخاصة بالحالات الأكثر والأقل تعرضًا للإصابة بمضاعفات الحمل). وخلص الباحثون بصورة مبدئية - بناءً على النتائج المستقاة من التشخيص السريري - إلى افتراض أن نسبة الخطر هي 10 (ووضعوا تعريفًا لهذه النسبة يقول بإن الضرر المتوقع عن الإصابة بالمضاعفات الخطيرة يكون أسوأ من الضرر الذي يمكن أن ينجم عن الولادات القيصرية بعشرة أضعاف). وفي ضوء هذه الافتراضات، خلص الباحثون إلى أنه عند اتخاذ القرار الإكلينيكي، ستتحقق أقل نسبة للضرر عند استخدام مصل حمض اليوريك. وقد أوضح القائمون على إعداد هذه الدراسة أن هناك بعض القصور الذي يشوب الفحص الذي قاموا به مرجعه إلى تغاير الدراسات الفردية التي قاموا بفحصها فيما يتعلق بالعديد من المتغيرات.
العلاج والوقاية
يعتبر العلاج الوحيد المعروف لحالة تسمم الحمل أو الحالات المتقدمة من الإصابة بمتلازمة ما قبل تسمم الحمل هو الإجهاض أو إتمام عملية الوضع إما عن طريق الطلق الصناعي أو الولادة القيصرية. ومع ذلك، قد تصاب الأم بحالة ما قبل تسمم الحمل التالية للوضع خلال الستة أسابيع التالية للولادة؛ حتى وإن لم تكن أعراض الإصابة موجودة أثناء فترة الحمل الفعلية. وتعتبر الإصابة بحالة ما قبل تسمم الحمل في الفترة التالية للوضع خطيرة بالنسبة لصحة الأم وذلك لأن الأم قد تغفل عن ملاحظة بعض الأعراض البسيطة - أو تتجاهلها - مثل الصداع والأوديما. ويمكن أحيانًا التحكم في ارتفاع ضغط الدم بتناول علاج مضاد له على الرغم من عدم التيقن من الأثر الذي يمكن أن يحدثه تناول هذا العلاج في تقدم سير المرض الموجود بالفعل - حتى في عدم وجود الحمل.
أما السيدات اللاتي تعانين من اضطرابات التهابية كامنة مثل: ارتفاع ضغط الدم المزمن أو أمراض المناعة الذاتية، فمن المحتمل أن تستفدن من العلاج المكثف لهذه الظروف المرضية قبل أن تتم عملية الإخصاب مما يعمل على تهدئة ردود الأفعال المبالغ فيها التي يمكن أن يقوم بها جهازهن المناعي.[بحاجة لمصدر]
ومن النادر أن يتم الربط بين الثرومبوفيليا والإصابة بحالة ما قبل تسمم الحمل. ولا توجد دراسات يمكن الوثوق التام بها تشير إلى أن مضادات تجلط الدم تمنع الإصابة بحالة ما قبل تسمم الحمل في السيدات المصابات بداء الثرومبوفيليا.[21]
ويقلل التدخين من فرص الإصابة بحالة ما قبل تسمم الحمل[22][23] (على الرغم من أن التدخين أمر غير مستحب - بصفة عامة - بالنسبة للسيدات الحوامل).
العلاج الخافض لضغط الدم
قد تقلل العلاجات الخافضة لضغط الدم من معدل وفيات الأمهات والأجنة بالنسبة للسيدات الحوامل المصابات بمرض ضغط الدم إذا تمت مقارنتهن بالسيدات الحوامل اللاتي تتناولن الأدوية الوهمية في إطار محاولات طبية عشوائية لعلاجهن.[24] وبوجه عام - وبعد ثلاثة أسابيع من العلاج - انخفض متوسط الضغط الشرياني (Mean Arterial Pressure) في المجموعة التي تم علاجها باستخدام عقار الإسراديبين (أحد محصرات قنوات الكالسيوم). ولكن، عند مقارنة النتائج الخاصة بهذه المجموعة بمجموعة أخرى تم علاجها باستخدام الأدوية الوهمية، لم يظهر الفارق بين قياسات متوسط ضغط الدم الشرياني بين المجموعتين أي دلالة إحصائية. وبعد العلاج باستخدام عقار الإسراديبين، انخفض ضغط الدم الانبساطي في حالة وجود البيلة البروتينية بمعدل يتراوح بين 8.5 مللم زئبقي و11.3 مللم زئبقي بينما وصل الانخفاض إلى 1 مللم زئبقي فقط في حالة الإصابة بالبيلة البروتينية. أما في حالة استخدام الأدوية الوهمية لعلاج المجموعتين كلتيهما، فلم يطرأ تغير كبير على حالة ضغط الدم الانبساطي؛ وذلك بغض النظر عن وجود البيلة البروتينية من عدمه. وهكذا، خلص القائمون على هذه الأبحاث إلى أن المصابين بالبيلة البروتينية قد تختلف استجابتهم لهذا النوع من العلاجات عن غير المصابين بالبيلة البروتينية حيث كانت استجابة غير المصابين بالبيلة البروتينية أكبر للعلاج بعقار الإسراديبين.
كبريتات الماغنيسيوم
في بعض الحالات، يمكن العمل على استقرار حالة السيدات الحوامل المصابات بحالتي ما قبل تسمم الحمل وتسمم الحمل بشكل مؤقت عن طريق الحقن الوريدي بمادة كبريتات الماغنيسيوم لمنع التشنجات التي يمكن أن تصيبهن مسبقًا. بينما يتم استخدام الحقن بالستيرويد لتساعد على اكتمال نمو رئة الجنين. ويعود استخدام كبريتات الماغيسيوم كعلاج ممكن لمثل هذه الحالات إلى عام 1955[25] - على الأقل. ولكن، لم يتم استبدال كبريتات الماغنيسوم بعقار ديازيبام أو عقار فينيتون في المملكة المتحدة إلا في السنوات الأخيرة فقط.[26] وفي الدراسة الدولية MAGPIE (Mental Health and General Practice Investigation)، ورد دليل على استخدام كبريتات الماغنيسيوم لمحاولة علاج حالة ما قبل تسمم الحمل.[27] وعندما يتطلب الأمر اللجوء إلى الطلق الصناعي قبل أنتهاء الأسبوع السابع والثلاثين من الحمل، فهذا معناه أن هناك مخاطر إضافية تهدد حياة المولود عند الولادة المبكرة والتي يجب أن يوليها الطبيب بمزيد من الاهتمام والعناية.
العوامل المتصلة بالغذاء والتغذية السليمة
أوضحت الدراسات أن تناول السيدات الحوامل للبروتين/السعرات الحرارية في صورة مكملات غذائية ليس له أي تأثير على معدلات الإصابة بحالة ما قبل تسمم الحمل. كذلك، لا تؤدي الأنظمة الغذائية التي تحد من تناول البروتين إلى زيادة معدلات الإصابة بحالة ما قبل تسمم الحمل.[28] ولم يتم التوصل إلى أية آلية يمكن استخدامها لتناول البروتين أو السعرات الحرارية للتأثير على أي من عمليتي تكوين المشيمة أو التحكم في حدوث الالتهابات.
أما الدراسات التي تم إجراؤها على تأثير تناول مضادات التأكسد كمكملات غذائية - مثل فيتامين C وفيتامين E - فلم تثبت وجود أي تغير في معدلات الإصابة بحالة ما قبل تسمم الحمل.[29] وعلى الرغم من ذلك، قام كل من الطبيبين Padayatty وLevine الذين يعملان في المعهد الوطني للصحة (National Institute of Health) (الذي تتم الإشارة إليه اختصارًا بالحروف NIV) بانتقاد هذه الدراسات لأنها تغاضت عن العديد من العوامل الرئيسية التي يمكن أن يكون لها قدر كبير من الأهمية في نجاح عملية الإمداد السليم بالمكملات الغذائية أثناء الحمل.[30]
ويمكن أن يكون انخفاض مستوى فيتامين D في الجسم من عوامل الخطر التي تهدد بالإصابة بحالة ما قبل تسمم الحمل.[31] أما استخدام الكالسيوم كمكمل غذائي بالنسبة للسيدات الحوامل اللاتي ينخفض مستوى الكالسيوم في نظامهن الغذائي، فلم يكن له أي تأثير على معدلات الإصابة بحالة ما قبل تسمم الحمل، ولم يؤثر على انخفاض معدلات الإصابة بالمضاعفات الخطيرة المصاحبة لحالة ما قبل تسمم الحمل.[32] ويتم الربط بين انخفاض مستوى السيلينيوم وبين ارتفاع نسبة الإصابة بحالة ما قبل تسمم الحمل.[33][34] وقد تلعب - أيضًا - بعض الفيتامينات الأخرى دورًا في الوقاية من الإصابة به.[35]
وكان طبيب النساء والولادة الراحل Thomas Brewer يؤمن بالدور الفعال الذي يمكن أن يلعبه النظام الغذائي في حدوث الإصابة بحالة ما قبل تسمم الحمل؛ خاصة في حالة الإصابة بمتلازمة HELLP. وعلى الرغم من أن وجهة نظره تعتبر غير تقليدية بالنسبة للطب الغربي نظرًا لعدم توافر أي دليل على صحتها،[بحث أصيل] فإن بعض إخصائي النساء والولادة يعتنقون أفكاره بمنتهى الدقة.[بحاجة لمصدر] فإن بعض السيدات التي سبق لهن الإصابة بحالة ما قبل تسمم الحمل أو متلازمة HELLP قد صرحن أن اتباع إرشادات Brewer قد سمحت لهن بالتمتع بحمل سليم في مرات تالية؛ حتى في حالة اعتقاد أطبائهن المعالجين أنهن معرضات للإصابة بهاتين المتلازمتين مجددًا.[بحاجة لمصدر] ومن المعروف أن هؤلاء السيدات تصبحن أقل عرضة للإصابة في المرات التالية للحمل.[بحاجة لمصدر] وعلى الرغم من أن تاريخ نظرية الدكتور Brewer يعود إلى ما يزيد على الأربعين عامًا، فإن هذه النظرية تفتقر إلى ما يدعمها من آراء أقرانه من أطباء النساء والولادة؛ فالأبحاث الحديثة لا تضع وزنًا لدور النظام الغذائي في عملية تكوين المشيمة أو في التأثير على التحمل المناعي للأم لقبول المشيمة الجديدة.[بحاجة لمصدر]
الدور التكميلي للأسبرين
لا يزال الدور التكميلي الذي يمكن أن يقوم به الأسبرين محلاً للتقييم فيما يتعلق بالجرعة والتوقيت والسيدات اللاتي يجب استهدافهن بهذا العنصر العلاجي الذي يمكن أن يكون له فائدة وقائية بسيطة بالنسبة لبعض السيدات. وعلى الرغم من ذلك، فقد تم إجراء أبحاث مهمة حول استخدامه، ولكنها لم تقدم نتائج مبهرة.[36]
ممارسة التمارين الرياضية
لا تزال الأدلة المتوافرة غير كافية لإثبات دور فعال لأي من التمارين الرياضية[37] أو التزام الراحة في السرير[38] كإجراءين وقائيين للحيلولة دون الإصابة بحالة ما قبل تسمم الحمل.
تدعيم التحمل المناعي للأم لقبول الجسم الوافد من الأب
تناولت العديد من الدراسات الدور المهم الذي يلعبه التحمل المناعي لجسم السيدة الحامل لقبول المكونات القادمة من جسم والد طفلها؛ حيث توجد جيناته في الجنين حديث التكوين وأيضًا في المشيمة؛ وهو أمر قد يشكل نوعًا من أنواع التحدي الذي يواجه الجهاز المناعي في جسم الأم.[8][39] وفي محاولة لوضع هذه النظرية قيد المزيد من البحث والتدقيق،[40] يعمد الباحثون إلى إجراء المزيد من الأبحاث حول أهمية تعرض السيدات بشكل مستمر إلى السائل المنوي للأب لسنوات عديدة قبل أن يتم الإخصاب فعلاً. وفي إحدى الدراسات التي تم نشرها في المجلة الأمريكية المتخصصة في علم الولادة وأمراض النساء والمعروفة باسم American Journal of Obstetrics and Gynecology - وهي دراسة تم إجراؤها على مئات السيدات - تم التوصل إلى أن "السيدات اللاتي عشن فترة تساكن قصيرة مع شريك حياتهن (تقل عن أربعة أشهر) استخدمن فيها عوازل لمنع الحمل لديهن فرصة أكبر للتعرض لاحقًا لمخاطر ما قبل تسمم الحمل مقارنةً بالسيدات اللاتي عشن فترة تتجاوز 12 شهرًا من التساكن، وذلك قبل حدوث الإخصاب فعليًا."[41] وعلى الرغم من ذلك - وفي ضوء دراسة تم إجراؤها في عام 2004 - لم يتم الجزم نهائيًا بصحة هذه النظرية. وفي هذه الدراسة، وجد الباحثون أنه بعد إجراء عمليات التنظيم والتصنيف لنتائج الدراسة أن تأثير استخدام عوازل منع الحمل على الإصابة بحالة ما قبل تسمم الحمل قد اختفى لتتساوى فرص الإصابة بحالة ما قبل تسمم الحمل بين الفريقين الذين سبقت الإشارة إليهما.[42] وعلى الرغم من الانتقادات التي تم توجهيها لهذه الدراسة لقيامها بتعديل غير موضوعي للبيانات، تظل هذه الدراسة على قدر كبير من الأهمية لأنها توضح وجود قدر من الجدال الذي لا يزال دائرًا حول درجة الارتباط بين التحمل المناعي لجسم الأم والتعرض للسائل المنوي لشريك الحياة في وقت يسبق حدوث الإخصاب.
وهكذا، يكون للتعرض المستمر للسائل المنوي لشريك الحياة دورًا وقائيًا ضد الإصابة بحالة ما قبل تسمم الحمل. ويعود الجزء الأكبر من ذلك لامتصاص العديد من عوامل التعديل المناعي الموجودة في السائل المنوي لشريك الحياة.[43][44]
وتتراجع فرص الإصابة بحالة ما قبل تسمم الحمل بشكل ملحوظ بتأثير وجود فترات طويلة من التعايش الجنسي مع شريك الحياة نفسه الذي ترغب الأم في الإنجاب منه.[41][44] وكما ورد في إحدى أولى الدراسات التي تم إجراؤها حول هذا الموضوع، فإنه "على الرغم من أن الإصابة بحالة ما قبل تسمم الحمل ترتبط أساسًا بمرات حدوث الحمل الأولى، فإن التأثير الوقائي لتكرار الولادات ينعدم مع تغيير شريك الحياة."[45] وخلصت الدراسة - أيضًا - إلى أنه على الرغم من أنه من الأفضل أن تستخدم السيدات اللاتي يتغير شريك حياتهن العوازل الذكرية لمنع انتقال الأمراض المنقولة جنسيًا إليهن، فإن التعرض لفترة معينة للسائل المنوي الخاص بشريك الحياة في إطار علاقة مستقرة - في حالة الرغبة في حدوث حمل - يرتبط بالوقاية من التعرض لحالة ما قبل تسمم الحمل."[45]
ومنذ ذلك الحين، حاولت العديد من الدراسات أن تتحقق من انخفاض معدلات الإصابة بحالة ما قبل تسمم الحمل بالنسبة للسيدات اللاتي تم إجراء عمليات نقل دم لهن من شريك حياتهن، والسيدات اللاتي عاشرن شريك الحياة جنسيًا لفترة طويلة دون استخدام عوازل منع الحمل والسيدات اللاتي تمارسن بانتظام الجنس الفموي.[46][47] وخلصت واحدة - فقط - من هذه الدراسات إلى أن "تحفيز التحمل المناعي الخيفي لجزيئات HLA؛ الخاصة بالأب والموجودة في الجنين قد يكون له دور حيوي في هذا الصدد. وأظهرت البيانات التي تم جمعها بوضوح أن التعرض - وخاصةً الفموي - لجزيئات HLA القابلة للذوبان والموجودة في السائل المنوي للأب يمكن أن يؤدي إلى وجود تحمل مناعي لعملية الانغراس."[47]
وحاولت مجموعة أخرى من الدراسات أن تتحقق من الأدوار التي يلعبها السائل المنوي في القنوات التناسلية الخاصة بإناث الفئران، فأوضحت أن "الإمناء يثير التغيرات الالتهابية في الأنسجة التناسلية للأنثى."[48] وخلصت هذه الدراسات إلى أن هذه التغيرات "قد تؤدي إلى استعداد الجهاز المناعي لمواجهة المستضدات من جسم الأب أو التأثير على نتائج الحمل." وأكدت سلسلة مشابهة من الدراسات على أهمية حدوث التعديل المناعي في إناث الفئران عن طريق امتصاص عوامل مناعية معينة موجودة في السائل المنوي للذكور - بما في ذلك عامل النمو التحويلي بيتا؛ والذي حاول الباحثون التحقق من أن عدم وجوده يسبب الإجهاض بالنسبة للسيدات والعقم بالنسبة للرجال.
ووفقًا لهذه النظرية، يحتوي كل من الجنين والمشيمة على بروتينات "غريبة" مصدرها جينات الأب. ولكن، قد يعمل التعرض المنتظم للسائل المنوي للأب قبل حدوث الحمل أو أثنائه على تعزيز التقبل المناعي للجنين وبالتالي انغراس المشيمة؛ وهي عملية يدعمها وجود 93 من عوامل التنظيم المناعي التي تم التعرف عليها حاليًا في السائل المنوي.[8][39]
وبعد ملاحظة أهمية التحمل المناعي لجسم السيدة الحامل لوجود جينات الأب في جنينها، قرر العديد من خبراء علم الأحياء التكاثري الهولنديين أن يتقدموا بأبحاثهم خطوة أخرى إلى الأمام. ومن منطلق الحقيقة العلمية التي تقول بإن الأنظمة المناعية البشرية تبدي تحملاً مناعيًا بدرجة أكبر للأشياء التي تدخل الجسم عن طريق الفم، خلص العلماء الهولنديون إلى إجراء سلسلة من الدراسات التي أكدت على وجود ارتباط قوي بين تراجع فرص الإصابة بحالة ما قبل تسمم الحمل وممارسة السيدة للجنس الفموي. وقد لاحظ هؤلاء العلماء أن التأثيرات الوقائية كانت أقوى في حالة ابتلاع السيدة للسائل المنوي للزوج.[46][47][49][50][51][52] فقد خلص الباحثون إلى أنه في حين أن أي شكل من أشكال التعرض للسائل المنوي للزوج أثناء ممارسة النشاط الجنسي يقلل من فرص تعرض الزوجة للاضطرابات المناعية المتنوعة التي يمكن أن تتعرض لها أثناء الحمل، فإنه يمكن بناء التحمل المناعي في أسرع وقت ممكن عند ابتلاعه عبر الفم وامتصاصه عبر المعدة والأمعاء.[44][49] وفي ضوء إدراك أن بعض الدراسات اشتملت على وجود عوامل مختلطة - مثل إمكانية أن تكون السيدة التي تمارس الجنس الفموي بانتظام وتبتلع خلاله السائل المنوي تقوم أيضًا بالاتصال الجنسي العادي بشكل أكثر تكرارًا - لاحظ الباحثون أيضًا أن في الحالتين كلتيهما "لا تزال البيانات تدعم وبشكل قوي النظرية الأساسية" التي تقوم عليها جميع أبحاثهم وهي أن التعرض المتكرر للسائل المنوي للذكر يبني التحمل المناعي للأم؛ وهو أمر ضروري لوجود حمل آمن وناجح.[44]
وقد حاول فريق آخر من الباحثين ينتمي إلى جامعة أديليد أن يتحقق من أنه لدى آباء الأجنة الذين انتهى بهم الحال إلى الإجهاض التلقائي أو حالة ما قبل تسمم الحمل مستويات قليلة من السائل المنوي الذي يحتوي على عوامل التعديل المناعي شديدة الأهمية مثل عامل النمو التحويلي بيتا. وقد وجد هذا الفريق أن بعض الرجال - الذين أطلق عليهم فريق البحث اسم "الذكور الخطرون" - أكثر عرضة بكثير من غيرهم من الرجال الآخرين أن يكونوا آباءً لأجنة ينتهي بهم الحال إلى حالة ما قبل تسمم الحمل أو الإجهاض التلقائي.[44] ومن أهم الصفات التي تميز هذا النوع من الرجال أن معظم هؤلاء "الذكور الخطرون" يفتقرون إلى وجود المستويات الكافية من عوامل المناعة الضرورية في السائل المنوي لتعزيز التحمل المناعي في الأم.[53]
تناول الأم لعوامل المناعة
بعد قبول النظرية التي تربط بين التحمل المناعي للأم كسبب وراء إصابتها بحالة ما قبل تسمم الحمل، يصبح من الممكن إعطاء الأم بعض عوامل المناعة الرئيسية - مثل عامل النمو التحويلي بيتا - إلى جانب بروتينات الأب الغريبة عن جسم الأم إما عن طريق الفم في صورة رذاذ تحت اللسان أو جل مهبلي يتم وضعه على جدار المهبل قبل الاتصال الجنسي، وذلك لعلاج السيدات اللاتي تعانين من الإصابات المتكررة بحالة ما قبل تسمم الحمل أو الإجهاض التلقائي أو فشل محاولات الإخصاب الصناعي.[44]
وفي عام 2006، قام الباحثون في جامعة أديليد بإنتاج جل يحتوي على عامل النمو التحويلي بيتا للاستخدام البشري.[54] وفي وقت لاحق، قامت شركة GroPep - وهي الشركة التي تم منحها براءة اختراع عن شكل جديد من عوامل النمو التحويلي بيتا - TGF-Beta3 - بإجراء تجارب على اكتشافها الجديد نجحت فيها في تخفيض نسبة الإجهاض التلقائي في الفئران التي تم إجراء التجارب عليها إلى النصف. ووفقًا لما جاء في البيان الصحفي الذي قامت الشركة بنشره في وقت لاحق، "كان السبب وراء حدوث نسبة خمسين بالمائة من إجمالي عدد حالات الإجهاض التلقائي هو استجابة مناعية غير سليمة من جسم الأم."[55] واستهدف العقار الجديد الذي أنتجته الشركة - والتي تم إطلاق اسم PV903 عليه - "علاج الحالات المتكررة للإجهاض التلقائي التي تسببها استجابة غير طبيعية من الجهاز المناعي للأم تجاه الجنين؛ وهي حالة مرضية لم يتم اكتشاف [عقار] لعلاجها من قبل." [55] وكانت المرحلة الأولى من التجارب السريرية على العلاج باستخدام الجل المهبلي ناجحة إلى حد ما؛ فقد نجحت في الاطمئنان إلى أن استخدام العقار آمن في حين فشلت في هدفها في العمل على زيادة عدد خلايا مناعية معينة تم قياسها في الدورة الدموية؛ وهو أمر ضروري للتأثير على عملية إزالة التحسس المناعي المطلوبة.[55][56] وقد تم انتقاد هذه التجارب في وقت لاحق لفشلها في التعرف على التأثيرات المتآزرة لعدد كبير من عوامل المناعة الموجودة طبيعيًا في السائل المنوي، والتي - بتفاعلها معًا وفي ظل الوجود الموضعي للبروتينات الأبوية الغريبة عن جسم الأم - تقوم بتعديل الاستجابة المناعية للأم للسماح بعملية الانغراس وبالتالي القبول المناعي للجسم (الغريب) وهو الجنين وذلك على مدار فترة الحمل الآمنة. وبعد ذلك، انضمت شركة GroPep إلى الكيان الضخم في عالم التكنولوجيا الحيوية وهو شركة Novozymes. ومنذ ذلك الحين، توقف إنتاج عقار PV903.
المراجع
- ^ أ ب ت Drife JO, Magowan (eds). Clinical Obstetrics and Gynaecology، chapter 39, pp 367-370. ISBN 0-7020-1775-2.
- ^ "MATERNITY GUIDE - Labor & Delivery". مؤرشف من الأصل في 2018-05-20. اطلع عليه بتاريخ 2010-01-02.
- ^ "Preeclampsia and High Blood Pressure During Pregnancy : University of Michigan Health System". مؤرشف من الأصل في 2010-06-13. اطلع عليه بتاريخ 2010-01-02.
- ^ Robbins and Cotran, Pathological Basis of Disease, 7th ed.
- ^ Hjartardottir S, Leifsson BG, Geirsson RT, Steinthorsdottir V (2004). "Paternity change and the recurrence risk in familial hypertensive disorder in pregnancy". Hypertension in Pregnancy. ج. 23 ع. 2: 219–25. DOI:10.1081/PRG-120037889. PMID:15369654.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Zhang J (يوليو 2007). "Partner change, birth interval and risk of pre-eclampsia: a paradoxical triangle". Paediatric and Perinatal Epidemiology. ج. 21 ع. Suppl 1: 31–5. DOI:10.1111/j.1365-3016.2007.00835.x. PMID:17593195.
- ^ Munjuluri N, Lipman M, Valentine A, Hardiman P, Maclean AB (نوفمبر 2005). "Postpartum eclampsia of late onset". BMJ. ج. 331 ع. 7524: 1070–1. DOI:10.1136/bmj.331.7524.1070. PMC:1283194. PMID:16269495.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب ت Burne، Jerome (30 يناير 2006). "Give Sperm a Fighting Chance". The Times. مؤرشف من الأصل في 2020-04-11. اطلع عليه بتاريخ 2007-11-16.
- ^ Moffett A, Hiby SE (أبريل 2007). "How Does the maternal immune system contribute to the development of pre-eclampsia?". Placenta. ج. 28 ع. Suppl A: S51–6. DOI:10.1016/j.placenta.2006.11.008. PMID:17292469.
- ^ "Immune system 'causes miscarriage'". BBC News. 20 يناير 2000. مؤرشف من الأصل في 2017-12-21. اطلع عليه بتاريخ 2007-11-26.
- ^ Courtney Reynolds, MD, William C. Mabie, MD, & Baha M. Sibai, MD (2006). "Preeclampsia". Pregnancy - Hypertensive Disorders. Armenian Medical Network. مؤرشف من الأصل في 2019-04-02. اطلع عليه بتاريخ 2006-11-23.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Jun Wu, Cizao Ren, Ralph J. Delfino, Judith Chung, Michelle Wilhelm, & Beate Ritz (2009). "Association Between Local Traffic-Generated Air Pollution and Preeclampsia and Preterm Delivery in the South Coast Air Basin of California" (PDF). Environmental Health Perspectives. مؤرشف من الأصل (PDF) في 2009-07-19. اطلع عليه بتاريخ 2009-07-05.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "Excess Weight Raises Pregnancy Risks". Medline Plus. 2010. مؤرشف من الأصل في 2010-04-26. اطلع عليه بتاريخ 2010-02-15.
- ^ أ ب Laresgoiti-Servitje E, Gómez-López N, Olson DM (أبريل 2010). "An immunological insight into the origins of pre-eclampsia". Hum Reprod Update. ج. 16 ع. 5: 510–24. DOI:10.1093/humupd/dmq007. PMID:20388637. مؤرشف من الأصل في 2022-05-04.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Maynard SE, Min JY, Merchan J؛ وآخرون (مارس 2003). "Excess placental soluble fms-like tyrosine kinase 1 (sFlt1) may contribute to endothelial dysfunction, hypertension, and proteinuria in preeclampsia". The Journal of Clinical Investigation. ج. 111 ع. 5: 649–58. DOI:10.1172/JCI17189. PMC:151901. PMID:12618519.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Venkatesha S, Toporsian M, Lam C؛ وآخرون (يونيو 2006). "Soluble endoglin contributes to the pathogenesis of preeclampsia". Nature Medicine. ج. 12 ع. 6: 642–9. DOI:10.1038/nm1429. PMID:16751767.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Xiong Y, Liebermann DA, Tront JS؛ وآخرون (سبتمبر 2009). "Gadd45a stress signaling regulates sFlt-1 expression in preeclampsia". Journal of Cellular Physiology. ج. 220 ع. 3: 632–9. DOI:10.1002/jcp.21800. PMID:19452502.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "Preeclampsia-Eclampsia". Diagnosis and management of pre-eclampsia and eclampsia. Armenian Medical Network. 2003. مؤرشف من الأصل في 2019-04-02. اطلع عليه بتاريخ 2005-11-23.
- ^ Douglas KA, Redman CW (نوفمبر 1994). "Eclampsia in the United Kingdom". BMJ. ج. 309 ع. 6966: 1395–400. PMC:2541348. PMID:7819845. مؤرشف من الأصل في 2020-04-11.
- ^ Koopmans، CM؛ Van Pampus، MG؛ Groen، H؛ Aarnoudse، JG؛ Van Den Berg، PP؛ Mol، BW (2009). "Accuracy of serum uric acid as a predictive test for maternal complications in pre-eclampsia: bivariate meta-analysis and decision analysis". European journal of obstetrics, gynecology, and reproductive biology. ج. 146 ع. 1: 8–14. DOI:10.1016/j.ejogrb.2009.05.014. PMID:19540647.
- ^ Rodger, AJOG, 2008
- ^ Janakiraman V, Gantz M, Maynard S, El-Mohandes A (يونيو 2009). "Association of cotinine levels and preeclampsia among African-American women". Nicotine Tob. Res. ج. 11 ع. 6: 679–84. DOI:10.1093/ntr/ntp049. PMC:2688602. PMID:19395687. مؤرشف من الأصل في 2022-05-04.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Jeyabalan A, Powers RW, Durica AR, Harger GF, Roberts JM, Ness RB (أغسطس 2008). "Cigarette smoke exposure and angiogenic factors in pregnancy and preeclampsia". Am. J. Hypertens. ج. 21 ع. 8: 943–7. DOI:10.1038/ajh.2008.219. PMC:2613772. PMID:18566591.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Wide-Swensson، DH؛ Ingemarsson، I؛ Lunell، NO؛ Forman، A؛ Skajaa، K؛ Lindberg، B؛ Lindeberg، S؛ Marsàl، K؛ Andersson، KE (1995). "Calcium channel blockade (isradipine) in treatment of hypertension in pregnancy: a randomized placebo-controlled study". American journal of obstetrics and gynecology. ج. 173 ع. 3 Pt 1: 872–8. DOI:10.1016/0002-9378(95)90357-7. PMID:7573260.
- ^ PRITCHARD JA (فبراير 1955). "The use of the magnesium ion in the management of eclamptogenic toxemias". Surgery, Gynecology & Obstetrics. ج. 100 ع. 2: 131–40. PMID:13238166.
- ^ عمليات وصف تقوم على المقارنة تمت في عام 1977 بين بحثين علميين أحدهما بريطاني والآخر أمريكي.
* Hibbard BM, Rosen M (يناير 1977). "The management of severe pre-eclampsia and eclampsia". British Journal of Anaesthesia. ج. 49 ع. 1: 3–9. DOI:10.1093/bja/49.1.3. PMID:831744.
* Andersen WA, Harbert GM (أكتوبر 1977). "Conservative management of pre-eclamptic and eclamptic patients: a re-evaluation". American Journal of Obstetrics and Gynecology. ج. 129 ع. 3: 260–7. PMID:900196. - ^ The Magpie Trial Follow Up Study Management Group؛ The Magpie Trial Follow Up Study Collaborative Group (مارس 2004). "The Magpie Trial follow up study: outcome after discharge from hospital for women and children recruited to a trial comparing magnesium sulphate with placebo for pre-eclampsia [ISRCTN86938761]". BMC Pregnancy and Childbirth. ج. 4 ع. 1: 5. DOI:10.1186/1471-2393-4-5. PMC:416479. PMID:15113445.
- ^ Kramer MS, Kakuma R (2003). "Energy and protein intake in pregnancy". Cochrane Database of Systematic Reviews ع. 4: CD000032. DOI:10.1002/14651858.CD000032. PMID:14583907.
- ^ Rumbold AR, Crowther CA, Haslam RR, Dekker GA, Robinson JS (أبريل 2006). "Vitamins C and E and the risks of preeclampsia and perinatal complications". The New England Journal of Medicine. ج. 354 ع. 17: 1796–806. DOI:10.1056/NEJMoa054186. PMID:16641396.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Padayatty SJ, Levine M (سبتمبر 2006). "Vitamins C and E and the prevention of preeclampsia". The New England Journal of Medicine. ج. 355 ع. 10: 1065, author reply 1066. DOI:10.1056/NEJMc061414. PMID:16957157.
- ^ Bodnar LM, Catov JM, Simhan HN, Holick MF, Powers RW, Roberts JM (سبتمبر 2007). "Maternal vitamin D deficiency increases the risk of preeclampsia". The Journal of Clinical Endocrinology and Metabolism. ج. 92 ع. 9: 3517–22. DOI:10.1210/jc.2007-0718. PMID:17535985.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Villar J, Abdel-Aleem H, Merialdi M؛ وآخرون (مارس 2006). "World Health Organization randomized trial of calcium supplementation among low calcium intake pregnant women". American Journal of Obstetrics and Gynecology. ج. 194 ع. 3: 639–49. DOI:10.1016/j.ajog.2006.01.068. PMID:16522392.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Rayman MP, Bode P, Redman CW (نوفمبر 2003). "Low selenium status is associated with the occurrence of the pregnancy disease preeclampsia in women from the United Kingdom". American Journal of Obstetrics and Gynecology. ج. 189 ع. 5: 1343–9. DOI:10.1067/S0002-9378(03)00723-3. PMID:14634566.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Vanderlelie J, Venardos K, Perkins AV (نوفمبر 2004). "Selenium deficiency as a model of experimental pre-eclampsia in rats". Reproduction. ج. 128 ع. 5: 635–41. DOI:10.1530/rep.1.00260. PMID:15509710.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Rumiris D, Purwosunu Y, Wibowo N, Farina A, Sekizawa A (2006). "Lower rate of preeclampsia after antioxidant supplementation in pregnant women with low antioxidant status". Hypertension in Pregnancy. ج. 25 ع. 3: 241–53. DOI:10.1080/10641950600913016. PMID:17065044.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Duley L, Henderson-Smart DJ, Knight M, King JF (2004). "Antiplatelet agents for preventing pre-eclampsia and its complications". Cochrane Database of Systematic Reviews ع. 1: CD004659. DOI:10.1002/14651858.CD004659. PMID:14974075.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Meher S, Duley L (2006). "Exercise or other physical activity for preventing pre-eclampsia and its complications". Cochrane Database of Systematic Reviews ع. 2: CD005942. DOI:10.1002/14651858.CD005942. PMID:16625645.
- ^ Meher S, Duley L (2006). "Rest during pregnancy for preventing pre-eclampsia and its complications in women with normal blood pressure". Cochrane Database of Systematic Reviews ع. 2: CD005939. DOI:10.1002/14651858.CD005939. PMID:16625644.
- ^ أ ب "Sex Primes Women for Sperm". BBC News. 6 فبراير 2002. مؤرشف من الأصل في 2017-12-21. اطلع عليه بتاريخ 2007-11-19.
- ^ Waite LL, Atwood AK, Taylor RN (مايو 2002). "Preeclampsia, an implantation disorder". Reviews in Endocrine & Metabolic Disorders. ج. 3 ع. 2: 151–8. DOI:10.1023/A:1015411113468. PMID:12007292.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Einarsson JI, Sangi-Haghpeykar H, Gardner MO (مايو 2003). "Sperm exposure and development of preeclampsia". American Journal of Obstetrics and Gynecology. ج. 188 ع. 5: 1241–3. DOI:10.1067/mob.2003.401. PMID:12748491.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Ness RB, Markovic N, Harger G, Day R (2004). "Barrier methods, length of preconception intercourse, and preeclampsia". Hypertension in Pregnancy. ج. 23 ع. 3: 227–35. DOI:10.1081/PRG-200030293. PMID:15617622.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Sarah Robertson. "Research Goals --> Role of seminal fluid signalling in the female reproductive tract". مؤرشف من الأصل في 2014-07-15.
- ^ أ ب ت ث ج ح Robertson SA, Bromfield JJ, Tremellen KP (أغسطس 2003). "Seminal 'priming' for protection from pre-eclampsia-a unifying hypothesis". Journal of Reproductive Immunology. ج. 59 ع. 2: 253–65. DOI:10.1016/S0165-0378(03)00052-4. PMID:12896827.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Dekker GA, Robillard PY, Hulsey TC (يونيو 1998). "Immune maladaptation in the etiology of preeclampsia: a review of corroborative epidemiologic studies". Obstetrical & Gynecological Survey. ج. 53 ع. 6: 377–82. DOI:10.1097/00006254-199806000-00023. PMID:9618714.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Bonney EA (ديسمبر 2007). "Preeclampsia: a view through the danger model". Journal of Reproductive Immunology. ج. 76 ع. 1–2: 68–74. DOI:10.1016/j.jri.2007.03.006. PMC:2246056. PMID:17482268.
- ^ أ ب ت Koelman CA, Coumans AB, Nijman HW, Doxiadis II, Dekker GA, Claas FH (مارس 2000). "Correlation between oral sex and a low incidence of preeclampsia: a role for soluble HLA in seminal fluid?". Journal of Reproductive Immunology. ج. 46 ع. 2: 155–66. DOI:10.1016/S0165-0378(99)00062-5. PMID:10706945.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Johansson M, Bromfield JJ, Jasper MJ, Robertson SA (يونيو 2004). "Semen activates the female immune response during early pregnancy in mice". Immunology. ج. 112 ع. 2: 290–300. DOI:10.1111/j.1365-2567.2004.01876.x. PMC:1782486. PMID:15147572.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Fox، Douglas (9 فبراير 2002). "Gentle Persuasion". The New Scientist. مؤرشف من الأصل في 2015-06-10. اطلع عليه بتاريخ 2007-06-17.
- ^ Mattar R, Soares RV, Daher S (فبراير 2005). "Sexual behavior and recurrent spontaneous abortion". International Journal of Gynaecology and Obstetrics. ج. 88 ع. 2: 154–5. DOI:10.1016/j.ijgo.2004.11.006. PMID:15694097.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Danielle Cavallucci, and Yvonne K. Fulbright (2008). Your Orgasmic Pregnancy. Alameda, CA: Hunter House Inc. Publishers. ص. 90. http://books.google.com/books?id=othN_A1w2BYC&pg=PA90&lpg=PA90
- ^ Jelto Drenth (2005). The Origin of the World. London: Reaktion Books. ص. 114–115. مؤرشف من الأصل في 2020-04-11.
- ^ Dekker G (2002). "The partner's role in the etiology of preeclampsia". Journal of Reproductive Immunology. ج. 57 ع. 1–2: 203–15. DOI:10.1016/S0165-0378(02)00039-6. PMID:12385843.
- ^ "Reproductive health researchers develop infertility drug technology," Thursday, 16 February 2006, http://www.adelaide.edu.au/news/news9761.html نسخة محفوظة 2019-11-19 على موقع واي باك مشين.
- ^ أ ب ت News Release; 14 September 2006; GROPEP COMPLETES PHASE 1a INFERTILITY TRIAL; http://web.archive.org/web/20070829201701/http://www.bioinnovationsa.com.au/resources/123/GroPep%20Press%20Release%20(Sep-06)%20140906.pdf
- ^ "GroPep trial mixed"; September 15, 2006; https://archive.today/20121230131256/www.news.com.au/adelaidenow/story/0,22606,20413971-913,00.html
وصلات خارجية
- Preeclampsia Foundation - منظمة مقرها الولايات المتحدة الأمريكية تهدف إلى تطوير الأبحاث، وزيادة الوعي وتقديم الدعم الشخصي.
- Action on Preeclampsia - منظمة مقرها المملكة المتحدة.
- Australian Action on Pre-eclampsia
- Hellp Syndrome Society - جمعية مقرها الولايات المتحدة الأمريكية ينتشر أعضاؤها في كل أنحاء العالم.
- Interprea, International Preeclampsia Alliance - اتحاد عالمي يضم مجموعات تهدف إلى تعزيز الصحة والوقاية من الإصابة بحالة ما قبل تسمم الحمل. ويقوم منتدى التعاون الاقتصادي لآسيا والمحيط الهادئ Asia-Pacific Economic Cooperation (المعروف اختصارًا بالحروف APEC) بتمويل هذا الاتحاد العالمي. ويركز هذا الاتحاد جهوده على تسهيل الحصول على التدخلات العلاجية المعروفة لعلاج الإصابة بهذه الحالة - مثل: كبريتات الماغنيسيوم، وغيرها - وذلك بالنسبة لدول العالم التي لا تصل إليها هذه العلاجات.
انظر أيضًا
مصادر
- كتاب A Mom and Dad's Guide to Preeclampsia من تأليف David Papandreas
| في كومنز صور وملفات عن: ما قبل الإرجاج |