|
تضامنًا مع حق الشعب الفلسطيني |
قصور القلب
| قصور القلب | |
|---|---|
العلامات والأعراض الأساسية لقصور القلب
| |
| تعديل مصدري - تعديل |
القصور القلبي[1] (بالإنجليزية: cardiac insufficiency)[2][3][4] أو فشل القلب (بالإنجليزية: Heart failure)[5] هو حالة مرضية تحدث نتيجة أي خلل وظيفي أو عضوي يؤثر على وظيفة القلب كمستقبل للدم ومضخة كافية لانتشار الدم إلى أنحاء الجسم لإمداده بالمواد الغذائية والأكسجين.[6] تشمل العلامات والأعراض عادةً ضيقًا في التنفس، التعب المفرط، وتورُّم الساق. عادةً ما يكون ضيق التنفس أسوأ مع ممارسة الرياضة، وعند الاستلقاء، حتى أنه قد يوقِظ المريض ليلا. بينما لا يحدث عادة ألم الصدر، بما في ذلك الذبحة الصدرية، بسبب فشل القلب.
من الأسباب الشائعة لقصور القلب: أمراض الشرايين التاجية بما في ذلك احتشاء عضلة القلب والأشكال الأخرى للداء القلبي الإقفاري، وفرط ضغط الدم، وداء قلبي صمامي، واعتلال عضلة القلب،[7] وأيضًا زيادة تعاطي الكحول. يسبب ذلك قصور القلب عن طريق تغيير تكوين أو وظيفة القلب. لا يُعد فشل القلب هو نفسه احتشاء عضلة القلب (موت جزء من عضلة القلب) أو السكتة القلبية (التي توقِف تدفُّق الدم تمامًا). وتشمل الأمراض الأخرى التي قد يكون لها أعراض مشابهة لفشل القلب: السمنة، الفشل الكلوي، مشاكل الكبد، فقر الدم وأمراض الغدة الدرقية.وغالبًا ما يكون قصور القلب غير مُشخص بسبب عدم وجود تعريف متفق عليه عالميًا ووجود تحديات لوضع التشخيص النهائي. يتكون العلاج عمومًا من تدابير لتغيير نمط الحياة (مثل تقليل تناول الملح) بالإضافة للأدوية وفي بعض الأحيان يمكن إضافة أجهزة مساعدة أو حتى إجراء جراحة.
قصور القلب هو حالة شائعة ومكلفة ويمكن أن تؤدي إلى الوفاة.[7] يعاني منه حوالي 2% من البالغين في الدول النامية، وتزداد النسبة إلى 6-10% عند أولئك الذين تزيد أعمارهم على 65 عامًا.[7][8] يكلف قصور القلب الكثير من النفقات ويرجع ذلك بشكل أساسي إلى دخول المستشفى. كما يضر قصور القلب بالصحة الجسدية والعقلية للمريض مما يؤدي إلى انخفاض جودة الحياة.[9][10] وعلى الرغم من أن بعض المرضى يمكنهم العيش لسنوات عديدة، إلا أن المراحل المتأخرة يصاحبها معدل وفيات سنوية يُقدَّر بـ 10%.[11]
وقد عُرِف قصور القلب منذ العصور القديمة على ورق البردي إبيرس وعُلِّق عليه نحو 1550عام قبل الميلاد.
أنواع
قصور القلب هو حالة مرضية يكون فيها القلب غير قادر على ضخ الدم إلى جميع أجزاء الجسم وإلى الرئتين بشكل كاف. غالبًا ما يستخدم مصطلح "قصور القلب الاحتقاني" لكون الاحتقان أو تراكم السوائل في أنسجة وأجهزة الجسم المختلفة من العلامات الأكثر شيوعًا لفشل القلب. يظهر الاحتقان على شكل تراكم للسوائل في أنسجة الجسم المختلفة ، سواء على شكل وذمة محيطية تتسبب بتورم في القدمين أو وذمة رئوية تتسبب بصعوبة في التنفس .
ينقسم قصور القلب إلى قصور القلب الأيمن وقصور القلب الأيسر ، وقد يعاني المرضى من كلا النوعين معًا. يعتبر قصور الجانب الأيسر من القلب هو الأكثر شيوعًا.[12]
فشل الجانب الأيسر
يستقبل الجانب الأيسر من القلب الدم الغني بالأكسجين من الرئتين ويضخه إلى باقي أجزاء الجسم عبر الأورطي . لذا ففشل الجانب الأيسر من القلب يؤدي إلى تراكم الدم في الرئتين مما يسبب صعوبة في التنفس ويعاني المرضى من الإجهاد بسبب نقص إمدادات الدم المؤكسج إلى بقية أجزاء الجسم . تشمل أعراض فشل القلب الأيسر صعوبة التنفس وارتفاع معدل التنفس . قد تُسمع أصوات غير طبيعية في الرئة نتيجة تطور الوذمة الرئوية . الزرقة تُشير إلى نقص الأكسجين في الدم وهي علامة متأخرة للوذمة الرئوية الشديدة.[13]
تشمل الأعراض الأخرى لفشل البطين الأيسر ضربات القلب غير الطبيعية التي يمكن سماعها كعلامة على زيادة تدفق الدم أو زيادة الضغط داخل القلب. قد تشير النفخات القلبية إلى وجود مرض القلب الصمامي ، إما كسبب على سبيل المثال ، تضيق الأبهر أو كنتيجة مثل ارتجاع الصمام التاجي .[14]
يؤدي فشل البطين الأيسر في ضخ الدم إلى جميع أجزاء الجسم- إلى احتقان الأوعية الدموية في الرئتين ،فتمتلىء الرئتين بالسوائل وتكون الأعراض في الغالب تنفسية. يمكن تقسيم فشل القلب الأيسر إلى فشل الأذين الأيسر أو البطين الأيسر أو كليهما. سيعاني المرضى من ضيق في التنفس عند بذل مجهود بدني أو في حالة المشي أو طلوع الدرج. في الحالات الشديدة من فشل القلب الأيسر قد يُعاني المريض من ضيق في التنفس أثناء وضع الراحة. وقد يحدث أيضًا ضيق التنفس أثناء الاستلقاء ، وهو ما يُسمى بـضيق التنفس الاضطِجاعي، مما يضطر المريض إلى النوم جالسًا. هناك عرض من أعراض قصور القلب الأيسر وهو ضيق التنفس الليلي الانتيابي ويحدث فيه نوبة ليلية مفاجئة من ضيق شديد في التنفس ، وعادة ما تحدث بعد عدة ساعات من النوم .[15] أيضًا قد يصاحب ضيق التنفس صوت أزيز . يمكن أن يؤدي ضعف وظيفة البطين الأيسر الأمامي إلى ظهور أعراض ضعف التروية الجهازي مثل الدوخة والارتباك وبرودة الأطراف أثناء الراحة .[16]
الأشخاص الذين يعانون من قصور في القلب الأيسر لفترة طويلة سوف قد يعانون لاحقًا من فشل في القلب الأيمن ، ذلك بسبب أن الفشل في القلب الأيسر يؤدي إلى تراكم الدم في الرئتين (وذمة رئوية) وبالتالي يرتفع ضغط الدم الرئوي وعليه يزداد الضغط على الجانب الأيمن من القلب. يجدر بالإشارة هنا إلى أن فشل القلب الأيمن لا يسبب بفشل في القلب الأيسر.[17]
فشل الجانب الأيمن

غالبًا ما يحدث فشل القلب الأيمن نتيجة مشاكل في الدورة الدموية الرئوية مثل ارتفاع ضغط الدم الرئوي أو تضيق الشعب الهوائية . من الأعراض الشائعة لفشل القلب الأيمن الوذمة المحيطية ، والاستلقاء ، وتضخم الكبد ، وتضخم في الطحال . يتم تقييم الضغط الوريدي الوداجي بشكل متكرر كعلامة عن حالة السوائل عن طريق اختبار الارتجاع الكبدي الوداجي .
يؤدي الفشل الرجعي للبطين الأيمن إلى احتقان الشعيرات الدموية في جميع أجزاء الجسم ويتسبب هذا في تراكم السوائل في أجزاء الجسم المختلفة و تكون أكثر حدوثًا في القدمين بسبب الجاذبية وبعدهما عن القلب.
أيضًا قد يعاني مرضى قصور القلب الأيمن من كثرة التبول أثناء الليل نتيجة عودة السوائل المتجمعة في الساقين إلى مجرى الدم أثناء الاستلقاء في الليل. في الحالات الشديدة من فشل القلب الأيمن قد تتجمع السوائل في الكبد مسببة احتقان وتضخم في الكبد. قد يؤدي احتقان الكبد الشديد إلى ضعف وظائف الكبد ، واليرقان ، واعتلال التخثر (مشاكل انخفاض أو زيادة تخثر الدم).[18]
الأعراض والعلامات
الأعراض
تعتمد أعراض قصور القلب بشكل كبير علي الناحية من القلب التي تعاني الفشل بشكل رئيسي. إذا كان جانبي القلب يعانان من الفشل فأعراض فشل الجانبين من الممكن أن تظهر معا.
فشل أو قصور الجانب الأيسر من القلب: الجانب الأيسر هو المسؤول عن استقبال الدم المحمل بالأكسجين من أوردة الرئتين ثم ضخه إلى جميع أعضاءالجسم ومن ثم فالفشل في الجانب الأيسر يؤدي إلى تراكم الدم في الأوعية الدموية للرئتين والاحتقان فيهما فيؤدي إلى أعراض مرتبطة بيهما وقد يؤدي هذا التراكم أو الأحتقان إلى خروج السوائل من أوعية الرئتين إلى حجرات التنفيس، ويسبب وذمة الرئة. كما يؤدي فشل الجانب الايسر إلى فقر الدم الموزع إلى الأنسجة لفشله في ضخه لأعضاء الجسم فتعاني من نقص في أمداد تلك الأنسجة بالموادالغذائية والأكسجين. وأهم الأعراض هي:
- ضيق التنفس ولهاث dyspnea وخصوصا مع القيام بجهد وهو من أكثر العوارض شيوعاً ويحدث نتيجة تجمع الدم في الرئتين وأحتقانهما وفشل القلب في استقبال هذا الدم وضخه بشكل كافي لعضلات التنفس التي بالتالي تعاني من نقص الأكسجين وتجعل عملية التنفس أصعب.
- ضيق التنفس أثناء الاستلقاء orthopnea لأن في هذا الوضع تتجمع كمية أكبر من الدم والسوائل بالرئتين لذا دائما ما يلجأ المريض لاستخدام عدد كبير من المَخَدات ويتجنب الأستلقاء الكامل بشكل افقي.
- ضيق مفاجي في التنفس يجبر المريض على الاستيقاظ من النوم:paroxysmal nocturnal dyspnea
- تعب عام أكثر من المعتاد فالعضلات وباقي اجزاء الجسم لا تتلقى حاجتها الكافية من الدم المحمل بالأكسجين مما قد يؤدي أيضا إلى الدوخة وغشاوة البصر.
فشل أو قصور الجانب الأيمن من القلب: يستقبل الجانب الأيمن الدم الحامل لثاني أكسيد الكربون المتجمع من أعضاء الجسم المختلفة ليضخ الدم إلى الرئة التي تقوم بمده بالأكسجين. لذا فقصور في عمل الجانب الأيمن يؤدي إلى فشله في أستقبال الدم من أوردة الجسم الامر الذي يؤدي إلى خروج السوائل من الأوعية الدموية وتجمع تلك السوائل في أنسجة الجسم المختلفة نظرا لعدم استقبال القلب لتلك السوائل وهذا التجمع في الأنسجة يؤدي إلى توذّمها وتتشكل الوذمة القدمين والكاحلين والساقين، وأحياناً جدار البطن والأحشاء كالكبد وقد تؤدي إلى الحبن وانتفاج البطن. وأيضا قد يؤدي تجمع تلك السوائل في انسجة الجهاز الهضمي إلى اصابة المريض ببعض الاضطربات الهضمية كالغثيان والإقياء.
العلامات
أولاً: العلامات العامة
علامات فشل الجانب الأيسر: ترتبط بفشل عمل القلب كمضخة وقلة الدم المضخوخ للأنسجة. مما يؤدي إلى ضعف النبض، هبوط في الضغط الانقباضي وزيادة سرعة ضربات القلب وبرودة الأطراف وقلة ادرار البول والشحوب. كما يرتبط قصور الجانب الايسر باحتقان الرئتين وتجمع السوائل فيهما.
علامات فشل الجانب الأيمن بجانب علامات كالاستسقاء والوذمة قد تكون الأوردة العنقية محتقنة نابضة لا يقل احتقاتها مع أخذ نفس عميق.
ثانياً: علامات خاصة بالقلب
تلك العلامات قد تظهر أسباب القصور نفسه أو مضاعفات حدوثه كتضخم أو أتساع القلب وعدم انتظام ضربات القلب.
الأسباب
| أسباب قصور القلب | |
|---|---|
| الجانب الايسر: ارتفاع ضغط الدم، مرض صمامي أورطي أو ميترالي، ضيق الأورطى | الجانب الايمن: أرتفاع الضغط الرئوي (مثلا نتيجة لمرض مزمن بالرئة) مرض صمامي، رئوي أو ثلاثي ] |
| من الممكن ان تسبب في الجانبين: قلة الدموية الموضعية (نتيجة لفقر الدم الذي يغذي القلب كنتيجة لانسداد الشريان التاجي)؛ ممكن أن تكون مزمنة أو نتيجة احتشاء حاد (أزمة قلبية)، اضطراب مزمن في ايقاع القلب (مثل. الرجفان الأذيني الليفي)، داء عضلة القلب لاي سبب، تليف القلب، الأنيميا الشديدة والمزمنة، امراض الغدة درقية (زيادة افراز الغدة الدرقية ونقص افراز الغدة الدرقية) | |
قصور القلب عالي النتاج
قد يحدث قصور القلب في حالات يكون فيها النتاج عالٍ (فيُسمى قصور القلب عالي النتاج)، إذ تكون كمية الدم التي يضخّها القلب أكثر من المعتاد، ولا يكون القلب قادرًا على مجاراة ذلك.[19] قد يحدث ذلك في حالات فرط الحمل (نقل الدم أو المصل)، أو أمراض الكلية، أو فقر الدم الشديد المزمن، أو البري بري (عوز الثيامين/الفيتامين ب1) أو فرط نشاط الغدة الدرقية، أو تشمع الكبد، أو داء باجيت، أو الورم النقوي المتعدد، أو النواسير الشريانية الوريدية، أو التشوهات الشريانية الوريدية.
انكسار المعاوضة الحاد
يمكن أن تنكسر المعاوضة بسهولة في حالة قصور القلب المزمن المستقر. ينتج ذلك بصورة أساسية عن مرض مرافق (مثل احتشاء العضلة القلبية (النوبة القلبية) أو ذات الرئة)، أو النظم القلبي غير الطبيعي (اللانظميات)، أو ارتفاع التوتر الشراني غير المضبوط، أو فشل الشخص في تحديد كمية السوائل، أو بسبب الحمية، أو الأدوية. تتضمن العوامل الأخرى التي قد تسيء لقصور القلب المزمن: فقر الدم، وفرط نشاط الغدة الدرقية، وفرط السوائل، وفرط الوارد من الملح، والأدوية مثل مضادات الالتهاب اللاستيرويدية والثيازوليدينديونات.[20] تزيد مضادات الالتهاب اللاستيرويدية خطر انكسار المعاضة مرتين.[21]
الأدوية
قد يسبب عدد من الأدوية هذا المرض أو يزيده سوءًا. يشمل ذلك: مضادات الالتهاب اللاستيرويدية ومثبطات كوكس-2، وعدد من الأدوية المخدرة مثل الكيتامين، والثيازوليدينديونات، وبعض أدوية السرطان، والعديد من الأدوية المضادة لاضطراب النظم، والبريغابالين، ومقلدات مستقبلات الأدرينالين من نمط ألفا 2، والمينوكسيديل، والإتراكونازول، وسيلوستازول، والأنغريليد، والأدوية المنشطّة (مثل الميتيل فينيدات)، ومضادات الاكتئاب ثلاثية الحلقة، والليثيوم، ومضادات الذهان، ومقلدات الدوبامين، ومثبطات عامل نخر الورم، وحاصرات قنوات الكالسيوم، والسالبوتامول، والتامسولوسين.[22]
المكملات
تحمل بعض الأدوية البديلة خطر مفاقمة قصور القلب الموجود سابقًا، ولذلك لا يُنصح باستخدامها. يشمل ذلك: عشبة البيش، ونبات الجنكة، والغوسيبول، والجينورا، وعرق السوس، وزنبق الوادي، والتيتراندرين، واليوهمبين. قد تسبب عشبة البيش تباطؤًا غير طبيعي في معدل ضربات القلب ونظمًا قلبيًا غير طبيعي مثل تسرع القلب البطيني. قد يسبب نبات الجنكة ارتفاعًا أو انخفاضًا في ضغط الدم، وقد يتداخل مع تأثيرات الأدوية المدرة للبول. قد يزيد الغوسيبول تأثيرات المدرات، ما يؤدي إلى حدوث السمية بها. قد تسبب الجينورا انخفاضًا في ضغط الدم. قد يسيء عرق السوس لقصور القلب من خلال رفعه ضغط الدم وزيادة احتباس السوائل. قد يسبب زنبق الوادي تباطؤًا غير طبيعي في ضربات القلب بآليات مشابهة لتلك التي يعمل من خلالها عقار الديجوكسين. قد يؤدي التيتراندرين إلى انخفاض في ضغط الدم من خلال تثبيط قنوات الكالسيوم من النمط إل L. قد يفاقم اليوهمبين قصور القلب من خلال زيادة ضغط الدم خصائصه المضادة لمستقبلات الأدرينالين من نمط ألفا 2.
التقسيمات
لفشل القلب مسميات أخرى تعتمد على مكان الفشل أو طبيعة الفشل مثل:
• فشل القلب الاحتقاني Congestive heart failure - CHF أو Congestive cardiac failure - CCF
• فشل القلب الاحتقاني الحاد acute congestive heart failure
• فشل القلب الرجعاني backward heart failure
• فشل القلب القدماني forward heart failure
• فشل القلب العالي النتاج high output heart failure
• فشل البطين الأيسر left ventricular heart failure
• فشل الجانب الأيسر للقلب أو فشل البطين الأيسر left-sided heart failure, left ventricular heart failure
• فشل البطين الأيمن right ventricular heart failure
• فشل الجانب الأيمن أو فشل البطين الأيمن right-sided heart failure, right ventricular heart failure
• قصور القلب مع المحافظة على الجزء المقذوف Heart failure with preserved ejection fraction
الفيزيولوجيا المرضية
الفيزيولوجيا المرضية لقصور القلب:
أنواع مظهر من مظاهر قصور القلب • ضعف الانقباضي • ضعف الانبساطي • تضخم العضلات • التوسيع وإعادة عرض
الفيزيولوجيا المرضية لقصور القلب: (وظيفة التحكم) محددات وظيفة القلب الظروف العادية • العصبي (متعاطف) السيطرة - معدل ضربات القلب - انقباض ظروف غير طبيعية • التحكم في مستوى الصوت الضغط: فرانك ستارلينغ آلية ولايات ميكرونيزيا الموحدة - التحميل المسبق - حمولة تلوية
التشخيص
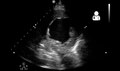
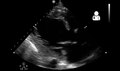
• مخطط صدى القلب («صدى»)
• الكهربائي («رسم القلب» أو "ECG") • الأشعة السينية للصدر
التدبير
يركز العلاج على تخفيف الأعراض ومنع تقدم المرض. يجب أيضًا معالجة الأسباب العكوسة لقصور القلب (مثل العدوى، وشرب الكحول، وفقر الدم، والانسمام الدرقي، واضطراب النظم القلبي، وفرط ضغط الدم). تشمل العلاجات تعديل نمط الحياة والأساليب الدوائية، وتستخدم أحيانًا أجهزة متنوعة في العلاج. في بعض الحالات النادرة، تستخدم زراعة القلب كعلاج فعال عندما يصل فشل القلب إلى المرحلة النهائية.[23]
فشل المعاوضة الحاد
في قصور القلب الحاد اللا تعويضي، يكون الهدف المباشر للعلاج هو إعادة التروية الدموية الكافية وإيصال الأكسجين إلى الأعضاء النهائية. هذا يستلزم التأكد من سلامة مجرى الهواء والتنفس والدورة الدموية. عادةً ما تتضمن العلاجات الفورية مزيجًا من موسعات الأوعية مثل النيتروجلسرين ومدرات البول مثل فوروسيميد وربما التهوية بالضغط الإيجابي غير الغازي. يوصى بإعطاء الأكسجين الإضافي للمرضى الذين تقل مستويات تشبع الأكسجين لديهم عن 90%، ولكن لا يوصى به لمن لديهم مستويات أكسجين طبيعية في الجو الطبيعي.[24]
التدبير المزمن
تتمثل أهداف علاج مرضى قصور القلب المزمن في إطالة العمر والوقاية من فشل المعاوضة الحاد وتخفيف الأعراض، ما يسمح بمزيد من النشاط.
يمكن أن ينتج قصور القلب عن مجموعة متنوعة من الحالات. عند التفكير في الخيارات العلاجية، يجب إزالة الأسباب العكوسة، بما في ذلك أمراض الغدة الدرقية، وفقر الدم، وعدم انتظام دقات القلب المزمن، واضطراب استخدام الكحول، وفرط ضغط الدم، واختلال في واحد أو أكثر من صمامات القلب. عادةً ما يكون علاج السبب الكامن هو النهج الأول لعلاج قصور القلب. مع ذلك، في معظم الحالات، إما لا يُعثر على السبب الكامن أو أن علاجه لا يكفي لاستعادة وظيفة القلب الطبيعية. في هذه الحالات، توجد استراتيجيات علاجية سلوكية وطبية وجهازية يمكن أن توفر تحسنًا كبيرًا في النتائج، بما في ذلك تخفيف الأعراض وزيادة تحمل التمارين وتقليل احتمالية الاستشفاء أو الوفاة. اقتُرحت أساليب إعادة التأهيل لعلاج عسر التنفس الناتج عن داء الانسداد الرئوي المزمن وقصور القلب مع التشجيع على التمارين الرياضية كونها عنصر أساسي في العلاج. يجب أن تشمل إعادة التأهيل أيضًا طرق أخرى لمعالجة ضيق التنفس لتأمين الاحتياجات النفسية والتعليمية للمرضى واحتياجات مقدمي الرعاية. تبين أيضًا أن مكملات الحديد مفيدة لمن يعانون من فقر الدم الناجم عن عوز الحديد وقصور القلب.[25]
التخطيط المسبق للرعاية
تشير أحدث الأدلة إلى أن التخطيط المسبق للرعاية قد يساعد في زيادة التوثيق من قبل الطاقم الطبي فيما يتعلق بالمناقشات مع المرضى، وتخفيف اكتئاب المريض. يتضمن ذلك مناقشة خطة الرعاية المستقبلية للفرد مع مراعاة تفضيلات المريض وقيمه. مع ذلك، تستند النتائج إلى أدلة غير مؤكدة.[26]
المراقبة
تشمل التدابير المختلفة المستخدمة لتقييم تقدم حالة المصابين بقصور القلب المعالَجين توازن السوائل (حساب كمية السوائل المتناولة والمطروحة) ومراقبة وزن الجسم (والذي يعكس تغيرات كمية السوائل). يمكن أن تكون المراقبة عن بعد فعالة في تقليل مضاعفات المصابين بقصور القلب.[27]
نمط الحياة
تعد التعديلات السلوكية إحدى الاعتبارات الأساسية في برنامج إدارة قصور القلب المزمن، مع إرشادات غذائية تتعلق بمدخول السوائل والأملاح. يعتبر تقييد السوائل أمرًا هامًا لتقليل احتباس السوائل في الجسم ولتصحيح حالة نقص صوديوم الدم في الجسم. مع ذلك، كانت الأدلة على فائدة تقليل الملح ضعيفة بحسب دراسة عام 2018.[28]
ممارسة الرياضة والنشاط البدني
يجب التشجيع على التمارين الرياضية وتحديدها لتناسب القدرات الفردية. وجد تحليل تلوي أن المداخلات التي يقدمها أخصائي العلاج الطبيعي مفيدة في تعزيز النشاط البدني لدى مرضى قصور القلب. يجب أن يقدم أخصائيو العلاج الطبيعي تدريبات إضافية ضمن مداخلات تغيير السلوك بالإضافة إلى برنامج التمارين. من المتوقع أن تكون المداخلات أكثر فاعلية في تشجيع النشاط البدني من الرعاية المعتادة إذا كانت تتضمن محفزات وإشارات للمشي أو ممارسة الرياضة، مثل مكالمة هاتفية أو رسالة نصية. يجب أن يقدم طبيب موثوق به نصيحة صريحة للمشاركة في نشاط بدني (مصدر موثوق). هناك إستراتيجية أخرى فعالة للغاية وهي وضع الأشياء التي ستكون بمثابة تذكرة للانخراط في نشاط بدني في البيئة اليومية للمريض (إضافة جهاز إلى البيئة؛ مثل جهاز خطوات اللياقة البدنية أو جهاز المشي). يعد التشجيع على المشي أو ممارسة الرياضة في أماكن مختلفة خارج نطاق المسؤولية الاجتماعية (في المنزل والحي والمتنزهات) واعدًا أيضًا (تعميم السلوك المستهدف). تشمل الاستراتيجيات الإضافية الواعدة أيضًا المهام المتدرجة (مثل الزيادة التدريجية في كثافة ومدة التمارين الرياضية)، والمراقبة الذاتية، ومراقبة النشاط البدني من قبل الآخرين دون تغذية راجعة، وتخطيط العمل، وتحديد الأهداف. يمكن أن يؤدي إدراج التكييف البدني المنتظم كجزء من برنامج إعادة التأهيل القلبي إلى تحسين نوعية الحياة بشكل كبير وتقليل مخاطر الاستشفاء لتفاقم الأعراض، ولكن لا يوجد دليل يظهر انخفاضًا في معدلات الوفيات نتيجة ممارسة الرياضة. بالإضافة إلى ذلك، لم يتضح ما إذا كان هذا الدليل يمكن أن يمتد إلى الأشخاص المصابين بقصور القلب مع المحافظة على الجزء المقذوف أو الذين يمارسون نظامهم التدريبي بالكامل في المنزل.[29]
تؤدي الزيارات المنزلية والمراقبة المنتظمة في عيادات قصور القلب إلى تقليل الحاجة إلى الاستشفاء وتحسين متوسط العمر المتوقع.[30]
الأدوية
يجب أن يشمل علاج الخط الأول للأشخاص الذين يعانون من قصور القلب الناتج عن ضعف الوظيفة الانقباضية مثبطات الإنزيم المحول للأنجيوتنسين أو مضادات مستقبلات الأنجيوتينسن II إذا عانى المريض من سعال طويل الأمد كأثر جانبي لاستخدام مثبطات الإنزيم المحول للأنجيوتنسين. يرتبط استخدام هذه الفئات من الأدوية بتحسين فرص البقاء على قيد الحياة، وتقليل الاستشفاء لتفاقم قصور القلب، وتحسين نوعية الحياة لدى المصابين بقصور القلب.[31]
تشكل حاصرات بيتا الأدرينالية أيضًا جزءًا من الخط الأول للعلاج، بالإضافة إلى ما توفره مثبطات الإنزيم المحول للأنجيوتنسين أو مضادات مستقبلات الأنجيوتينسن II من تحسين الأعراض وتقليل الوفيات. تكون فوائد حاصرات بيتا لمن يعانون من ضعف الوظيفة الانقباضية والذين يعانون أيضًا من الرجفان الأذيني محدودة مقارنةً بالذين لا يعانون منه. إذا لم يتناقص الجزء المقذوف (قصور القلب مع المحافظة على الجزء المقذوف)، تكون فوائد حاصرات بيتا محدودة؛ لوحظ انخفاض في معدل الوفيات، ولكن لم يلحظ انخفاض في معدل الاستشفاء بسبب الأعراض غير المضبوطة.[32]
في الأشخاص الذين لا يتحملون مثبطات الإنزيم المحول للأنجيوتنسين أو مضادات مستقبلات الأنجيوتينسن II أو الذين يعانون من خلل وظيفي كبير في الكلى، يعد استخدام الهيدرالازين والنترات طويلة المفعول، مثل آيزوسوربايد ثنائي النترات، إستراتيجية بديلة فعالة. أُثبت أن هذا النظام يقلل من معدل الوفيات لدى الأشخاص الذين يعانون من قصور القلب المعتدل. يعد فعالًا بشكل خاص بين ذوي البشرة السوداء.[33]
العلاج
لا يوجد علاج شامل لهذا المرض ولكن هنالك بعض التدابير لزياده كفاءة وقدرة عضلة القلب على العمل وذلك يشمل علاج المسبب الأساسي لذلك الفشل أو القصور وبعض العلاجات الدوائية . - قد يحتاج الطبيب إلى إجراء تدخل جراحي في بعض الأحيان، ومنها الحالات التي تستدعي استبدال صمامات القلب المُتسببة في فشل القلب. - قد يحتاج الطبيب إلى زرع مضخة للقلب في حال تقدم المرض وفشل العلاجات الدوائية وأجهزة تنظم ضربات القلب . - مُثبطات الأنزيم المحول للأنجيوتنسين (ACEI) التي تحفز اتساع الأوعية الدموية وانخفاض ضغط الدم وتخفيف الجهد على عضلة القلب، ومُحصرات مُستقبلات الأنجيوتنسين 2 (ARBs). - مُحصرات البيتا (Beta blocker) التي تبطيء من سرعة نبض القلب، تُقلل ضغط الدم وتحد من تضرر عضلة القلب . - مُدرات البول للحد من تراكم السوائل في الجسم.
- وقد ثبت هذا مزيج من الأدوية لإنقاذ الأرواح ومنع الناس من المستشف منها ما يلي:
(Atenolol) اتنولول (Dobutamine) دوبوتامين (Metoprolol) ميتوبرولول (Carvedilol) كارفيديلول (Captopril) كابتوبريل (Enalapril) انالابريل (Lisinopril) ليسينوبريل (Perindopril) بيرندوبريل (Ramipril) راميبريل (Fosinopril) فوسينوبريل (Trandolapril) تراندولابريل (Moexipril) موكسيبريل (Quinapril) كوانابريل (Candesartan) كانديسارتان (Digoxin) ديجوكسين (Milrinone) ميلرينون
- التعايش مع قصور القلب يفضل اتباع التعليمات التالية للتخفيف والتعايش مع فشل القلب :
- تناول الغذاء الصحي الغني بالفاكهة، الخضراوات والابتعاد عن الطعام الغني بالدهون . - الابتعاد عن التوتر . - الإقلاع عن التدخين والكحول . - إذا كان السبب هو أحد العلاجات الدوائية فيجب مناقشة الامر مع الطبيب المختص وتغير العلاج لعلاج يتلائم مع وضع المريض الصحي . - التخلص من الوزن الزائد. - ممارسة التمارين الرياضية تبعاً لنصائح الطبيب . - مراقبة الوزن وحالة تجمع السوائل في حال وجود تجمع للسوائل. - يفضل اتباع نظام غذائي قليل الملح .
معرض صور
المراجع
- ^ Q12193380، ص. 737، QID:Q12193380
- ^ Kavalieratos، Dio؛ Corbelli، Jennifer؛ Zhang، Di؛ Dionne-Odom، J. Nicholas؛ Ernecoff، Natalie C.؛ Hanmer، Janel؛ Hoydich، Zachariah P.؛ Ikejiani، Dara Z.؛ Klein-Fedyshin، Michele (22 نوفمبر 2016). "Association Between Palliative Care and Patient and Caregiver Outcomes". JAMA. ج. 316 ع. 20: 2104. DOI:10.1001/jama.2016.16840. ISSN:0098-7484. مؤرشف من الأصل في 2020-03-20.
- ^ Topic Review – Heart Failureنسخة محفوظة 19 July 2012 at Archive.is By Osama Gusbi, MD. Albany Medical Review – January 2002
- ^ GBD 2015 Disease and Injury Incidence and Prevalence، Collaborators. (8 أكتوبر 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. ج. 388 ع. 10053: 1545–1602. DOI:10.1016/S0140-6736(16)31678-6. PMC:5055577. PMID:27733282.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة) - ^ المعجم الطبي الموحد
- ^ "heart failure" في معجم دورلاند الطبي
- ^ أ ب ت McMurray JJ, Pfeffer MA (2005). "Heart failure". Lancet. ج. 365 ع. 9474: 1877–89. DOI:10.1016/S0140-6736(05)66621-4. PMID:15924986.
- ^ Dickstein K, Cohen-Solal A, Filippatos G؛ وآخرون (أكتوبر 2008). "ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: the Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM)". Eur. Heart J. ج. 29 ع. 19: 2388–442. DOI:10.1093/eurheartj/ehn309. PMID:18799522. مؤرشف من الأصل في 2020-04-02.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Juenger J, Schellberg D, Kraemer S؛ وآخرون (مارس 2002). "Health related quality of life in patients with congestive heart failure: comparison with other chronic diseases and relation to functional variables". Heart. ج. 87 ع. 3: 235–41. DOI:10.1136/heart.87.3.235. PMC:1767036. PMID:11847161. مؤرشف من الأصل في 2019-12-12.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|مؤلف=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Hobbs FD, Kenkre JE, Roalfe AK, Davis RC, Hare R, Davies MK (ديسمبر 2002). "Impact of heart failure and left ventricular systolic dysfunction on quality of life: a cross-sectional study comparing common chronic cardiac and medical disorders and a representative adult population". Eur. Heart J. ج. 23 ع. 23: 1867–76. DOI:10.1053/euhj.2002.3255. PMID:12445536. مؤرشف من الأصل في 2020-03-20.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Neubauer S (2007). "The failing heart — an engine out of fuel". N Engl J Med. ج. 356 ع. 11: 1140–51. DOI:10.1056/NEJMra063052. PMID:17360992.
- ^ Thibodeau JT, Drazner MH (2018). "The Role of the Clinical Examination in Patients With Heart Failure". JACC Heart Fail. ج. 6 ع. 7: 543–551. DOI:10.1016/j.jchf.2018.04.005. PMID:29885957.
- ^ Adeyinka، Adebayo؛ Kondamudi، Noah P. (2022)، "Cyanosis"، StatPearls، Treasure Island (FL): StatPearls Publishing، PMID:29489181، مؤرشف من الأصل في 2022-11-29، اطلع عليه بتاريخ 2022-05-11
- ^ "Heart Murmur: Types & Causes". Cleveland Clinic. مؤرشف من الأصل في 2022-11-28. اطلع عليه بتاريخ 2022-05-11.
- ^ "What is Exercise Intolerance?". WebMD (بEnglish). Archived from the original on 2022-05-11. Retrieved 2022-05-11.
- ^ "Heart Failure Signs and Symptoms". heart.org. American Heart Association. مؤرشف من الأصل في 2022-11-17. اطلع عليه بتاريخ 2022-11-16.
- ^ Sayer، Gabriel؛ Semigran، Marc J. (22 فبراير 2017). "Acute and Chronic Right Ventricular Failure". Heart Failure: 65–84. DOI:10.1007/978-1-4471-4219-5_4. ISBN:978-1-4471-4218-8. PMC:7122716.
- ^ Alcantara، Camille Abigael P.؛ Chandra، Anjali؛ Morvey، Diana؛ von Schwarz، Ernst R. (3 يناير 2018). "Acute Right Heart Failure". Right Heart Pathology: 215–225. DOI:10.1007/978-3-319-73764-5_10. ISBN:978-3-319-73763-8. PMC:7123149.
- ^ "high-output heart failure" في معجم دورلاند الطبي
- ^ Nieminen MS، Böhm M، Cowie MR، Drexler H، Filippatos GS، Jondeau G، وآخرون (فبراير 2005). "Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology" (PDF). European Heart Journal. ج. 26 ع. 4: 384–416. DOI:10.1093/eurheartj/ehi044. PMID:15681577. مؤرشف من الأصل (PDF) في 2017-08-10.
- ^ Bhala N، Emberson J، Merhi A، Abramson S، Arber N، Baron JA، وآخرون (أغسطس 2013). "Vascular and upper gastrointestinal effects of non-steroidal anti-inflammatory drugs: meta-analyses of individual participant data from randomised trials". Lancet. ج. 382 ع. 9894: 769–79. DOI:10.1016/S0140-6736(13)60900-9. PMC:3778977. PMID:23726390.
- ^ Page RL، O'Bryant CL، Cheng D، Dow TJ، Ky B، Stein CM، وآخرون (أغسطس 2016). "Drugs That May Cause or Exacerbate Heart Failure: A Scientific Statement From the American Heart Association". Circulation. ج. 134 ع. 6: e32–69. DOI:10.1161/CIR.0000000000000426. PMID:27400984.
- ^ Cebeci F، Arikan B، Catal E، Bayezid O (2021). "A bridge to transplantation: The life experiences of patients with a left ventricular assist device". Heart & Lung : The Journal of Critical Care. ج. 50 ع. 1: 106–112. DOI:10.1016/j.hrtlng.2020.09.020. PMID:33069454. S2CID:224780668.
- ^ "Acute heart failure with dyspnoea. First-choice treatments". Prescrire International. ج. 27 ع. 194: 160–162. 2018.
- ^ Zhou X، Xu W، Xu Y، Qian Z (أغسطس 2019). "Iron Supplementation Improves Cardiovascular Outcomes in Patients with Heart Failure". The American Journal of Medicine. ج. 132 ع. 8: 955–963. DOI:10.1016/j.amjmed.2019.02.018. PMID:30853478. S2CID:73725232.
- ^ Nishikawa Y، Hiroyama N، Fukahori H، Ota E، Mizuno A، Miyashita M، وآخرون (Cochrane Heart Group) (فبراير 2020). "Advance care planning for adults with heart failure". The Cochrane Database of Systematic Reviews. ج. 2: CD013022. DOI:10.1002/14651858.CD013022.pub2. PMC:7045766. PMID:32104908.
- ^ Inglis SC، Clark RA، Dierckx R، Prieto-Merino D، Cleland JG (أكتوبر 2015). "Structured telephone support or non-invasive telemonitoring for patients with heart failure". The Cochrane Database of Systematic Reviews. ج. 2015 ع. 10: CD007228. DOI:10.1002/14651858.CD007228.pub3. hdl:2328/35732. PMC:8482064. PMID:26517969. مؤرشف من الأصل (PDF) في 2021-08-28.
- ^ Abraham WT (2008). "Managing hyponatremia in heart failure". US Cardiology Review. ج. 5 ع. 1: 57–60. DOI:10.15420/usc.2008.5.1.57. مؤرشف من الأصل في 2021-11-16. اطلع عليه بتاريخ 2018-01-16.
- ^ Amirova A, Fteropoulli T, Williams P, Haddad M (Jun 2021). "Efficacy of interventions to increase physical activity for people with heart failure: a meta-analysis". Open Heart (بالإنجليزية). 8 (1): e001687. DOI:10.1136/openhrt-2021-001687. OCLC:9066065537. PMC:8191629. PMID:34108272.
- ^ Feltner C، Jones CD، Cené CW، Zheng ZJ، Sueta CA، Coker-Schwimmer EJ، وآخرون (يونيو 2014). "Transitional care interventions to prevent readmissions for persons with heart failure: a systematic review and meta-analysis". Annals of Internal Medicine. ج. 160 ع. 11: 774–84. DOI:10.7326/M14-0083. PMID:24862840.
- ^ المعهد الوطني للصحة وتفوق الرعاية. Clinical guideline 108: Chronic heart failure – management of chronic heart failure in adults in primary and secondary care. London, August 2010.
- ^ Liu F، Chen Y، Feng X، Teng Z، Yuan Y، Bin J (5 مارس 2014). "Effects of beta-blockers on heart failure with preserved ejection fraction: a meta-analysis". PLOS ONE. ج. 9 ع. 3: e90555. Bibcode:2014PLoSO...990555L. DOI:10.1371/journal.pone.0090555. PMC:3944014. PMID:24599093.
- ^ National Clinical Guideline Centre (UK) (أغسطس 2010). "Chapter 5: Treating heart failure". Chronic Heart Failure: National Clinical Guideline for Diagnosis and Management in Primary and Secondary Care (ط. Partial Update [Internet].). London (UK): Royal College of Physicians.
| في كومنز صور وملفات عن: قصور القلب |