|
تضامنًا مع حق الشعب الفلسطيني |
تمزق الغضروف الهلالي
| تمزق الغضروف الهلالي | |
|---|---|
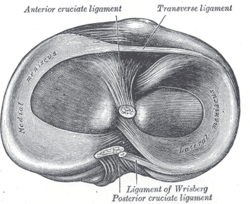
رأس عظمة الظنبوب كما تُرى من الأعلى ويظهر فيها الغضروف الهلالي وأماكن اتصال الأربطة
| |
| معلومات عامة | |
| الاختصاص | جراحة العظام |
| تعديل مصدري - تعديل | |
في الألعاب الرياضية وجراحة العظام، تمزق الغضروف الهلالي (بالإنجليزية: Tear of meniscus) هو تمزق في واحد أو أكثر من شرائط الغضروف الليفي في الركبة والتي تسمى السطوح الهلالية، وعندما يشير الأطباء والمرضى إلى «تمزق الغضروف» في الركبة، فإنهم في الواقع يعنون الإصابة في واحد من الغضاريف الهلاليَّة في الجزء العلوي من الظنبوب، ومن الممكن أن يتمزق هذا الغضروف خلال الأنشطة غير الضارة مثل المشي أو التقرفص، ومن الممكن أيضًا أن يتمزق بفعل قوة الصدمة التي تحدث في الرياضة أو غيرها من أشكال المجهود البدني، وتكون الإصابة في أغلب الأحيان بسبب حركة التواء في الركبة أثناء انحناء الساق. وفي البالغين الكبار، يمكن أن يتأذى الغضروف الهلالي بعد فترة طويلة من الاهتراء والتمزق ويسمى التمزق الانحلالي.
يمكن أن يؤدي التمزق إلى ألم و/أو تورم في مفصل الركبة، ويمكن للإصابات الحادة (عادة في صغار العمر، والمرضى الأكثر نشاطًا) أن تؤدي إلى تمزيق إزاحة والذي يمكن أن يسبب أعراضًا حركيَّة مثل: النقر، أو الانقباض، أو القفل أثناء حركة مفصل الركبة،[1] ويكون المفصل مؤلمًا عند استخدامه، ولكن عندما لا يكون هناك حمل يذهب الألم.
يمكن أن يحدث تمزق في الغضروف الهلالي الجانبي[2] كجزء من «المثلث التعيس» مع تمزق الرباط الصليبي الأمامي والرباط الجانبي الإنسي.
العلامات والأعراض
الأعراض والعلامات الشائعة لتمزق الغضروف الهلالي هي ألم وانتفاخ الركبة، وتكون أسوأ عندما تحمل الركبة وزنًا أكبر (على سبيل المثال، عند الجري)، وهناك شكوى أساسية أخرى وهي إغلاق المفصل عندما لا يستطيع المصاب مد رجله بالكامل، ويرافق ذلك شعور بالنقر، وفي بعض الأحيان، يؤدي تمزق الغضروف الهلالي أيضًا إلى إحساس أن الركبة تبتعد.
ويمكن للشخص المصاب بالتمزق في الغضروف الهلالي أحيانًا تذكر نشاط معين وقع خلاله الإصابة، فعادة ما يتبع التمزق الغضروفي الهلالي صدمة تشمل دوران في الركبة وهي منحنية قليلًا، وتؤدي هذه الحركات أيضا إلى تفاقم الألم بعد الإصابة؛ على سبيل المثال، في كثير من الأحيان يتم الإبلاغ عن أن الخروج من السيارة يكون مؤلما.
الأسباب
هناك نوعان من الغضاريف الهلاليَّة في الركبة يقعان بين عظم الفخذ وعظم الساق، في حين أن نهايتي عظم الفخذ وعظم الساق محاطتان بغشاء رقيق من الغضروف الزجاجي، فإن الغضروف الهلالي مصنوع من غضروف مُليَّف متطابق شكلًا مع سطوح العظام التي يستلقي عليها؛ واحد فوق هضبة عظم الساق الإنسيّة ويُسمَّى الغضروف الهلالي الإنسيّ، والآخر على هضبة عظم الساق الجانبيَّة، ويُسمَّى الغضروف الهلالي الوحشي.
يعمل هذان الغضروفان الهلاليَّان على توزيع وزن الجسم على مفصل الركبة، فمن دونهما سوف يكون وزن الجسم موزَّع بشكل غير متساو على عظام الرجلين (عظمة الفخذ وعظمة الساق)، ويتسبب هذا التوزيع غير المتساوي في تطوُّر قوة مفرطة غير طبيعية تؤدي إلى تلف مُبَّكر في مفصل الركبة، كما يساهمان أيضًا في استقرار المفصل.
ويتغذى الغضروف الهلالي بواسطة أوعية دموية صغيرة، ولكن لديه مساحة واسعة في الوسط بدون إمداد مباشر من الدم (لا وعائيَّة)، مما يمثل مشكلة عند وجود إصابة في الغضروف الهلالي، فالمناطق اللا وعائيَّة تميل لعدم الشفاء، ودون العناصر الغذائيَّة الأساسيَّة التي توفرها الأوعية الدموية لا يُمكن للشفاء أن يتم.
أكثر سببين شيوعًا لتمزق الغضروف الهلالي هما الإصابة المباشرة (غالبًا ما تُرى في الرياضيين) وعمليَّات الانحلال، وهما أكثر الأسباب شيوعًا للتمزق للمرضى في كل الأعمار، ويمكن أن يحدث تمزُّق الغضروف الهلالي في جميع الفئات العمريَّة، ويكون التمزق الناتج عن الإصابة المباشرة الأكثر شيوعًا في الأشخاص النشطين الذين تتراوح أعمارهم بين 10- 45، وعادة ما يكون هذا النوع من التمزُّق بشكل نصف قطري أو عمودي في الغضروف الهلالي وأكثر عرضة لإنتاج أجزاء متحركة، والتي من الممكن أن تعلق في الركبة، وبالتالي تتطلب علاجًا جراحيًّا.
يمكن أن يتمزق الغضروف الهلالي نتيجة لاستدارة الركبة للداخل أو للخارج عندما تكون في وضع انثناء مع القدم في وضع ملويّ[3]، ومن غير المألوف أن يحدث التمزق الغضروفي الهلالي مع إصابات الرباط الصليبي الأمامي والرباط الجانبي الإنسي؛ فهذه المشاكل الثلاث عندما تحدث معًا تُسمَّى بـ«بالمثلث التعيس»، والذي يحدث في الألعاب الرياضيَّة مثل كرة القدم عندما يُضرَب اللاعب على السطح الخارجي للركبة، وعادة ما يعاني الأفراد الذين يعانون من التمزق الغضروفي الهلالي من ألم وتورُّم كأعراض أوليَّة، وهناك عَرَض شائع آخر هو قفل المفصل أو عدم القدرة على تسويَّة المفصل بشكل كامل؛ ويرجع ذلك إلى وجود قطعة من الغضروف الممزق تمنع الوظيفة العاديَّة لمفصل الركبة.
التمزق الانحلالي هو الأكثر شيوعًا في الناس من سن 40 صعودًا، ولكن يمكن حدوثه في أي سن، خاصة مع السمنة، ويُعتقد أن التمزق الغضروفي الهلالي الانحلالي يحدث كجزء من عملية الشيخوخة عندما تبدأ ألياف الكولاجين داخل الغضروف الهلالي بالتكسر، ويقل دعمها لبنية الغضروف الهلالي، ويكون التمزق الانحلالي عادة أفقيًّا منتجًا جزءًا علويًّا وسفليًّا من الغضروف الهلالي، ولا تتحرك هذه الأجزاء في العادة خارج مكانها، وبالتالي فهي أقل عرضة لإنتاج الأعراض الميكانيكيَّة، أي أن تعلق في المفصل أو تسبب إغلاقه.
الفيسيولوجيا المرضيَّة
يزيد توزيع القوَّة على مفصل الركبة تركيز القوة على الغضروف وأجزاء المفصل الأخرى.
والضرر الذي يلحق الغضروف الهلالي هو نتيجة للقوى الدورانيَّة الموجهة إلى الركبة وهي مثنية (كما قد تحدث مع رياضات الالتواء) وهي الآلية الأساسيَّة المعتادة للإصابات، فإذا تم مد مفصل الركبة وهي مثنيَّة مع القدم مستقيمة وعظم الفخذ مستديرة للخارج، قد يؤدي ذلك إلى تمزق الغضروف الهلالي الوحشي، أما إذا تم تطبيق قوَّة لتقويس ركبة مثنيَّة عندما تكون القدم مستقيمة والفخذ مستدير للداخل، يؤدي ذلك إلى تمزق في الغضروف الهلالي الإنسيّ.
ويؤدي التمزق إلى وجود سطوح خشنة داخل الركبة، والتي تُسبب ألمًا، أو إغلاق المفصل، أو التواءه، أو أن يعلق فيه شيء، أو مزيج من هذه الأعراض. وتعمل أنماط التحميل غير الطبيعية والسطوح الخشنة داخل الركبة، وخصوصًا عندما تقترن مع العودة إلى الرياضة، على زيادة خطر تطوُّر التهاب مفاصل إذا لم يكن موجودا بالفعل.
التشريح
الغضاريف الهلاليَّة شكلها كحرف C مع أوتاد من الغضروف الليفي الواقع بين هضبة عظمة الساق وقمتيّ عظمة الفخذ، وتحتوي الغضاريف الهلاليَّة على 70٪ من النوع الأول من الكولاجين،[4] ويرتبط الغضروف الهلالي النصف قمري الأكبر بشكل أقوى من الغضروف الهلالي الأكثر دائريِّة الجانبي الثابت بغير إحكام، أما القرون الأماميَّة والخلفيَّة للغضروفين الهلاليين مرتبطة بهضاب عظمة الساق، ومن الأمام يصل الرباط المستعرض الغضروفين الهلاليين، بينما يساعد الرباط الهلالي الفخذي من الخلف على تثبيت القرن الخلفي للغضروف الهلالي الجانبي للقمة عظمة الفخذ، وتصل الأربطة التاجيَّة الحافة الهلاليَّة الطرفيَّة بغير إحكام بعظمة الساق، وعلى الرغم من أن الرباط الجانبي الإضافي (LCL) يمر على مقربة، إلا أن الغضروف الهلالي الجانبيّ ليس له أي ارتباط بهذا التركيب.[4]
ترتبط كبسولة المفصل بكامل محيط كل غضروف هلالي، ولكنها تلتصق بشكل أقوى مع الغضروف الهلالي الإنسيّ، وهناك قطع في التصاق الكبسولة مع الغضروف الهلالي الجانبيّ مكوِّنًا الفجوة المأبضيَّة يسمح للوتر المأبضيّ بالمرور ليمسك بموقع ارتباطه على عظمة الفخذ، لذلك فإن انقباض العضلة المأبضيَّة أثناء انثناء الركبة يسحب الغضروف الهلالي الجانبيّ للوراء متجنبًا أن يعلق داخل مساحة المفصل، وليس لدى الغضروف الهلالي الإنسيّ ارتباط عضلي مباشر، ويمكن للغضروف الهلالي الإنسيّ أن يتحرك بضع مليلترات، ولكن الغضروف الهلالي الجانبيّ الأقل تثبيتًا يمكن أن يتحرك لسنتيمتر واحد على الأقل.
عام 1978، أبلغ شرايف وآخرون عن أن ألياف الغضروفين الهلاليين الكولاجينيَّة تتبع نمطًا إحاطيًّا،[4] وعندما توضع قوة ضغط على مفصل الركبة، تنتقل قوة شد للغضروفين الهلاليين، فتحاول عظمة الفخذ أن تنشر الغضروفين الهلاليين انبساطًا من الجهة الأماميَّة الخلفيَّة وانقباضًا من الجهة الجانبيَّة الإنسيَّة، ودرس شرايف وآخرون أثر قطع شعاعي في الطرف الحرفي للغضروفين الهلاليين أثناء وجود حِمل في المفاصل ذات الغضاريف الهلاليَّة السليمة؛ وضعت القوَّة على الغضروفين الهلاليين وعلى غضروف الدوران، ولكن إن وُجِدَت إصابة في الحرف الطرفي فإن ذلك يوزع الآليَّات الطبيعيَّة للغضروفين الهلاليين، ويسمح لها بالانتشار عند وجود حِمل؛ فالحِمل الآن أصبح موزعًا بالكامل على غضروف الدوران، وفي ضوء هذه الاكتشافات، فإن الحفاظ على الحرف الطرفيّ أثناء إزالة الغضروف الهلالي جزئيًّا أساسي لتجنُّب الخلل في توزيع القدرة التوتريَّة لطوق التركيب غير القابل للعكس.[4]
التشخيص
الفحص البدني
بعد ملاحظة الأعراض، يستطيع الطبيب إجراء اختبارات سريريَّة لتحديد ما إذا كان سبب الألم الضغط والتصادم على الغضروف الهلالي الممزق، ويتم فحص الركبة بحثًا عن الانتفاخ. وفي التمزق الغضروفي الهلالي، عادة ما ينتج عن الضغط على خط المفصل في الجانب المتضرر حساسيَّة للألم، ويتضمن اختبار ماكموري الضغط على جانب المفصل مع التشديد على الغضروف الهلالي (باستخدام حركات الثني والتمديد والتقوُّس أو الضغط الخفيف)، وهناك اختبارات مماثلة، مثل اختبار شتاينمان (مع جلوس المريض)، واختبار طحن آبلي (وهي مناورة طحن في حين أن الشخص مستلقٍ بشكل مستقيم وركبته منحنيَّة 90 درجة)، ويكون ثني الركبة (فرط الثني إلى درجة يمكن احتمالها)، والقرفصاء خصوصًا، مؤلمًا إذا كان الغضروف الهلالي ممزقًا، وغالبًا ما يكون نطاق حركة المفصل مقيدا.
علامة كوبر موجودة في أكثر من 92٪ من حالات التمزق، وهي من الأعراض الموضوعيَّة للألم في الركبة المتضررة أثناء التقلُّب في السرير في الليل، وتكون آلام التهاب المفاصل موجودة في حالة وجود وزن، ولكن التمزق الغضروفي يسبب الألم مع حركة الالتواء في الركبة أثناء قرص القطعة الغضروفيَّة، ويحصل تمتد في المرفق المحفظيّ، مما يسبب شكوى الألم.


الأشعة
يُمكن استخدام صور الأشعة السينية (عادة خلال حَمل ثقل) لاستبعاد أي حالة أخرى، ولمعرفة ما إذا كان لدى المريض أيضا هشاشة عظام، ولا يمكن رؤية الغضاريف الهلاليَّة ذاتها بالتصوير الإشعاعي العادي، وإذا لم يكن التشخيص واضحًا من أخذ التاريخ الطبي والفحص، فيمكن تصوير الغضروفين الهلالييّن بالرنين المغناطيسي، وحلت هذه التقنية مكان تصوير المفصل السابق الذي يتضمن حقن مادة تباين داخل المفصل، وفي الحالات الواضحة يوفر تنظير مفصل الركبة تشخيصًا سريعًا وعلاجًا في وقت واحد، وتُظهر البيانات السريريَّة الحديثة أن التصوير بالرنين المغناطيسي والاختبارات السريريَّة متشابهة في الحساسيَّة والنوعيَّة عند البحث عن تمزق في الغضروف الهلالي.
التصنيف
يمكن تصنيف تمزق الغضروف الهلالي بطرق مختلفة؛ حسب الموقع التشريحي والقرب من إمدادات الدم، إلخ، كما وُصِفَت أنماط وتراكيب التمزق المختلفة،[5] وتتضمن:
- التمزق الشعاعي.
- التمزق المُرفرف أو تمزق منقار الببغاء.
- التمزق الطرفي أو الطولي.
- تمزق مقبض الدلو.
- تمزق الانقسام الأفقي.
- التمزق الانحلالي أو المعقد.
ويُمكن تصنيف هذه التمزقات أيضًا من ناحية قربها لإمدادات الدم للغضروف الهلالي؛ أي من حيث وقوعها في المناطق «أحمر- أحمر»، أو «أحمر- أبيض»، أو «أبيض- أبيض».
لكن تكمن الأهمية الوظيفية لهذه التصنيفات -في نهاية المطاف- في تحديد ما إذا كان الغضروف الهلالي قابل للإصلاح، وتعتمد قابليَّة إصلاح الغضروف الهلالي على عدد من العوامل التي تتضمن:
- العمر/القوة
- مستوى النشاط
- طبيعة التمزق
- كون التمزق مزمنًا
- الإصابات المرافقة (إصابات الرباط الصليبي الأمامي)
- قابليَّة الشفاء
الوقاية
تمزق الغضروف الهلالي هو إصابة شائعة في العديد من الألعاب الرياضية، فيحمل الغضروف الهلالي 30-50٪ من حمولة الجسم في وضعية الوقوف،[6] ومن بعض الألعاب الرياضيَّة التي يكون تمزق الغضروف الهلالي شائعًا: كرة القدم الأمريكية، وكرة القدم، وهوكي الجليد، والتنس، وبغض النظر عن نوعيَّة النشاط، من المهم أن تُتَخذ الاحتياطات الصحيحة لمنع حدوث تمزق في الغضروف الهلالي.
الملابس
هناك ثلاث طرق رئيسة لمنع تمزق الغضروف الهلالي، أوَّلها ارتداء الأحذية الصحيحة للرياضة والسطح الذي يجري عليه النشاط، فإذا كانت الرياضة هي كرة القدم، فإن حافظة النعل عنصر مهم في تقليل خطر تمزق الغضروف الهلالي،[7] والأحذية المناسبة أمر حتمي عند الانخراط في النشاط البدني؛ لأن خطوة واحدة غير متوازنة قد تعني تمزق الغضروف الهلالي،[8] ويُنصح بشدة بأن تكون أعقاب حوافظ النعال تشكل قوالبًا حول القدم، بما لا يقل عن أربعة عشر حافظة لكل حذاء، وأن لا يقل قطر قمة الحافظة عن نصف بوصة، وعلى الأكثر ثلاثة أثمان بوصة من طول الحافظة.[9]
المُمَدِّات

الطريقة الثانية لمنع تمزق الغضروف الهلالي هي بتقوية وشد عضلات الساق الكبرى،[10] وتشمل هذه العضلات عضلات باطن الركبة، والعضلة رباعيَّة الرؤوس، وعضلات الساق، وواحد من أكثر التمارين شعبيَّة لتقوية عضلات باطن الركبة هو ثني الساق، ومن المهم أيضا أن تمد أوتار الركبة بشكل صحيح؛ ويمكن للوقوف ولمس أخمص القدمين للقيام بذلك، كما أن تمديد الساق أثناء الجلوس يقوِّي العضلة رباعيَّة الرؤوس، كما أن القيام بتمديد رباعيَّة الرؤوس يساعد على إرخاء العضلات، أما الوقوف على أخمص القدمين فيقوِّي ويمُد عضلات الساق،[10] وقد يساعد امتلاك كتلة عضليَّة وقوَّة كافية أيضًا في الحفاظ على ركبتين صحيحتين، وتزيد القرفصاء المتوازيَّة استقرار الركبة إذا نُفِّذت بشكل صحيح، وتنفيذ القرفصاء المتوازيَّة يطوِّر عضلات الجسم السُفلية، التي من شأنها تعزيز الوركين والركبتين والكاحلين.[11]
التقنية
الطريقة الرئيسية الأخيرة لمنع تمزق الغضروف الهلالي هي تعلم الأسلوب السليم للحركة التي تحدث،[12] فبالنسبة للرياضات التي تتضمن حركات قويَّة سريعة، من المهم أن تتعلم كيف تقطع وتنعطف وتهبط من قفزة وكيف تتوقف بشكل صحيح، ومن المهم أن تأخذ بعض الوقت لإتقان هذه التقنيات عند استخدامها، وهذه التقنيات الثلاثة الرئيسية تمنع بشكل ملحوظ، وتقلل من خطر الإصابة بتمزق الغضروف الهلالي.
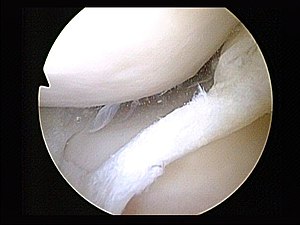
العلاج
في الوقت الحاضر، جعلت العلاجات التعافي السريع ممكنًا، أما إذا لم يكن التمزق خطيرًا فالعلاج الفيزيائي، والضغط، ورفع وتبريد الركبة بالثلج يستطيع شفي المفصل الهلالي،[13] لكن التمزقات الأكثر خطورة قد تتطلب إجراءات جراحيَّة.
التحفظي
يمكن أن تتضمن المعالجة المبدئية العلاج الفيزيائيَّة أو التثبيت أو الأدوية المضادة للالتهابات أو بحقن الكورتيكوستيرويدات لزيادة المرونة والقدرة على التحمل والقوة.[14]
يمكن للتمارين أن تزيد قوة العضلات المحيطة بالركبة خاصة العضلة رباعيَّة الرؤوس، فالعضلات الأقوى والأكبر تحمي الغضروف الهلالي عن طريق امتصاص جزء من الوزن، ويمكن إعطاء المريض الباراسيتامول أو الأدوية المضادة للالتهابات.
وبالنسبة للمرضى الذين يعالَجون دون علاج جراحي، يكون برنامج العلاج الفيزيائي مُصمَّم لتخفيف أعراض الألم والانتفاخ في المفصل المصاب، ويركز هذا النوع من إعادة التأهيل على المحافظة على مدى كامل من الحركة والتقدُّم الوظيفي دون زيادة الأعراض،[15] ويستطيع أخصائيِّو العلاج الفيزيائي أن يستنفعوا من عِدَّة طرق مثل التحفيز الكهربائي، والعلاج بالتبريد، والفحص بالموجات فوق الصوتية، إلخ.
مؤخرًا، تم استخدام برامج إعادة تأهيل مُسرَّعة، وأظهرت ناجحًا مماثلًا للبرنامج التحفظي،[16] ويُقلل هذا البرنامج الوقت المستهلك من قِبَل المريض في استخدام العُكَّازات، ويسمح بالقيام بأنشطة تتضمن حمل الأوزان، ويسمح البرنامج التحفظي للمريض أن يضع مقدارًا قليلًا من الضغط ويمنع خسارة نطاق الحركة،[16] ومن المرجَّح أن يطلب المصاب بتمزق طرفي برنامج إعادة التأهيل المُسرَّع، أما المُصاب بتمزق أكبر فسيستخدم البرنامج التحفظي.
الجراحة
التنظير المفصلي هو طريقة جراحيَّة، حيث يتم العمل على المفصل باستخدام آلة تصوير تنظيريَّة صغيرة بعكس الجراحة المفتوحة على المفصل، ويمكن إصلاح الغضروف الهلالي أو إزالته بالكامل، وهذا موصوف بشكل مفصل أكثر في الأسفل،[13] ولا يجب التوصية بهذه الطريقة في حالة تمزق المفصل الهلالي الانحلالي إلا إذا كان هناك قفل أو غلق في الركبة أو ارتشاح وألم متكرران،[14]، إلا أن الأدلة تدعم عدم كونه أفضل من التدبير التحفظُّي في المصابين بالالتهاب المفصلي العظمي[17] بالإضافة إلى ذلك فيظهر أنه ليس هناك أي منفعة في البالغين المصابين بتمزق الغضروف الهلالي مع التهاب مفصلي.[17] . إذا فشل شخص بالتحسن بعد محاولة هذه العلاجات، فيجب التفكير باستخدام التنظير المفصلي، والمرضى الذين لديهم بالإضافة إلى ذلك التهاب مفصلي عظمي قد يحتاجون خيارات جراحيَّة.[14]
إذا كانت إصابة الغضروف الهلالي معزولة، فتكون الركبة مستقرة نسبيًّا، ولكن إن كان تمزق الغضروف المفصلي مقُترنًا بإصابة أخرى كإصابة الرباط الصليبي الأمامي، فيتم استخدام التنظير المفصلي، ويمتلك إصلاح تمزق الغضروف الهلالي نسبة نجاح أعلى إذا كان يمتلك إمدادات دمويَّة كافية لحافته الطرفيَّة،[18] فالجزء الداخلي من الغضروف الهلالي لا وعائي، ولكن إمدادات الدم تستطيع أن تخترق حوالي 6 ميليلترات أو ربع إنش منه، لذلك فإن التمزقات الغضروفيَّة الهلاليَّة التي تحدث قرب الحافة الطرفيَّة تُشفى بعد إصلاح الغضروف الهلالي، وقد وجدت دراسة قام بها باربر- ويستن ونوياس أنه من الأفضل إصلاح الغضروف الهلالي بدلًا من إزالته بالكامل (استئصال الغضروف الهلالي).
الوقت الذي تحتاجه إعادة التأهيل من أجل الإصلاح أطول من الوقت الذي يحتاجه الاستئصال، ولكن إزالة الغضروف الهلالي قد تسبب مشاكل التهابات مفصليَّة عظميَّة، وإذا أزيل الغضروف الهلالي فسيبقى المريض في إعادة التأهيل لحوالي من أربع لستَّة أسابيع، أما إذا تم إصلاحه، فسيحتاج المريض من أربع لستَّة أشهر، وإذا لم يتمكن العلاج الفيزيائي من إزالة الأعراض، أو في حالات غلق الركبة، فإنه قد يكون هناك حاجة لتدخل جراحي، واعتمادًا على موقع التمزق، فإن الإصلاح ممكن؛ حيث يوجد في الثلث الجانبيّ للغضروف الهلالي تغذية مناسبة بالدم ويمكن الشفاء،[1] وعادةً ما يكون المرضى الأصغر سنًّا أكثر لينًا ويستجيبون بشكل جيِّد لهذا العلاج، بينما لا يحظى المرضى الأكبر وذوي النشاط الأقل بنتائج أفضل بعد عملية الإصلاح؛[19] «هناك ضرر محتمل من العملية، وهناك بعض البيانات تقترح أنها قد تزيد تقُّدم المرض وتقود لاستبدال المفصل بوقت أبكر.»
عمليات نقل الغضروف الهلالي تتم بشكل ناجح بانتظام، ومع هذا لا تزال بشكل أو بآخر إجراء نادر وتحيطها العديد من الأسئلة،[19][20] وتتضمن بعض الأضرار الجانبيَّة لعملية استئصال الغضروف الهلالي:
- تفقد الركبة قدرتها على نقل وتوزيع الحمل وامتصاص الصدمة الميكانيكيَّة
- تورم مستمر وواضح وتصلّب في الركبة
- قد لا تصبح الركبة حرة الحركة بشكل كامل، وقد يكون هناك إحساس بانغلاق الركبة أو التواءها
- بعد حدوث تمزق الغضروف الهلالي، قد تصبح الركبة كاملة حرة الحركة بشكل كامل.

إعادة التأهيل بعد الجراحة
بعد عملية جراحية ناجحة لعلاج الجزء المُتضرر من الغضروف الهلالي، يجب على المريض إتِّباع برنامج إعادة تأهيل ليحصل على أفضل نتيجة، وتعتمد إعادة التأهيل بعد جراحة الغضروف الهلالي على إذا ما كان الغضروف الهلالي أُزيل أو تم إصلاحه.
إذا تم إزالة جزء من الغضروف الهلالي، فيستطيع المريض أن يبدأ المشي باستخدام عُكَّازات بعد يوم أو اثنين من الجراحة، ومع أن كل حالة تختلف عن الأخرى، إلا أن المريض يعود لممارسة نشاطاته الطبيعيَّة بمعدل عدة أسابيع (2 أو 3)، ومع ذلك فإن استعادة المشي الطبيعي بشكل كامل يتم تدريجيًا، وليس من غير العادي أن يأخذ 2- 3 أشهر ليصل التعافي مستوىً يسمح للمريض بأن يمشي بطريقة سلسة للغاية، فكثير من مرضى استئصال الغضروف الهلالي لا يشعرون بتعافي وظيفي 100%، وحتى بعد سنوات من الجراحة أحيانًا يشعرون بإحساس بالجر أو التوتر في جزء من الركبة. ويكون هناك القليل من المتابعة بعد عملية إزالة الغضروف الهلالي، وتميل الوثائق الطبية الرسميَّة لأن تتجاهل عدم الكماليَّات وبعض الأعراض الجانبية لهذه الجراحة.
إذا أُصلح الغضروف الهلالي فإن برنامج إعادة التأهيل اللاحق يكون مكثَّفًا أكثر، فيتم وضع مشد للركبة بعد الجراحة، ويسمح المشد بالقيام بحركة مُتَحكَّم بها للركبة، ويتم تشجيع المريض على السير باستخدام عُكَّازات من اليوم الأول، ويستطيع في الكثير من الأحيان أن يضع وزنًا جزئيًّا على الركبة.
تحسُّن الأعراض واستعادة الوظائف ومنع المزيد من الإصابات هي أهداف إعادة التأهيل الرئيسية.[21]، وعند نهاية إعادة التأهيل يتم استرجاع نطاق حركة طبيعي ووظائف العضلات وتناسق الجسد[21] وبرامج إعادة التأهيل الشخصيَّة مُصممَّة لتراعي نوع الجراحة التي خضع لها المريض، ومكان الإصلاح (إنسي أو جانبي)، وإصابات الركبة المتزامنة، ونوع التمزق الغضروفي الهلالي، وعمر المريض، وحالة الركبة، وفقدان القوة، ونطاق الحركة، وتوقّعات ومحفِّزات المريض.[22]
المرحلة الأولى
هناك ثلاث مراحل تتبع جراحة الغضروف الهلالي؛ وتتضمن كل مرحلة أهداف إعادة التأهيل وتمارين ومعايير للمُضيّ قدمُا للمرحلة التالية، تبدأ المرحلة الأولى مباشرة من بعد الجراحة إلى 4- 6 أسابيع أو إلى أن يطابق المريض معايير التقدُّم للمرحلة التالية، والأهداف هي استعادة تمديد الركبة الطبيعي، وتقليل وزوال التورُّم، واستعادة التحكُّم بالساق، وحماية الركبة (فاولر، بي جي ودي. بومبان، 1993)، وخلال الخمس أيام الأولى بعد الجراحة تُستخدم آلة حركة متتابعة غير فعًّالة لمنع وجود مُدَّة طويلة من عدم الحركة، والذي يمكن أن يؤدي إلى ضمور عضلي وتأخير التعافي الوظيفي.[23] وخلال الـ4- 6 أسابيع ما بعد الجراحة، يوصى بحركات نشطة وغير فعَّالة دون رفع أوزان لثني الركبة حتى 90 درجة، وبالنسبة للمرضى الذين تم نقل غضروف هلالي لهم، قد يسبب المزيد من ثني الركبة بضرر للغضروف المنقول؛ بسبب زيادة قوى التمزُّق والضغط، وإذا تم القيام بتمارين رفع الأوزان يجب ارتداء مشد مُنَظَّم على الركبة لإبقاء الركبة قريبة (<10) أو ممتدة بشكل كامل.[24]
وتهدف هذه التمارين المقترحة إلى زيادة نطاق الحركة لدى المريض وزيادة القوة العضليَّة والعصبيَّة وقدرة التحمُّل للجهاز القلبي الوعائي، كما أن العلاج المائي أو السباحة يُمكن أن يُستخدما لإعادة تأهيل المرضى؛ لأنها تشمل تمارين زيادة نطاق الحركة والقوة والجهاز القلبي الوعائي، بينما تُخفِّف الضغط على الجسم، وأظهرت أيضًا أنها تُحَسِّن أعراض الألم والانتفاخ،[25]، معايير بدء المرحلة التالية هي المشي دون ألم ودون عُكَّازات وانتفاخ، ومرور 4- 6 أسابيع بعد العمليَّة (يروليك جي. إس وإس أرونسايزك 1993).
المرحلة الثانية
تمتد هذه المرحلة من برنامج إعادة التأهيل من الأسبوع السادس إلى الرابع عشر بعد العمليَّة، وتتضمن أهداف المرحلة الثانية استعادة نطاق الحركة بشكل كامل والمشية الطبيعية وأداء الحركات الوظيفية مع السيطرة دون ألم (فولر، بي جي ودي بومبان، 1993)، ويتم التأكيد أيضًا على تمارين التقوية العضليَّة والعصبيَّة العضليَّة باستخدام الأوزان وتمارين التوازن، وتزيد التمارين في هذه المرحلة تمدد الركبة أكثر من 90 درجة.[26] ومن التمارين التي يُنصح بها هي تمرين على دراجة ثابتة والوقوف على أرض رغويَّة على قدم أو اثنتين، وتمارين تقوية عضلات الظهر والبطن وتقوية العضلة رباعية الرؤوس، وتتضمن المعايير المطلوبة مشية طبيعية على جميع الأسطح، والتوازن على قدم واحدة لمدة تزيد عن 15 ثانية (يلريك جي. إس وإس أرونسيزك، 1993).
المرحلة الثالثة
يبدأ المريض التمرّن في هذه المرحلة من الأسبوع الرابع عشر إلى الأسبوع الثاني والعشرين بعد الجراحة، وهدف المرحلة الثالثة والمعيار النهائي هو تأدية الحركات الرياضية والأعمال المُحدَّدة دون ألم أو انتفاخ (فلوير، بي جي ودي بومبان، 1993). وتهدف للحصول على أكبر تحكم وقوَّة ومرونة عضليَّة،[26] ويوصى بالقيام بحركات الرياضة أو الأعمال المحددة، والتمارين منخفضة إلى مرتفعة المستوى، وتمارين تقوية الظهر والبطن (يلريك جي. إس وإس أرونسيزك، 1993)، وتُطبَّق تمارين زيادة لياقة جهاز القلب والأوعية الدمويَّة؛ لتجهيز المرضى بشكل كامل للعودة لنشاطاتهم المرغوبة.
إذا تم الوصول لمعايير التقدُّم يستطيع المريض العودة تدريجيًّا للنشاطات «ذات الاحتكاك العالي» (كالجري)، ولكن التمارين الثقيلة كالركض، والتزلج، وكرة السلة، إلخ، أي النشاطات التي تحمل تغييرات مُفاجئة في اتجاه الحركة، قد تؤدي لإصابات مُتَكَرِّرَة، وعند التخطيط للقيام بنشطات رياضيَّة، فمن البديهي أن تتم استشارة أخصائي علاج فيزيائي، والتأكد من كميَّة الاحتكاك الذي ستضعه ممارسة الرياضة على الركبة.

الوبائيَّات
تمزق الغضروف الهلالي هو أكثر إصابات الركبة شيوعًا، ويميل تمزق الغضروف الهلالي لأن يكون أكثر تكرارًا في الألعاب الرياضية التي تتضمن احتكاك خشن أو في رياضات التمحور مثل كرة القدم، ويكون تمزق الغضروف الهلالي أكثر شيوعًا في الذكور من الإناث؛ بمعدل اثنين ونصف من الذكور إلى واحدة من الإناث، ويميل الذكور من عمر واحد وثلاثين إلى أربعين لتمزيق غضروفهم الهلالي أكثر من الرجال الأصغر عُمرًا، ومن ناحية أخرى، يبدو أن الإناث بين عمري الحادية عشر وعشرين سنة أكثر ميلًا لتمزيق غضاريفهن الهلاليَّة.
الأشخاص الذين يعملون في وظائف تحتاج إلى مجهود، مثل البناء أو الرياضيين المحترفين هم أيضًا أكثر عرضة للإصابة بالتمزق بسبب التوترات المختلفة على ركبهم، ووفقا للمكتبة الوطنية الأمريكية للطب، فإن تمزق الغضروف الإنسيّ يحدث بشكل متكرر أكثر من أي تمزق غضروف هلالي آخر، وانتشار تمزق الغضروف الهلالي هو نفسه للركبتين. وفي عدد قليل من الدراسات المختلفة، وُجِد أن مؤشر كتلة الجسم للشخص يكون لها تأثير أكبر على تكرار تمزق الغضروف الهلالي؛ لأن وجود مؤشر كتلة جسم أعلى ينتج عنه وزن أكثر على المفاصل، مما يؤدي لأن تكون الركبة غير مستوية، مما يُسبِّب وزنًا أكبر على العضلات مُسبِّبًا تمزُّقًا أسهل، وأبلغت وزارة الصحة والخدمات البشرية للولايات المُتَّحِدة الأمريكيَّة في عام 2008 عن مجموعة من 2295 شخص صُرِفوا من الخدمة بسبب تشخيصهم بتمزق الغضروف الجانبي/الغضروف الهلالي (826.0)؛ منها 53.49% للإناث و45.72% للذكور، وبمعدل 31.73% للأفراد من عمر 45 لـ68 عامًا، متبوعًا بالمجموعة العُمريَّة 65- 84 عام بنسبة 28.82%، وكان مُعدَّل إقامة مريض مُصاب بتمزق الغضروف الهلالي في المستشفى 2.7 يوم للذكور و3.7 للإناث، وكان هناك6,941 تسريح من المُستشفى بسبب إصلاح ركبة؛ وكان الأفراد من عمر 18- 44 الأكثر شيوعًا بنسبة 37.37% من مجموع التسريحات متبوعين بالمجموعة العُمريَّة 45- 64 عامًا بنسبة 36.34%، وكان للذكور عدد تسريحات أعلى بقليل (50.78%) من الإناث (48.66%)، بمعدَّل إقامة 3.1 يوم للمرضى الذكور والإناث.[27]
عوامل الخطر

تتكون الغضاريف الهلاليَّة من غضروف ومواد لزجة، مما يجعله أكثر عُرضة لمعدل إصابات التحميل، ويُمكن للتحميل المتكرر أن يؤدي أيضًا إلى الإصابة، وأظهرت دراسات حديثة أن الناس الذين يعانون من معدل سريع من التحميل و/أو التحميل المتكرر يكونون أكثر عُرضة للإصابة بتمزُّق الغضروف الهلالي، ويكون الناس الذين هم فوق الـ60 عامًا، ولديهم ظروف العمل تكون فيها أوضاع القرفصاء والركوع شائعة، أكثر عُرضة للتمزق الانحلالي في الغضروف الهلالي،[28] أما الرياضيون الذين يواجهون باستمرار ارتفاع معدل التحميل (مثل كرة القدم) هم أيضًا عُرضة لتمزق الغضروف الهلالي[28]، وأظهرت الدراسات أيضًا أن زيادة الوقت بين إصابة الرباط الصليبي الأمامي وعلاجه ينتج عنه زيادة في فرصة حدوث تمزق الغضروف الهلالي، وأظهرت هذه الدراسة أن مُعدَّل حدوث تمزقات الغضروف الهلالي 50-70٪ تِبعًا لطول الوقت بين إصابة الرباط الصليبي الأمامي ووقت الجراحة.[29]
المراجع
- ^ أ ب Meniscus Injuries في موقع إي ميديسين
- ^ Shelbourne KD, Nitz PA (1991). "The O'Donoghue triad revisited. Combined knee injuries involving anterior cruciate and medial collateral ligament tears". Am J Sports Med. ج. 19 ع. 5: 474–7. DOI:10.1177/036354659101900509. PMID:1962712.
- ^ Poulsen MR, Johnson DL (فبراير 2011). "Meniscal injuries in the young, athletically active patient". Phys Sportsmed. ج. 39 ع. 1: 123–30. DOI:10.3810/psm.2011.02.1870. PMID:21378495.
- ^ أ ب ت ث "Anatomy of Meniscus" 1994. May. 21011. Anatomy, Meniscal Tear. نسخة محفوظة 12 نوفمبر 2017 على موقع واي باك مشين.
- ^ Classification of meniscal tear, sportsmd. نسخة محفوظة 04 مارس 2014 على موقع واي باك مشين.
- ^ Rath، E.؛ Richmond، JC. (أغسطس 2000). "The menisci: basic science and advances in treatment". Br J Sports Med. ج. 34 ع. 4: 252–7. DOI:10.1136/bjsm.34.4.252. PMC:1724227. PMID:10953895.
- ^ Papalia، R.؛ Del Buono، A.؛ Osti، L.؛ Denaro، V.؛ Maffulli، N. (2011). "Meniscectomy as a risk factor for knee osteoarthritis: a systematic review". Br Med Bull. ج. 99 ع. 1: 89–106. DOI:10.1093/bmb/ldq043. PMID:21247936.
{{استشهاد بدورية محكمة}}: يحتوي الاستشهاد على وسيط غير معروف وفارغ:|شهر=(مساعدة) - ^ Peña, E.; Calvo, B.; Martínez, MA.; Palanca, D.; Doblaré, M. (Jun 2005). "Clinical Biomechanics 2005-06: Vol 20 Iss 5". Clin Biomech (Bristol, Avon) (بالإنجليزية). 20 (5): 498–507. DOI:10.1016/j.clinbiomech.2005.01.009. PMID:15836937. Retrieved 2022-07-04.
- ^ Torg J, Quesdenfeld T (1971). "Effect of shoe type and cleat length on incidence and severity of knee injuries among high school football players". Research Quarterly. American Association for Health, Physical Education and Recreation. ج. 42 ع. 2: 203–211. DOI:10.1080/10671188.1971.10615058. مؤرشف من الأصل في 2019-12-15.
- ^ أ ب Fithian, DC.; Kelly, MA.; Mow, VC. (Mar 1990). "Clinical Orthopaedics and Related Research 1990-03: Iss 252". Clin Orthop Relat Res (بالإنجليزية) (252): 19–31. DOI:10.1097/00003086-199003000-00004. PMID:2406069. Retrieved 2022-07-04.
- ^ Escamilla RF (2001). "Knee biomechanics of the dynamic squat exercise". Med Sci Sports Exerc. ج. 33 ع. 1: 127–41. DOI:10.1097/00005768-200101000-00020. PMID:11194098.
- ^ Rodkey، WG. (2000). "Basic biology of the meniscus and response to injury". Instr Course Lect. ج. 49: 189–93. PMID:10829174.
- ^ أ ب Shelbourne KD, Patel DV, Adsit WS, Porter DA (1996). "Rehabilitation after meniscal repair". Clin Sports Med. ج. 15 ع. 3: 595–612. PMID:8800538.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب ت American Medical Society for Sports Medicine (24 أبريل 2014)، "Five Things Physicians and Patients Should Question"، اختر بحكمة: an initiative of the اختر بحكمة، American Medical Society for Sports Medicine، مؤرشف من الأصل في 2015-04-14، اطلع عليه بتاريخ 2014-07-29, which cites
- Herrlin، SV؛ Wange، PO؛ Lapidus، G؛ Hållander، M؛ Werner، S؛ Weidenhielm، L (فبراير 2013). "Is arthroscopic surgery beneficial in treating non-traumatic, degenerative medial meniscal tears? A five year follow-up". Knee surgery, sports traumatology, arthroscopy : official journal of the ESSKA. ج. 21 ع. 2: 358–64. DOI:10.1007/s00167-012-1960-3. PMID:22437659.
- ^ Goldblatt, J.P., LaFrance, R.M., Smith, J.S. (2009). "Managing meniscal injuries: The treatment". Journal of Musculoskeletal Medicine. ج. 26 ع. 12: 471–7.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Barber FA, Click SD (1997). "Meniscus repair rehabilitation with concurrent anterior cruciate reconstruction". Arthroscopy. ج. 13 ع. 4: 433–7. DOI:10.1016/s0749-8063(97)90120-1. PMID:9276048.
- ^ أ ب Khan، M.؛ Evaniew، N.؛ Bedi، A.؛ Ayeni، O. R.؛ Bhandari، M. (25 أغسطس 2014). "Arthroscopic surgery for degenerative tears of the meniscus: a systematic review and meta-analysis". Canadian Medical Association Journal. ج. 186 ع. 14: 1057–64. DOI:10.1503/cmaj.140433. PMID:25157057.
- ^ Scott GA, Jolly BL, Henning CE (1986). "Combined posterior incision and arthroscopic intra-articular repair of the meniscus. An examination of factors affecting healing". J Bone Joint Surg Am. ج. 68 ع. 6: 847–61. PMID:3755440. مؤرشف من الأصل في 2020-04-27.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Sohn DH, Toth AP (أبريل 2008). "Meniscus transplantation: current concepts". J Knee Surg. ج. 21 ع. 2: 163–72. PMID:18500070.
- ^ Matava MJ (فبراير 2007). "Meniscal allograft transplantation: a systematic review". Clin. Orthop. Relat. Res. ج. 455: 142–57. DOI:10.1097/BLO.0b013e318030c24e. PMID:17279042. مؤرشف من الأصل في 2012-06-07.
- ^ أ ب Jeong، HJ.؛ Lee، SH.؛ Ko، CS. (سبتمبر 2012). "Meniscectomy". Knee Surg Relat Res. ج. 24 ع. 3: 129–36. DOI:10.5792/ksrr.2012.24.3.129. PMC:3438273. PMID:22977789.
- ^ Brindle، T.؛ Nyland، J.؛ Johnson، DL. (أبريل 2001). "The meniscus: review of basic principles with application to surgery and rehabilitation". J Athl Train. ج. 36 ع. 2: 160–9. PMC:155528. PMID:16558666.
- ^ Heckmann TP, Barber-Westin SD, Noyes FR (2006). "Meniscal repair and transplantation: indications, techniques, rehabilitation, and clinical outcome". J Orthop Sports Phys Ther. ج. 36 ع. 10: 795–814. DOI:10.2519/jospt.2006.2177. PMID:17063840. مؤرشف من الأصل في 2020-02-07.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Fritz JM, Irrgang JJ, Harner CD (1996). "Rehabilitation following allograft meniscal transplantation: a review of the literature and case study". J Orthop Sports Phys Ther. ج. 24 ع. 2: 98–106. DOI:10.2519/jospt.1996.24.2.98. PMID:8832473. مؤرشف من الأصل في 2019-12-15.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Becker، BE. (سبتمبر 2009). "Aquatic therapy: scientific foundations and clinical rehabilitation applications". PM R. ج. 1 ع. 9: 859–72. DOI:10.1016/j.pmrj.2009.05.017. PMID:19769921.
- ^ أ ب Cavanaugh JT, Killian SE (2012). "Rehabilitation following meniscal repair". Curr Rev Musculoskelet Med. ج. 5 ع. 1: 46–58. DOI:10.1007/s12178-011-9110-y. PMC:3535118. PMID:22442106.
- ^ "Epidemiology of meniscus". 2006. Web. May. 2011 نسخة محفوظة 7 فبراير 2020 على موقع واي باك مشين.
- ^ أ ب Snoeker، BA.؛ Bakker، EW.؛ Kegel، CA.؛ Lucas، C. (يونيو 2013). "Risk factors for meniscal tears: a systematic review including meta-analysis". J Orthop Sports Phys Ther. ج. 43 ع. 6: 352–67. DOI:10.2519/jospt.2013.4295. PMID:23628788.
- ^ Papastergiou، SG.؛ Koukoulias، NE.؛ Mikalef، P.؛ Ziogas، E.؛ Voulgaropoulos، H. (ديسمبر 2007). "Meniscal tears in the ACL-deficient knee: correlation between meniscal tears and the timing of ACL reconstruction". Knee Surg Sports Traumatol Arthrosc. ج. 15 ع. 12: 1438–44. DOI:10.1007/s00167-007-0414-9. PMID:17899001.
| في كومنز صور وملفات عن: تمزق الغضروف الهلالي |