|
تضامنًا مع حق الشعب الفلسطيني |
مشيمة
| مشيمة | |
|---|---|
المشيمة
| |
| تفاصيل | |
| سلف | ساقط قاعدي، مشيماء شعثاء |
| تعديل مصدري - تعديل | |
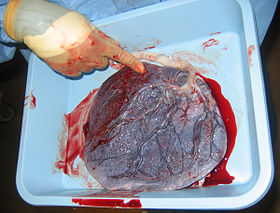
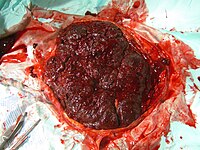
المَشِيمَة[1][2] أو الخَلاَص أو السُخْد (بالإنجليزية: Placenta) هي عضو دائري مسطح الشكل يتصل بالجنين عن طريق الحبل السري في الرحم، وتخرج المشيمة من رحم الأم بعد المرحلة الثالثة من الولادة.[3]
الوظائف
للمشيمة أربع وظائف رئيسة وهي:
- تغذية الجنين.
- التنفس، إذ إن المشيمة تقوم بوظيفة الرئتين فيحصل الجنين بواسطتها علي الأكسجين ويطرح ثاني أكسيد الكربون.
- تثبيت الحمل، وذلك بفرزها هرمون البروجستيرون الذي يساعد على استمرار الحمل بداية من الشهر الرابع.
- الإخراج، حيث تخرج المواد السامة الناتجة عن الأيض عن طريق المشيمة.
المشيمة عضو شبه اسطواني ينمو متصلاً بباطن جدار الرحم عند معظم الثدييات. تمد المشيمة الجنين بالطعام والأكسجين، وتسحب نتاج إخراج الجنين. كما أنها تُنتج كيميائيات تُسمى هرمونات تحافظ على الحمل وتنظم نمو الجنين.
تتكون المشيمة من أنسجة من الأم ومن الجنين.[4] وبعد الأسبوع الأول من الحمل، يلصق الجنين نفسه بجدار الرحم. وتتكون المشيمة كأعمدة من الخلايا من المشيماء (غطاء يشبه الكيس يحوي الجنين) تخترق وتنفذ خلال البطانة الرحمية. وفي داخل الأعمدة، توجد أوعية دموية تتفرع إلى نتوءات صغيرة تشبه الأصابع تُسمى الزغابات. والزغابات التي تحتوي على دم الجنين محاطة بدم الأم.[5] ولا يختلط دم الجنين بدم الأم.
يمر الدم والأكسجين من دم الأم خلال الجدران الضعيفة للزغابات ويدخل إلى دم الجنين. وهذا الدم الغني بالغذاء والأكسجين يصل إلى الجنين خلال وريد في الحبل السري، وهو أنبوب مرن يربط الطفل بالمشيمة. ويحمل نتاج النفايات من الجنين خلال الشرايين في الحبل السري ويعبر خلال الزغابات. يتخلص نظام الدورة الدموية للأم من هذه النفايات. وبعد دقائق من ولادة الطفل تنفصل المشيمة عن الجسم.
يبلغ طول المشيمة لدى الإنسان 22 سم (9 بوصة) ويبلغ سمكها ما بين 2 و2.5 سم (0.8 و1 بوصة)، يكون مركز المشيمة هو الأكثر سماكة في حين تصبح أرفع في الأطراف. كما يبلغ وزن المشيمة حوالي 500 غرام (1 رطل) ويكون لونها محمراً أزرق داكناً أو كستنائياً.
يبلغ طول الحبل السري حوالي 55-60 سم (22-24 بوصة) ويحتوي على شريانين ووريد واحد.

التركيب
تحتوي الثدييات المشيمية مثل البشر على مشيمة سِقائية مشيمية تتشكل من المشيماء والسقاء. تتفرق الأوعية الدموية على سطح المشيمة وتُقسّم أكثر لتشكل شبكة تغطيها طبقة رقيقة من الخلايا.[6] على جانب الأم، تتجمع هذه التراكيب الشجرية في الفصيصات التي تسمى الفلقات. في البشر، عادةً ما تكون المشيمة على شكل قرص، لكن يختلف الحجم بشكل كبير بين الأنواع المختلفة من الثدييات.[7]
تأخذ المشيمة شكلاً يحتوي على عدة أجزاء منفصلة متصلة بالأوعية الدموية.[8] تُسمَّى الأجزاء بالفصوص وقد تكون اثنين أو ثلاثة أو أربعة أو أكثر. وتوصف هذه المشيمة بأنها ثنائية الطرف أو ثلاثية الفصوص وهكذا. إذا كان هناك فص رئيسي واضح وفص ثانوي، يُطلق على الأخير اسم المشيمة الناقلة. في بعض الأحيان تعيق الأوعية الدموية التي تربط الفصوص نزول الجنين أثناء المخاض وهو ما يسمى مشيمة مُنزاحة.
التعبير الجيني
يتم التعبير عن حوالي 20 ألف جين في الخلايا البشرية ويتم التعبير عن 70٪ من هذه الجينات في المشيمة الناضجة الطبيعية.[9][10] ومن أمثلة البروتينات ذات التعبير المرتفع في المشيمة مقارنةً بالأعضاء والأنسجة الأخرى PEG10 ومضاد سرطانات الخصية PAGE4 وPAPPA2 وPRG2 المعبر عنها في الأرومة الغاذية الحملية.
الفيسيولوجيا الطبيعية
تطور المشيمة
تبدأ المشيمة في التطور عند زرع الكيسة الأريمية في بطانة الرحم الأمومية. تصبح الطبقة الخارجية من الكيسة الأريمية الأرومة الغاذية التي تشكل الطبقة الخارجية للمشيمة. تنقسم هذه الطبقة الخارجية إلى طبقتين إضافيتين: طبقة الأرومة الغاذية الخلوية التحتية وطبقة الأرومة الغاذية المخلوية العلوية. إن طبقة الأرومة الغاذية المخلوية عبارة عن طبقة من الخلايا المستمرة متعددة النوى تغطي سطح المشيمة. وهي نتيجة نتيجة للتمايز والانصهار لخلايا طبقة الأرومة الغاذية الخلوية الكامنة، وهي عملية مستمرة خلال تطور المشيمة. وبالتالي تساهم طبقة الأرومة الغاذية المخلوية (المعروفة أيضًا باسم مَخلى) في وظيفة الحاجز الخاصة بالمشيمة.
تستمر المشيمة بالنمو طوال فترة الحمل. ويكتمل تطور إمدادات دم الأم إلى المشيمة مع نهاية الثلث الأول من أسبوع الحمل الـ14.
الدوران المشيمي
الدوران المشيمي الأمومي
في إطار التحضير لزرع الكيسة الأريمية، تخضع بطانة الرحم لعملية «التبطين». يتم إعادة تشكيل الشرايين الحلزونية في الغشاء الساقط بحيث تصبح أقل تعقيدًا ويزداد قطرها. يعمل كل من زيادة قطر ومسار تدفق الدم المستقيم على زيادة تدفق الدم الأمومي إلى المشيمة. ويكون الضغط مرتفعًا نسبياً بحيث يملأ دم الأم الفراغات عبر هذه الشرايين الحلزونية مما يغذي الزغابات الجنينية في الدم ويسمح بتبادل الغازات. في البشر والمشيمات الدموية المشيمائية، يأتي دم الأم في اتصال مباشر مع المشيماء الجنينية، ويتراوح تدفق الدم في الأمهات بين 600 و700 مل/دقيقة عند اكتمال فترة الحمل.
الدوران المشيمي الجنيني
يمر الدم الجنيني غير المؤكسج عبر الشرايين السريّة إلى المشيمة. عند مفترق الحبل السري والمشيمة، تتفرع الشرايين السريّة بشكل شعاعي لتشكّل الشرايين المشيمية. ثم تتفرع هذه الأوعية في النهاية لتشكل نظامًا شريانيًا شائعًا، مما يجعل دم الجنين قريبًا جدًا من دم الأم؛ ولكن لا يحدث أي اختلاط بين دم الجنين والأم «حاجز المشيمة».[11]
الدوران الجنيني المشيمي عرضة لنقص الأكسجين المستمر أو نقص التأكسج المتقطع وإعادة التأكسج، مما يمكن أن يؤدي إلى تولُّد مُفرط في الجذور الحرة. قد يساهم ذلك في تسمم الحمل ومضاعفات الحمل الأخرى. وقد يلعب الميلاتونين دورًا كمضاد للأكسدة في المشيمة.[12]
الولادة
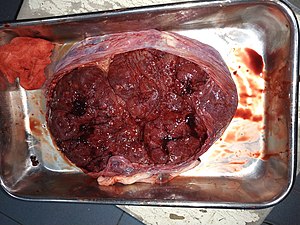
يبدأ طرد المشيمة كانفصال طبيعي من جدار الرحم. ويطلق على الفترة من بعد ولادة الطفل حتى بعد طرد المشيمة مباشرة «المرحلة الثالثة من المخاض». عادة ما يتم طرد المشيمة خلال 15-30 دقيقة من الولادة.

يمكن التعامل مع طرد المشيمة دن مساعدة طبية أو عن طريق إعطاء الأوكسيتوسين عن طريق الحقن العضلي متبوعًا بسحب الحبل للمساعدة في ولادة المشيمة. مما قد يقلل فقدان الدم وخطر حدوث نزيف ما بعد الولادة في المرحلة الثالثة من المخاض، إلا أنه قد تكون هناك آثار ضارة لذا المزيد من البحث ضروري.[13]
جرت العادة بقطع الحبل السري مباشرة بعد الولادة، ولكن نظريًا لا يوجد سبب طبي للقيام بذلك؛ على العكس إن عدم قطع الحبل يساعد الطفل على التكيف مع الحياة خارج الرحم.[14]
يعتقد أن المشيمة عادةً ما تكون معقمة، لكن تشير الأبحاث الحديثة إلى وجود مجموعة مقيمة من الكائنات الحية الدقيقة غير المسببة للأمراض والمتواجدة في الأنسجة السليمة. ومع ذلك، فإن وجود هذه الميكروبات أو أنها مهمة سريريًا أمر مثير للجدل إلى حد كبير ويخضع للبحث.[15][16][17][18]
الوظيفة
التغذية
المشيمة هي وسيط نقل المواد الغذائية بين الأم والجنين. يسمح النضح في المساحات المتداخلة للمشيمة مع دم الأم بنقل المغذيات والأكسجين من الأم إلى الجنين ونقل النفايات وثاني أكسيد الكربون من الجنين إلى دم الأم. يمكن أن يحدث نقل المغذيات إلى الجنين عن طريق النقل النشط والسلبي.[19] يمكن لحالات الحمل المريضة مثل مرض السكري أو السمنة،[20] أن تزيد أو تنقص مستويات ناقلات المغذيات في المشيمة التي قد تؤدي إلى فرط نمو الجنين أو تقييد نموه المقيد.[21]
الإخراج
تنتقل نواتج الإخراج التي تفرز من الجنين مثل اليوريا وحمض اليوريك والكرياتينين إلى دم الأم عن طريق الانتشار عبر المشيمة.
المناعة
يمكن للأجسام المضادة للغلوبيولين المناعي ج المرور عبر المشيمة،[22] وبالتالي توفر الحماية للجنين في الرحم. يبدأ نقل هذه الأجسام المضادة في وقت مبكر من الأسبوع العشرين من عمر الحمل.[23] تستمر هذه المناعة السلبية لعدة أشهر بعد الولادة، مما يوفر لحديثي الولادة نسخة من المناعة الخلطية للأم على المدى الطويل. على العكس من ذلك لا يمكن للغلوبيولين المناعي م عبور المشيمة، وهذا هو السبب في أن بعض العدوى المكتسبة أثناء الحمل يمكن أن تكون خطرة على الجنين.
أيضًا تعمل المشيمة كحاجز أمومي-جنيني انتقائي ضد انتقال الميكروبات. لكن قد يحدث انتقال لبعض الأمراض المعدية من الأم إلى الطفل.
الوظيفة الصمَّاوية
- يُسمَّى الهرمون الأول الذي تطلقه المشيمة موجهة الغدد التناسلية المشيمائية البشرية. وهو المؤشر الذي تبحث عنه اختبارات الحمل. يمكن معرفة هذه الاختبارات بعد حدوث الزرع في الأيام من سبعة إلى عشرة. ويساعد هذا الهرمون الجنين الذكر بتحفيز الخصيتين لاإنتاج التستوستيرون. يُنتج الجسم الأصفر أيضًا ويطلق البروجستيرون والإستروجين، ويحفزه هرمون الغدد التناسلية المشيمي البشري على زيادة الكمية التي يطلقها.
- يساعد البروجستيرون على زرع الجنين عن طريق تسهيل مروره عبر قناة فالوب. كما أنه يؤثر على قناتي فالوب والرحم من خلال تحفيز زيادة الإفرازات اللازمة لتغذية الجنين. البروجسترون، مثل الهرمون الموجه للغدد التناسلية، ضروري لمنع الإجهاض التلقائي لأنه يمنع تقلصات الرحم فهو ضروري لعملية الزرع.
- يعمل الإستروجين على تكبير الثدي والرحم، مما يسمح بنمو الجنين وتكوُّن الحليب. وهومسؤول أيضًا عن زيادة تدفق الدم إلى نهاية الحمل من خلال توسيع الأوعية. يمكن أن تزيد مستويات هرمون الإستروجين أثناء الحمل بحيث تكون ثلاثين ضعفاً ما هي عليه في منتصف الدورة عند النساء غير الحوامل.
- اللاكتوجين المشيمي البشري هو هرمون يعمل على تطوير الأيض الجنيني ونموه بشكل عام. ويعمل مع هرمون النمو لتحفيز إنتاج عامل النمو الشبيه بالأنسولين وتنظيم عملية التمثيل الغذائي الوسيطة. تزداد قيم الهرمون مع حالات الحمل المتعدد والحمل العنقودي ومرض السكري وعدم توافق عامل ريسوس. بينما تنخفض مع تسمم الدم والسرطانة المشيمائية وقصور المشيمة.[24][25]
الأهمية السريرية
يمكن أن تؤثر العديد من الأمراض على المشيمة.
- المشيمة الملتصقة، عندما تُزرع المشيمة بشكل عميق فتصل إلى العضلات الفعلية لجدار الرحم (دون اختراقه).
- المشيمة المُنزاحة، عندما يكون وضع المشيمة قريبًا جدًا من عنق الرحم أو يغلقه.
- انفصال المشيمة المبكر.
- عدوى تصيب المشيمة: التهاب المشيمة مثل العدوى المنتلقة عموديًا.
- التهاب المشيماء والسلى.
المجتمع والثقافة
للمشيمة دورًا مختلفًا في الثقافات المختلفة، حيث تقوم العديد من المجتمعات بتنظيم طقوس بشأن التخلص منها. ففي العالم الغربي، يتم حرق المشيمة غالبًا.[26] بعض الثقافات تدفن المشيمة لأسباب مختلفة. يدفن الماوريون في نيوزيلندا المشيمة تقليديًا للتأكيد على العلاقة بين البشر والأرض.[27] في كمبوديا وكوستاريكا، يُعتقد أن دفن المشيمة يحمي ويضمن صحة الجنين والأم.[28] إذا ماتت الأم أثناء الولادة، في بوليفيا تُدفن المشيمة في مكان سري حتى لا تعود روح الأم لتستمر في حياة طفلها.[29]
تعتقد العديد من الثقافات أن المشيمة كانت حية أو كانت على قيد الحياة. يفكر النيباليون في المشيمة كصديق للطفل. تعتبر أورانج أسيلي الماليزية أنها شقيقة الطفل الأكبر سناً. يعتقد أهالي هاواي الأصليون أن المشيمة جزء من الطفل، ويزرعونها تقليديًا بشجرة يمكن أن تنمو إلى جانب الطفل. تعتقد ثقافات مختلفة في إندونيسيا مثل الجاوية، أن المشيمة لديها روح وتحتاج إلى أن تُدفن خارج منزل العائلة.
في بعض الثقافات تؤكل المشيمة. إذ يُعتقد في بعض الثقافات الشرقية مثل الصين، أن المشيمة المجففة هي مادة علاجية صحية وتستخدم أحياناً في الاستعدادات للطب الصيني التقليدي ومختلف المنتجات الصحية.[30] أصبحت ممارسة أكل المشيمة الاتجاه الأكثر حداثة في الثقافات الغربية وتتم مناقشة ممارسته باعتبارها أكل لحوم البشر.
بعض الثقافات لديها استخدامات بديلة للمشيمة، تشمل تصنيع مستحضرات التجميل والأدوية والمواد الغذائية.
معرض صور

انظر أيضًا
مراجع
- ^ Q115858366، ص. 648، QID:Q115858366
- ^ Q114972534، ص. 274، QID:Q114972534
- ^ المشيمة الموسوعة المعرفية الشاملة نسخة محفوظة 26 يونيو 2011 على موقع واي باك مشين.
- ^ "How is Placenta Formed". مؤرشف من الأصل في 2018-06-05.
- ^ Definitions of placental- related terms. نسخة محفوظة 01 سبتمبر 2017 على موقع واي باك مشين.
- ^ Examination of the placenta نسخة محفوظة 16 أكتوبر 2011 على موقع واي باك مشين.
- ^ Placental Structure and Classification نسخة محفوظة 21 أكتوبر 2017 على موقع واي باك مشين.
- ^ Fujikura، Toshio؛ Benson، Ralph C؛ Driscoll، Shirley G؛ وآخرون (1970)، The bipartite placenta and its clinical features، ج. 107، ص. 1013–1017، DOI:10.1016/0002-9378(70)90621-6، PMID:5429965،
Bipartite placenta represented 4.2 per cent (366 of 8,505) of placentas of white women at the Boston Hospital for Women who were enrolled in the Collaborative Project.
- ^ "The human proteome in placenta - The Human Protein Atlas". www.proteinatlas.org. مؤرشف من الأصل في 2017-12-22. اطلع عليه بتاريخ 2017-09-26.
- ^ Uhlén, Mathias; Fagerberg, Linn; Hallström, Björn M.; Lindskog, Cecilia; Oksvold, Per; Mardinoglu, Adil; Sivertsson, Åsa; Kampf, Caroline; Sjöstedt, Evelina (23 Jan 2015). "Tissue-based map of the human proteome". Science (بEnglish). 347 (6220): 1260419. DOI:10.1126/science.1260419. ISSN:0036-8075. PMID:25613900. Archived from the original on 2019-11-20.
- ^ Placental blood circulation نسخة محفوظة 08 أكتوبر 2017 على موقع واي باك مشين.
- ^ Reiter، R. J.؛ Tan، D. X.؛ Korkmaz، A.؛ Rosales-Corral، S. A. (2013). "Melatonin and stable circadian rhythms optimize maternal, placental and fetal physiology". Human Reproduction Update. ج. 20 ع. 2: 293–307. DOI:10.1093/humupd/dmt054. ISSN:1355-4786. PMID:24132226.
- ^ Begley، Cecily M.؛ Gyte، Gillian M. L.؛ Devane، Declan؛ McGuire، William؛ Weeks، Andrew (2 مارس 2015). "Active versus expectant management for women in the third stage of labour". The Cochrane Database of Systematic Reviews ع. 3: CD007412. DOI:10.1002/14651858.CD007412.pub4. ISSN:1469-493X. PMID:25730178.
- ^ Mercer JS، Vohr BR، Erickson-Owens DA، Padbury JF، Oh W (2010). "Seven-month developmental outcomes of very low birth weight infants enrolled in a randomized controlled trial of delayed versus immediate cord clamping". Journal of Perinatology. ج. 30 ع. 1: 11–6. DOI:10.1038/jp.2009.170. PMC:2799542. PMID:19847185.
- ^ Perez-Muñoz، Maria Elisa؛ Arrieta، Marie-Claire؛ Ramer-Tait، Amanda E.؛ Walter، Jens (2017). "A critical assessment of the "sterile womb" and "in utero colonization" hypotheses: implications for research on the pioneer infant icrobiome". Microbiome. ج. 5 ع. 1. DOI:10.1186/s40168-017-0268-4. ISSN:2049-2618.
- ^ Mor، Gil؛ Kwon، Ja-Young (2015). "Trophoblast-microbiome interaction: a new paradigm on immune regulation". American Journal of Obstetrics and Gynecology. ج. 213 ع. 4: S131–S137. DOI:10.1016/j.ajog.2015.06.039. ISSN:0002-9378. PMID:26428492.
- ^ Prince، Amanda L.؛ Antony، Kathleen M.؛ Chu، Derrick M.؛ Aagaard، Kjersti M. (2014). "The microbiome, parturition, and timing of birth: more questions than answers". Journal of ReproductiveImmunology. 104–105: 12–19. DOI:10.1016/j.jri.2014.03.006. ISSN:0165-0378. PMC:4157949. PMID:24793619.
- ^ Hornef, M; Penders, J (2017). "Does a prenatal bacterial microbiota exist?". Mucosal Immunology (بEnglish). 10 (3): 598–601. DOI:10.1038/mi.2016.141. Archived from the original on 2019-12-13.
- ^ Wright، Caroline؛ Sibley، Colin P. (2011). "Placental Transfer in Health and Disease". The Placenta: From Development to Disease. John Wiley and Sons. ص. 66. ISBN:9781444333664.
{{استشهاد بكتاب}}: الوسيط غير المعروف|المحررين=تم تجاهله (مساعدة) - ^ Perazzolo S., Hirsmugl B., Wadsack C., Desoye G., Lewis R., Sengers B. (2016). "The influence of placental metabolism on fatty acid transfer to the fetus". Journal of Lipid Research. ج. 58 ع. 2: 443–454. DOI:10.1194/jlr.P072355. PMC:5282960. PMID:27913585. مؤرشف من الأصل في 2019-05-19.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Kappen، Claudia؛ Kruger، Claudia. (2012). Carlos Penha-Goncalves (المحرر). "Maternal Diet Modulates Placenta Growth and Gene Expression in a Mouse Model of Diabetic Pregnancy". DOI:10.1371/journal.pone.0038445. PMC:3372526.
- ^ Simister N. E., Story C. M. (1997). "Human placental Fc receptors and the transmission of antibodies from mother to fetus". Journal of Reproductive Immunology. ج. 37 ع. 1: 1–23. DOI:10.1016/s0165-0378(97)00068-5. PMID:9501287.
- ^ Page 202 in: Pillitteri, Adele (2009). Maternal and Child Health Nursing: Care of the Childbearing and Childrearing Family. Hagerstwon, MD: Lippincott Williams & Wilkins. ISBN:1-58255-999-6.
- ^ Handwerger S، Freemark M (2000). "The roles of placental growth hormone and placental lactogen in the regulation of human fetal growth and development". Journal of Pediatric Endocrinology & Metabolism. ج. 13 ع. 4: 343–56. DOI:10.1515/jpem.2000.13.4.343. PMID:10776988.
- ^ "Human Placental Lactogen". www.ucsfhealth.org (بEnglish). 17 May 2009. Archived from the original on 2017-04-29. Retrieved 2017-07-21.
- ^ "Why eat a placenta?". BBC. 18 أبريل 2006. مؤرشف من الأصل في 2018-03-21. اطلع عليه بتاريخ 2008-01-08.
- ^ Metge, Joan. 2005. "Working in/Playing with three languages: English, Te Reo Maori, and Maori Bod Language." In Sites N.S vol. 2, No 2:83-90.
- ^ Buckley، Sarah J. "Placenta Rituals and Folklore from around the World". Mothering. مؤرشف من الأصل في 2008-01-06. اطلع عليه بتاريخ 2008-01-07.
- ^ Davenport، Ann (يونيو 2005). "The Love Offer". Johns Hopkins Magazine. مؤرشف من الأصل في 2012-03-31. اطلع عليه بتاريخ 2008-01-07.
- ^ Falcao، Ronnie. "Medicinal Uses of the Placenta". مؤرشف من الأصل في 2017-12-27. اطلع عليه بتاريخ 2008-11-25.
| في كومنز صور وملفات عن: مشيمة |