|
تضامنًا مع حق الشعب الفلسطيني |
تخطيط الصدى التوليدي
| تخطيط الصدى التوليدي | |
|---|---|
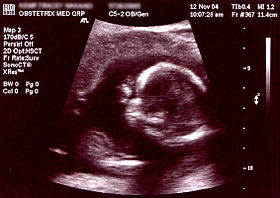
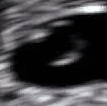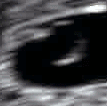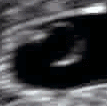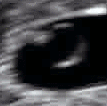
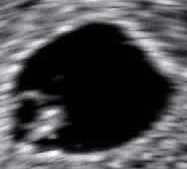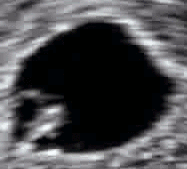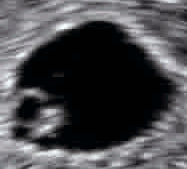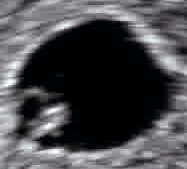
صورة صدى توليدية لجنين في الأسبوع 16. الدائرة المستنيرة في النصف الأيمن هي الرأس، الذي يتجه يسارًا. من المعالم الواضحة الناصية التي هي في اتجاه الساعة 10، والأذن اليسرى التي هي على الساعة 7، واليد اليمنى التي تغطي العينين على الساعة 9.
| |
| تعديل مصدري - تعديل |
تخطيط صدى التوليد (الذي يُسمّى في اللغة الدارجة الأشعة الصوتية التوليدية أو الأشعة التلفزيونية التوليدية) هو استخدام تخطيط الصدى الطبي في الحمل، حيث تستخدم الموجات الصوتية لإنشاء صور مرئية حية للجنين في طور النمو في داخل رحم أمه. هذه العملية تمثل جزءا أساسيا من رعاية ما قبل الولادة في العديد من الدول، لأنها تستطيع توفير معلومات متنوعة عن صحة الأم، عمر وتقدم الحمل، وصحة وتطور الجنين.
يوصي المجتمع الدولي لما فوق الصوت في أمراض النساء والولادة (International Society of Ultrasound in Obstetrics and Gynecology; ISUOG) بأن تقوم الحامل بإجراء تخطيط الصدى التوليدي روتينيا بين الأسبوع 18 والأسبوع 22 من عمر الحمل لغرض تأكيد عمر الحمل، ولقياس الجنين لإتاحة ملاحظة شذوذ النمو بسرعة لاحقا في الحمل، ولتحديد التشوهات الخلقية والحمل المتعدد (التوائم).[1] أيضا يوصي المجتمع الدولي أن تجري الحامل تخطيط الصدى التوليدي بين الأسبوع 11 والأسبوع 13 و6 أيام في البلدان التي تتوفر فيها الموارد لآدائها. إجراء تخطيط الصدى في هذه المرحلة المبكرة من الحمل يتيح تأكيد عمر الحمل بدقة أكبر، ويمكّن أيضا من تحديد الحمل المتعدد والعيوب الخلقية الكبرى في مرحلة أبكر.[2] تظهر الأبحاث أن إجراء تخطيط الصدى التوليدي روتينيا قبل 24 أسبوع يحد من احتمالية الفشل في تشخيص الحمل المتعدد ويستطيع تطوير تأريخ الحمل لتقليل احتمالية تحريض الولادة في حالة الحمل المستكن. ومع ذلك، لا يوجد اختلاف في وفيات الفترة المحيطة بالولادة أو المآلات الرديئة للأطفال.[3]
مصطلحات
في الأسفل مصطلحات مفيدة في تخطيط الصدى:[4]
- مولد للصدى - ينشئ انعكاسات (أصداء) للموجات فوق الصوتية.
- مفرط الصدى - أكثر توليدا للصدى (أسطع) من الطبيعي.
- ناقص الصدى - أقل توليدا للصدى (أعتم) من الطبيعي.
- مماثل الصدى - مماثل في توليد الصدى للأنسجة الأخرى.
- تخطيط الصدى بطريق المهبل - يجرى تخطيط الصدى عن طريق المهبل.
- تخطيط الصدى بطريق جدار البطن - يجرى تخطيط الصدى عبر جدار البطن أو من خلال تجويف البطن.
في الأحوال العادية، كل نوع من أنسجة الجسم، مثل الكبد، أو الطحال، أو الكلية، له درجة توليد صدى خاصة به. لحسن الحظ، الكيس الحملي، والكيس المحي والجنين يحيط بهم أنسجة جسمية مفرطة الصدى (أسطع).[5]
أنواع
تخطيط الصدى التوليدي التقليدي يتم إجراؤه بوضع ترجام على بطن المرأة الحامل. أحد الأنواع، وهو تخطيط الصدى بطريق المهبل، يتم إجراؤه بوضع مسبار داخل مهبل المرأة. التفريسة عن طريق المهبل توفر صورا أوضح في بداية الحمل، وفي حالة كون الأم الحامل مصابة بالسمنة. أيضا يمكن استخدام تخطيط الصدى الدوبلري لتقييم النبضات في قلب الجنين، وفي الأوعية الدموية لرصد علامات الشذوذ.
تخطيط الصدى ثلاثي الأبعاد
صور تخطيط الصدى ثلاثية الأبعاد المتقدمة توفر تفاصيل أكبر لتشخيص ما قبل الولادة، أكثر من تقنيات تخطيط الصدى ثنائية الأبعاد القديمة.[6] على الرغم من أن ثلاثي الأبعاد له شعبية كبيرة لدى الآباء الذين يرغبون بالحصول على صورة كتذكار[7] إلا أن إدارة الغذاء والدواء لا توصي باستخدام أي من ثنائي الأبعاد أو ثلاثي الأبعاد في غير الاستخدامات الطبية،[8] ولكن لا توجد دراسات حاسمة تربط تخطيط الصدى بأية أعراض جانبية طبية.[9] صور تخطيط الصدى ثلاثية الأبعاد التالية التقطت في مراحل مختلفة من الحمل:
-
تخطيط صدى ثلاثي الأبعاد لحركة الجنين عند 12 أسبوعا.
-
جنين طوله 75 مم عند 14 أسبوعا من عمر الحمل.
-
جنين عند 17 أسبوعا.
-
جنين عند 20 أسبوعا.
الاستخدامات الطبية
في أول الحمل
يمكن رؤية كيس الحمل على نحو موثوق على تخطيط الصدى بطريق المهبل عند الأسبوع الخامس من عمر الحمل (بعد 3 أسابيع تقريبا من التبويض). بعد خمسة أسابيع ونصف، عندما يصل قياس كيس الحمل إلى 20 مم، يفترض أن يُرى الجنين. نبض القلب عادة يمكن رؤيته على تخطيط الصدى بطريق المهبل عندما يصل حجم الجنين إلى 5 مم، ولكن ربما لا يكون واضحا حتى يصل الجنين إلى 7 مم وذلك عند الأسبوع السابع من عمر الحمل.[5][10][11] بشكل متوافق، تحدث غالب حالات الإجهاض التلقائي بحلول الأسبوع السابع أيضا. معدل الإجهاض، خصوصا الإجهاض المهدد، ينخفض بشكل كبير إذا تم اكتشاف نبض قلب طبيعي.[12]
-
عند تلوينها اصطناعيا، يظهر كيس الحمل، الكيس المحي، والجنين (يبلغ طوله 3 مم وهي المسافة بين علامتي +).
-
جنين عند الأسبوع الخامس ويوم واحد من عمر الحمل (في الزاوية العليا اليسرى) مع نبض قلب واضح.
-
جنين عند 5 أسابيع و5 أيام من عمر الحمل مع نبض قلب واضح.
الأثلوث الأول
في الأثلوث الأول، كشف تخطيط الصدى الميعاري عادة يتضمن: [11]
- حجم كيس الحمل، وموقعه، وعدده.
- تحديد الجنين و/أو الكيس المحي.
- قياس طول الجنين (يعرف بالطول التاجي المقعدي).
- عدد الأجنة، متضمنا عدد الأكياس السلوية والأكياس المشيمائية للحمل المتعدد.
- نشاط قلب الجنين.
- تقييم لتشريح الجنين مناسب للأثلوث الأول.
- تقييم رحم الأم، الأنابيب، المبايض، والبُنى المحيطة.
- تقييم الطية القفوية الجنينية، مع اعتبار تقييم الشفافية القفوية.
الأثلوث الثاني والثالث
في الأثلوث الثاني، كشف تخطيط الصدى الميعاري عادة يتضمن:[11]
- عدد الأجنة، متضمنا عدد الأكياس السلوية والأكياس المشيمائية للحمل المتعدد.
- نشاط قلب الجنين.
- وضعية الجنين نسبة إلى الرحم وعنق الرحم.
- موقع ومظهر المشيمة، متضمنا موقع إدخال الحبل السري إن أمكن.
- حجم السائل السلوي.
- تقدير عمر الحمل.
- تقدير وزن الجنين.
- مسح تشريحي للجنين.
- تقييم رحم الأم، الأنابيب، المبايض، والبُنى المحيطة إذا كان مناسبا.
تتبع التأريخ والنمو
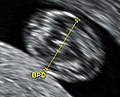

يحدد عمر الحمل عادة بتاريخ آخر دورة شهرية للمرأة، وبافتراض حدوث التبويض في اليوم الرابع عشر من الدورة الشهرية. بعض الأحيان قد تكون المرأة غير متأكدة من تاريخ دورتها الشهرية الأخيرة، أو قد توجد أسباب للشك في حدوث التبويض قبل أو بعد اليوم الرابع عشر من الدورة. تفاريس تخطيط الصدى تقدم طريقة بديلة لتقدير عمر الحمل. أكثر القياسات دقة للتأريخ هو قياس الطول التاجي المقعدي للجنين، والذي يمكن إجراؤه بين الأسبوع 8 و13 من الحمل؛ وبعد 13 أسبوع من الحمل يمكن تقدير عمر الجنين باستخدام قطر بين الجدارين (القطر المستعرض للرأس)، محيط الرأس، طول عظم الفخذ، الطول التاجي العقبي (رأس لعقب)، ومثبتات جنينية أخرى.[14] تكون دقة التأريخ أكبر عندما يجرى في وقت مبكر من الحمل؛ إذا أعطت تفريسة لاحقة تقدير مختلف لعمر الحمل، العمر المقدر لا يُغيّر عادة ولكن يُفترض أن الجنين لا ينمو بالمعدل المتوقع.[5]
محيط بطن الجنين يمكن قياسه أيضا. على الرغم من عدم فائدته في التأريخ، إلا أنه يعطي تقديرا لوزن وحجم الجنين، وله أهمية عند القيام بسلسلة من تخطيطات الصدى لتتبع نمو الجنين.[5]
تمييز جنس الجنين
يمكن تمييز جنس الجنين بتخطيط الصدى في وقت مبكر، عند 11 أسبوع. تقل الدقة نسبيا عند إجرائه مبكرا.[15][16][17] بعد 13 أسبوع من الحمل، يمكن الحصول علي نتائج بدقة عالية بين 99٪ إلى 100٪ إذا كان الجنين لا يُظهِر صفات خارجية خنثى.[18]
في أدناه بيانات عن الدقة من مستشفيين:
| عمر الحمل | كيلة طب مستشفى كينجز كوليج | مستشفى مدينة تايبيه ومستشفى لي شن |
|---|---|---|
| 11 أسبوع | 70.3٪ | 71.9٪ |
| 12 أسبوع | 98.7٪ | 92٪ |
| 13 أسبوع | 100٪ | 98.3٪ |
العوامل المؤثرة
دقة تمييز جنس الجنين تعتمد على:[15]
- عمر الحمل.
- دقة جهاز التخطيط التصواتي.
- خبرة العامل.
- وضع الجنين.
تخطيط صدى عنق الرحم

تخطيط الصدى التوليدي أصبح مفيدا في تقييم عنق الرحم عند النساء المعرضات لاحتمالية الولادة المبكرة. كون عنق رحم قصيرا قبل موعد الولادة غير مرغوب به: عند 24 أسبوعا، تعرّف المجموعة المعرضة لاحتمالية الولادة المبكرة بطول عنق رحم أقل من 25 مم. كلما كان عنق الرحم أقصر كلما زادت الاحتمالية.[19] استخدام تخطيط الصدى أيضا مفيد في النساء اللاتي يجئن بانقباضات قبل موعد الولادة، لأن النساء اللاتي يتعدى طول عنق الرحم عندهن 30 مم من المستبعد أن يلدن خلال الأسبوع التالي.[20]
تحري الشذوذ
في بعض البلدان، تجرى تفاريس روتينية لتخطيط الصدى للحمل لضبط العيوب النمائية قبل الولادة. ذلك يتضمن فحص حالة الأطراف والأعضاء الحيوية، بالإضافة إلى اختبارات خاصة للشذوذ (أحيانا). بعض الشذوذ الذي يضبط بتخطيط الصدى يمكن علاجه في الرحم أو برعاية ما قبل الولادة، وبعضه قد يقود إلى قرار بشأن الإجهاض.
لعل أكثر هذه الاختبارات شيوعا يستخدم قياسات كثافة الشفافية القفوية («اختبار NT» أو «تفريسة قفوية»). على الرغم من أن 91٪ من الأجنة المصابين بمتلازمة داون يحلمون هذا العيب، إلا أن 5٪ من الأجنة المعلمين بهذا الاختبار ليسوا مصابين بمتلازمة داون.
قد يضبط تخطيط الصدى أيضا شذوذ الأعضاء الجنينية. عادة تجرى التفاريس لمثل هذا النوع من الضبط بين الأسبوع 18 إلى 23 من عمر الحمل. بعض المصادر تشير إلى أنه ثمة أسباب واضحة لذلك وأن مثل هذه التفاريس مفيدة بشكل واضح لأن تخطيط الصدى يتيح مزايا سريرة واضحة لتقييم الجنين النامي من حيث المورفولوجيا، شكل العظم، السمات الهيكلية، عمل قلب الجنين، تقييم الحجم، نضج الرئة،[21] وحالة الجنين بشكل عام.[22]
قضايا السلامة

تشير الأدلة الحالية إلى أن تخطيط الصدى التشخيصي آمن للجنين غير المولود، على العكس من الأشعة، والتي تستخدم الإشعاع المؤين. قامت تجارب منضبطة معشّاة بمتابعة أطفال إلى عمر 8-9، بدون أن يبدوا فروقات كبيرة في النظر، أو السمع، أو الآداء الدراسي، أو خلل في القراءة أو النمو العصبي والنطق، ناتج عن التعرض لتخطيط الصدى.[23] في تجربة معشاة واحدة، كانت معدلات وفيات الفترة المحيطة بالولادة أقل في الأطفال الذين تعرضوا إلى تخطيط الصدى بشكل أكبر، ونُسِبَ ذلك إلى ارتفاع ضبط الشذوذ في مجموعة تخطيط الصدى.[23]
القوة القصوى المسموح بها من قبل إدارة الغذاء والدواء الأمريكية، والتي تبلغ 180 ملي واط للسنتيمتر المربع،[24] تقع تماما تحت المستويات المستخدمة فيتخطيط الصدى العلاجي، ولكنها لا تزال أعلى من مجال جهاز Station V (جهاز يستخدم في الطب البيطري ويستخدم نبضات فوق صوتيّة منخفضة الشدّة) والذي يقع بين 30-80 ملي واط للسنتيمتر المربع.[25]
فحوصات تخطيط الصدى الدوبلري لها مؤشر حراري أكبر بخمسة أضعاف من فحوصات تخطيط الصدى الاعتيادية.[23] ذكرت عدة تجارب منضبطة معشاة أنه لا يوجد ارتباط بين التعرض الدوبلري ووزن الولادة، حرز أبغار، ووفيات الفترة المحيطة بالولادة. لكن تجربة منضبطة معشاة واحدة توصلت إلى نتيجة أظهرت ارتفاع معدل الوفيات في فترة المحيطة بالولادة بين رضع طبيعيي التكوين ولدوا بعد 24 أسبوع سبق وأن تعرضوا إلى تخطيط الصدى الدوبلري، ولكن هذه النتيجة لم تكن أساسية في الدراسة، وكان يتهكن بأنها نتيجة الصدفة عوضا عن كونها أثر ضار لدوبلر ذاته.[23]
إدارة الغذاء والدواء لا تشجع استخدامه للأغراض غير الطبية مثل التقاط الصور أو الفديوهات التذكارية للجنين، مع أن التقنية هي ذاتها المستخدمة في المستشفيات.[26]
تاريخ
كان الطبيب السكوتلندي إيان دونالد أحد رواد الاستخدام الطبي لتخطيط الصدى. مقالته «تحريات الكتل البطنية بتخطيط الصدى النابض» نشرت في The Lancet في عام 1958.[27] شغل دونالد منصب أستاذ الكرسي الملكي للقبالة في جامعة غلاسكو.[28]
في عام 1962، بعد حوالي سنتين من العمل، قام جوزف هولمز، وويليام رايت، ورالف مييردرك بتطوير أول مفراس اتصال مركب بضبط B. تم مساندة عملهم من قبل خدمات الصحة العامة الأمريكية وجامعة كولورادو. رايت ومييردرك تركا الجامعة لتأسيس شركة Physionic Engineering Inc. والتي أطلقت في عام 1963 أول مفراس اتصال مركب بضبط B، تجاري، يحمل باليد، بذراع مفصلية. كانت هذه بداية أكثر التصاميم شعبية في تاريخ مفاريس تخطيط الصدى.
يلعب تخطيط الصدى التوليدي دورا كبيرا في تطوير تقنية تخطيط الصدى التشخيصي بشكل عام. يعود غالب التقدم التقني في تقنية تخطيط الصدى التشخيصي إلى الدافع لإنشاء معدات تخطيط صدى توليدي أفضل.
في مارس وأبريل من عام 2015، قامت امرأة حامل تدعى جين مارتن وزوجها بنشر فديو في يوتيوب، والذي تم مشاهدته 2 ميلون مرة على الأقل وحصل على إعجابات كثيرة، حيث أظهر الجنين ذو 14 أسبوعا وهو يصفق بتكرار لأغنية "If You're Happy And You Know It" والتي غناها الأبوين. كُشِفَ في وقت لاحق أن الفديو -على الرغم من كونه حقيقيا- تم تعديله بعض الشيء لكي يبدو وكأن الجنين يؤدي صفقات أكثر من التي قام بها بالفعل. وفقا للخبراء، من الوارد أن يقوم جنين بهذا العمر بحركات خاطفة والتي قد تتكرر مرة أو مرتين بعد الحركة الأولية، ولكن من المستبعد عند هذه النقطة أن يكرر الحركة أكثر من ذلك لا سيما عن عمد منه.[29][30][31]
المجتمع والثقافة
الانتشار المتزايد لاستخدام تقنية تخطيط الصدى في تتبع الحمل كان له تأثير كبير على الطريقة التي يتم بها تصوّر ومواجهة الحمل والولادة، من قبل النساء والمجتمعات ككل.[32] الانتشار النافذ لتقنية تخطيط الصدى التوليدي حول العالم، والدمج بين استخدامه وإنتاج حمل آمن، بالإضافة إلى التمكن من رؤية وتحديد السمات مثل جنس الجنين أثّر على الطريقة التي يتم بها تصور ومواجهة الحمل. هذا «الاستيلاء التكنوقراطي» على الحمل ليس مقصورا على الغرب أو على الأمم المتطورة، ولكنه يؤثر على التصور البلدان النامية وتجربتها أيضا، وهو مثال للتطبيع الطبي المتزايد للحمل، الظاهرة التي تملك تشعبات اجتماعية وأيضا تقنية. البحث الأثنولوجي الذي يهتم باستخدام تقنية تخطيط الصدى في تتبع الحمل يظهر لنا كيف غيّر تخطيط الصدى من التجربة المجسدة للأمهات الحوامل حول العالم.[32]
انظر أيضا
المراجع
- ^ Salomon، LJ؛ Alfirevic، Z؛ Berghella، V؛ Bilardo، C؛ Hernandez-Andrade، E؛ Johnsen، SL؛ Kalache، K؛ Leung، K.-Y.؛ Malinger، G؛ Munoz، H؛ Prefumo، F؛ Toi، A؛ Lee، W (2010). "Practice guidelines for performance of the routine mid-trimester fetal ultrasound scan" (PDF). Ultrasound Obstet Gynecol. DOI:10.1002/uog.8831. مؤرشف من الأصل (PDF) في 2017-08-09. اطلع عليه بتاريخ 2015-05-12.
- ^ Salomon، LJ؛ Alfirevic، Z؛ Bilardo، CM؛ Chalouhi، GE؛ Ghi، T؛ Kagan، KO؛ Lau، TK؛ Papageorghiou، AT؛ Raine-Fenning، NJ؛ Stirnemann، J؛ Suresh، S؛ Tabor، A؛ Timor-Tritsch، IE؛ Toi، A؛ Yeo، G (2013). "ISUOG Practice Guidelines: performance of first-trimester fetal ultrasound scan" (PDF). Ultrasound Obstet Gynecol. ج. 41: 102-113. DOI:10.1002/uog.12342. مؤرشف من الأصل (PDF) في 2017-08-10. اطلع عليه بتاريخ 2015-05-12.
- ^ Whitworth، M؛ Bricker، L؛ Neilson، JP؛ Dowswell، T (2010). "Ultrasound for fetal assessment in early pregnancy". Cochrane Database of Systematic Reviews ع. 4. DOI:10.1002/14651858.CD007058.pub2.
- ^ Zwingenberger، Allison (10 أبريل 2007). "What do hyperechoic and hypoechoic mean?". DVM Journals. مؤرشف من الأصل في 2012-04-04.
- ^ أ ب ت ث Woo، Joseph (2006). "Why and when is Ultrasound used in Pregnancy?". Obstetric Ultrasound: A Comprehensive Guide. مؤرشف من الأصل في 2018-06-18. اطلع عليه بتاريخ 2007-05-27.
- ^ Dimitrova V, Markov D, Dimitrov R (2007). "[3D and 4D ultrasonography in obstetrics]". Akush Ginekol (Sofiia) (بالبلغارية). 46 (2): 31–40. PMID:17469450.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Sheiner E، Hackmon R، Shoham-Vardi I، وآخرون (2007). "A comparison between acoustic output indices in 2D and 3D/4D ultrasound in obstetrics". Ultrasound Obstet Gynecol. ج. 29 ع. 3: 326–8. DOI:10.1002/uog.3933. PMID:17265534.
- ^ Rados C (يناير–فبراير 2004). "FDA Cautions Against Ultrasound 'Keepsake' Images". FDA Consumer Magazine. مؤرشف من الأصل في 2009-05-13. اطلع عليه بتاريخ 2012-02-28.
- ^ Kempley R (9 أغسطس 2003). "The Grin Before They Bear It; Peek-a-Boo: Prenatal Portraits for the Ultrasound Set". Washington Post. مؤرشف من الأصل في 2016-03-07.
- ^ Boschert, Sherry (15 يونيو 2001). "Anxious Patients Often Want Very Early Ultrasound Exam". OB/GYN News. FindArticles.com. مؤرشف من الأصل في 2012-01-03. اطلع عليه بتاريخ 2007-05-27.
- ^ أ ب ت Cunningham، F؛ Leveno، KJ؛ Bloom، SL؛ Spong، CY؛ Dashe، JS؛ Hoffman، BL؛ Casey BM، BM؛ Sheffield، JS (2013). "Fetal Imaging". Williams Obstetrics, Twenty-Fourth Edition. McGraw-Hill.
{{استشهاد بكتاب}}: الوسيط|تاريخ الوصولبحاجة لـ|مسار=(مساعدة) - ^ "Miscarriage". A.D.A.M., Inc. 21 نوفمبر 2010. مؤرشف من الأصل في 2016-07-12. اطلع عليه بتاريخ 2012-02-28.
- ^ Snijders، RJ.؛ Nicolaides، KH. (يناير 1994). "Fetal biometry at 14-40 weeks' gestation". Ultrasound Obstet Gynecol. ج. 4 ع. 1: 34–48. DOI:10.1046/j.1469-0705.1994.04010034.x. PMID:12797224.
- ^ "Pregnancy Week by Week". OPregnancy.com. 2009. مؤرشف من الأصل في 2018-09-24. اطلع عليه بتاريخ 2012-03-17.
- ^ أ ب Merz، Eberhard (2005). Ultrasound in obstetrics and gynecology (ط. 2nd). Stuttgart: Thieme. ص. 129. ISBN:1-58890-147-5. مؤرشف من الأصل في 2020-04-14.
- ^ Efrat، Z.؛ Akinfenwa، O. O.؛ Nicolaides، K. H. (1999). "First-trimester determination of fetal gender by ultrasound". Ultrasound in Obstetrics and Gynecology. ج. 13 ع. 5: 305–7. DOI:10.1046/j.1469-0705.1999.13050305.x. PMID:10380292.
- ^ Hsiao، C.H.؛ Wang، H.C.؛ Hsieh، C.F.؛ Hsu، J.J. (2008). "Fetal gender screening by ultrasound at 11 to 13+6 weeks". Acta Obstetricia et Gynecologica Scandinavica. ج. 87 ع. 1: 8–13. DOI:10.1080/00016340701571905. PMID:17851807.
- ^ Odeh، Marwan؛ Grinin، Vitali؛ Kais، Mohamad؛ Ophir، Ella؛ Bornstein، Jacob (2009). "Sonographic Fetal Sex Determination". Obstetrical & Gynecological Survey. ج. 64: 50. DOI:10.1097/OGX.0b013e318193299b.
- ^ Iams، Jay D.؛ Goldenberg، Robert L.؛ Meis، Paul J.؛ Mercer، Brian M.؛ Moawad، Atef؛ Das، Anita؛ Thom، Elizabeth؛ McNellis، Donald؛ وآخرون (1996). "The Length of the Cervix and the Risk of spontaneous Premature Delivery". New England Journal of Medicine. ج. 334 ع. 9: 567–72. DOI:10.1056/NEJM199602293340904. PMID:8569824.
- ^ Leitich، Harald؛ Brunbauer، Mathias؛ Kaider، Alexandra؛ Egarter، Christian؛ Husslein، Peter (1999). "Cervical length and dilatation of the internal cervical os detected by vaginal ultrasonography as markers for preterm delivery: A systematic review". American Journal of Obstetrics and Gynecology. ج. 181 ع. 6: 1465–72. DOI:10.1016/S0002-9378(99)70407-2. PMID:10601930.
- ^ Bhanu Prakash، K.N.؛ Ramakrishnan، A.G.؛ Suresh، S.؛ Chow، T.W.P. (مارس 2002). "Fetal lung maturity analysis using ultrasound image features". Information Technology in Biomedicine, IEEE Transactions on. ج. 6 ع. 1: 38–45. DOI:10.1109/4233.992160. مؤرشف من http://ieeexplore.ieee.org/iel5/4233/21393/00992160.pdf?arnumber=992160 الأصل (PDF) في 2014-08-10. اطلع عليه بتاريخ 2014-12-07.
{{استشهاد بدورية محكمة}}: تحقق من قيمة|مسار=(مساعدة) - ^ The Clinical Advantages of 3D and 4D Ultrasound | Dr N Layyous نسخة محفوظة 16 فبراير 2014 على موقع واي باك مشين.
- ^ أ ب ت ث Houston، Laura E.؛ Odibo، Anthony O.؛ Macones، George A. (2009). "The safety of obstetrical ultrasound: a review". Prenatal Diagnosis. ج. 29 ع. 13: 1204–1212. DOI:10.1002/pd.2392. ISSN:0197-3851.
- ^ Freitas، Robert A. (1999). Nanomedicine. Austin, TX: Landes Bioscience. ISBN:978-1-57059-645-2. مؤرشف من الأصل في 2016-04-22.[بحاجة لرقم الصفحة]
- ^ "Statison V Operations Manual" (PDF). Statison Medical, Inc. 1997. مؤرشف من الأصل (PDF) في 2008-05-27.
- ^ "Fetal Keepsake Videos". إدارة الغذاء والدواء. مؤرشف من الأصل في 2017-01-18. اطلع عليه بتاريخ 2011-05-21.
- ^ Donald، I؛ MacVicar، J؛ Brown، TG (1958). "Investigation of abdominal masses by pulsed ultrasound". Lancet. ج. 1 ع. 7032: 1188–95. DOI:10.1016/S0140-6736(58)91905-6. PMID:13550965.
- ^ Ian Donald's paper in the Lancet in 1958 by Joseph Woo[نشر ذاتي؟] نسخة محفوظة 23 مايو 2017 على موقع واي باك مشين.
- ^ "Ultrasound Appears To Show Fetus Clapping To 'If You're Happy And You Know It'". Huffington Post. 30 مارس 2015. مؤرشف من الأصل في 2017-10-04.
- ^ Ultrasound Shows Baby Clapping To 'If You're Happy And You Know It' نسخة محفوظة 23 أبريل 2017 على موقع واي باك مشين.
- ^ Viral Ultrasound Video Of Clapping Fetus Is Not Fake, Mom Insists نسخة محفوظة 13 أبريل 2015 على موقع واي باك مشين.
- ^ أ ب [Gammeltoft, Tine, 2007, Sonography and Sociality – Obstetrical Ultrasound Imagining in Urban Vietnam, Medical Anthropology Quarterly, 21:2, 133-153]
| تخطيط الصدى التوليدي في المشاريع الشقيقة: | |